<index>
Гемодиализ – это уникальный способ эвакуации из кровяного русла токсических веществ, скопление которых происходит вследствие фильтрационной неспособности почек. Первая процедура была выполнена в далеком 1960 году, и с тех пор она позволяет полностью заменить функции внутреннего органа человека. Многие пациенты, которым показано проведение гемодиализа, даже не знают что это такое, а между тем, для некоторых он необходим, как воздух. Суть процедуры заключается в экстренной очистке организма, восстановлении водно-солевого, кислотно-основного баланса с целью улучшения жизнедеятельности человека. На поздней стадии процедура помогает снять симптомы интоксикации.
Разновидности диализа почек
Диализ – это процедура искусственной очистки крови от вредных элементов в случае нарушения функциональности почек. На сегодняшний день его актуальность значительно возросла. Следует понимать, что такая мера не способствует излечению и не помогает устранить воспалительные процессы, а всего лишь выполняет функции фильтрующего органа, избавляя человека от токсических продуктов распада. В МКБ-10 диализу присвоен код Z49. В современной медицине используется несколько способов очищения крови.
Перитонеальный диализ. Метод, основанный на фильтрационной способности брюшины, тонкая оболочка которой играет роль полупроницаемой мембраны. Он назначается, если у пациента нет возможности пройти процедуру в специализированном центре по причине отсутствия последнего, или в случае наличия серьезных противопоказаний к проведению стандартной манипуляции. Такая очистка крови может выполняться в домашних условиях. Диализный раствор вливается прямо в брюшную полость через катетер.
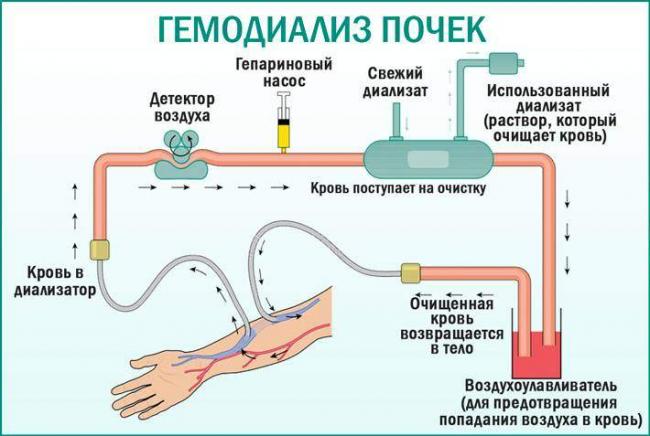
Гемодиализ. Кровь очищается с помощью специального устройства – гемодиализатора, который соединяется с сосудами посредством комплекса трубок, полупроницаемых мембран, участвующих в процессе фильтрации.
| Виды диализа | Периодичность | Преимущество |
|---|---|---|
| Перитонеальный | Каждые 6 часов | |
| Гемодиализ | 3-4 раза в неделю |
Достижения клинической медицины позволяют проводить процедуру (независимо от ее вида) в домашних условиях, обеспечивая максимальный комфорт пациенту.
Особенности проведения гемодиализа и цели назначения
Основным назначением процедуры гемодиализа является фильтрация крови. С помощью специальных приспособлений происходит очищение биологической среды от вредных веществ:
- креатинина и мочевины;
- лекарственных средств, токсинов и ядов;
- излишков воды, спирта и электролитов.
На сегодняшний день процедура может выполняться, в основном, в стационаре, реже – в домашних условиях.
Суть процедуры
Доступ в естественную гемодинамическую среду обеспечивается посредством артериовенозной фистулы, фильтрация осуществляется в многослойной осмотической мембране, которая пропускает через себя жизненно важные компоненты крови, и задерживает вредоносные отработанные соединения. Скорость потока регулируется прецизионной насосной станцией, оснащенной электронным манометрическим контролем.
 Вначале производится забор венозной крови, которая подается в фильтрационную систему с полупроницаемом мембраной. Она имеет поры различного диаметра, разделяя кровь и очищающий раствор. Излишки жидкости и вредные вещества переходят в диализат. При этом специальные датчики контролируют артериальное и венозное давление.
Вначале производится забор венозной крови, которая подается в фильтрационную систему с полупроницаемом мембраной. Она имеет поры различного диаметра, разделяя кровь и очищающий раствор. Излишки жидкости и вредные вещества переходят в диализат. При этом специальные датчики контролируют артериальное и венозное давление.
В приборе предусмотрена подача в кровь «Гепарина», который растворяет тромбы, одновременно предотвращая образование новых. Он также оказывает противовоспалительное действие, и способствует улучшению почечного кровотока.
Важно знать! Периодичность, интенсивность и продолжительность процедуры назначается в строго индивидуальном порядке. Оптимальным считается 3-4 сеанса в неделю.
Показания и противопоказания
Программный гемодиализ почек, при котором показания и противопоказания зависят от многих факторов, назначается не при любых нарушениях почечной функции, а лишь в том случае, когда другого способа очистить кровь от токсинов и ядов не существует. Поводом к проведению именно этой разновидности процедуры являются данные анализов мочи и крови:
- мочевина в крови достигает 35 ммоль/л;
- уровень креатинина в плазме составляет 1 ммоль/л и выше;
- содержание бикарбоната – 20 ммоль/л;
- количество калия – более 6 ммоль/л;
- олигурия – суточный объем мочи не превышает 450 мл;
- почка выполняет свои функции не более чем на 11-16%;
- скф не превышает 200 мл/сек.
При необходимости гемодиализа существуют указания, в каких случаях его проводят. Подключать пациента к аппарату врач решает при наличии ряда следующих патологий:
- Острая почечная недостаточность – ОПН.
- Передозировка лекарственными препаратами: снотворными, успокоительными, антибиотиками, сульфаниламидами, противоопухолевыми средствами.
- Интоксикация ядами – бледной поганкой, мышьяком.
 Отравление алкоголем – этиленгликолем, метиловым спиртом.
Отравление алкоголем – этиленгликолем, метиловым спиртом.- Гипергидратация, приводящая к отеку сердца, легких, головного мозга, суставов.
- Нарушение баланса электролитов в случае обезвоживания, перитонита, лихорадки, кишечной непроходимости, ожогов, муковисцидоза.
- Отравление наркотическими веществами – героином, морфином.
- Хроническая почечная недостаточность и ХБП.
Но далеко не каждый пациент может проходить очищение крови с помощью гемодиализа. Существует ряд четко обозначенных противопоказаний и ограничений.
- Болезни инфекционного происхождения, которые по уровню угрозы более серьезны, чем ХПН.
- Предынсультное состояние, кровоизлияние в оболочки головного мозга, а также ранний период после него.
- Психоэмоциональная неуравновешенность, тяжелые психические расстройства – шизофрения, психопатия, эпилепсия, МДП.
- Олигофрения, слабоумие, сниженный интеллект.
- Гипербилирубинемия.
- Артериальная гипертензия, способная привести к инсульту прямо во время процедуры.
- Заболевания крови – лейкоз, апластическая анемия. Возрастает вероятность разрушения клеток и развития кровотечения.
- Злокачественные опухолевые процессы. Увеличивается риск распространения раковых клеток с кровотоком.
Важно знать! Еще одной причиной, запрещающей применение гемодиализа, являются физиологические трансформакции в организме, обусловленные возрастом пациента от 85 лет и старше. При наличии сахарного диабета данный порог снижается до 70 лет.
Устройство и принцип работы аппарата для очистки крови
Очистка крови выполняется с помощью специального аппарата, который называется «искусственной почкой». Конструкцию устройство может иметь различную, но принцип действия остается неизменным – удаление вредных веществ методом диффузии и конвекции. В комплект входят следующие элементы:
- система, подающая кровь и регулирующая ее продвижение во время очистки;
- диализатор, в котором расположен двухсторонний фильтр;
- емкость для очищающего раствора;
- экран, на котором отображается и контролируется весь процесс.
Принцип работы аппарата достаточно прост. Кровь из вены поступает в прибор через специальные трубки. В аппарат одновременно подается раствор, который проходит сквозь фильтр с одной стороны, и кровь – с другой. Биологическая жидкость возвращается обратно в сосудистую систему, а отработанный состав с токсическими отходами удаляется.
Формирование фистулы
Чтобы подготовить пациента к хроническому гемодиализу, необходимо сформировать у него артериовенозную фистулу – отверстие, обеспечивающее свободный доступ к сосудам, через которое можно вливать и выводить нужное количество крови. Она создается посредством хирургического вмешательства на запястье или локтевом сгибе. Процедура проходит в несколько этапов.
- Выполняется местная анестезия (реже – общая).
- Участок обрабатывается антисептическими средствами.
- С помощью разреза обнажается артерия, делается перевязка, после этого – иссечение.
- Выводится боковая вена, на которую накладываются зажимы.
- Выполняется рассечение обоих видов сосудов, после чего они сшиваются между собой.
- Рана ушивается, и на это место накладывается стерильная повязка.
Установка фистулы длится менее часа, и при правильно проведенной манипуляции прооперированный участок быстро заживает.
Алгоритм проведения искусственной фильтрации в стационаре
Гемодиализ проводится в специализированных центрах или отделениях, где имеется аппарат «искусственная почка». В настоящее время используются установки «BAXTER-1550», «FREZENIUS 4008S», «NIPRO AURDIAL», «Фрезениус». Больные доставляются «Скорой помощью», переводятся из других стационаров или приходят самостоятельно на плановую процедуру по индивидуальной программе.
Подготовительный этап
Предварительный этап включает следующие мероприятия.
- Проведение профилактической беседы, объяснение сути процедуры.
- За неделю до процедуры формируется артериовенозная фистула.
- Как альтернатива фистулы проводится вживление под кожу протезов из синтетических материалов.
- Перед сеансом необходимо измерение температуры, артериального давления, пульса.
Во время выполнения процедуры, до ее начала и после окончания осуществляется контроль показателей состояния организма.
Описание процедуры
Гемодиализ выполняется в следующей последовательности.
- Пациент располагается в кресле «полулежа», рядом находится установка.
- Для сообщения с организмом врач подключает венозную либо артериовенозную линию.
- При включении насоса устанавливается определенное давление, которое влияет на скорость подачи крови.
- Выполняется собственно процесс очищения.
- Гемодинамическая жидкость возвращается в кровеносное русло.
- На место введения иглы накладывается повязка, фистулу закрывают до следующей процедуры.
В некоторых случаях с целью предупреждения инфицирования назначается прием антибактериальных таблеток, а также используются гемостатические (кровоостанавливающие) препараты.
Проведение гемодиализа в домашних условиях
Специальное оборудование помогает заменить естественный фильтр и проводить очистку крови в домашних условиях. Оно имеет компактные габариты и понятный интерфейс, что позволяет с легкостью управлять аппаратом даже обычному человеку, не специалисту.
Процедура может проводиться каждый день, ее продолжительность составляет 2-4 часа. Преимуществом является удобство, безопасность, отсутствие необходимости посещения медицинского учреждения и вероятности заражения гепатитом В.
В Европейских странах и США данный вариант считается эффективной альтернативой амбулаторному лечению и широко распространен. Единственным недостатком является высокая стоимость диализатора, а также существует необходимость краткого обучения. Подойдет в этом случае «Руководство по диализу» Дж. Даугирдаса.
Осложнения
Не секрет, что развитие почечной недостаточности часто приводит к нарушениям в работе других органов и систем.
Поэтому после гемодиализа могут возникнуть различные побочные эффекты и осложнения в виде таких состояний:
- падения или повышения артериального давления;
- анемии вследствие снижения уровня эритроцитов;
- тошноты и рвоты, связанной с нарушением функций ЖКТ;
- мышечных судорог, обусловленных чрезмерным забором жидкости;
- нарушений неврологического характера;
- гиперкалиемии и перикардита;
- реакции биосовместимости.
Помимо указанных возможны такие осложнения, как аритмия, дисэквилибрум-синдром, отек легких и мозга. В этом случае пациента направляют в реанимационное отделение и осуществляют непрерывный контроль его состояния.
Диета для пациентов на диализе
Большое значение в сохранении результата гемодиализа имеет лечебное питание. В данном случае несоблюдение его принципов сводит на нет все усилия врачей и усугубляет состояние пациента. Диета составляется индивидуально в каждой конкретной ситуации, но базой ее считается диетический стол № 7, а именно его разновидности – 7А и 7В. Его особенностью является исключение из привычного рациона продуктов, способных увеличивать скорость выработки эндотоксинов.
Основными принципами лечебного питания считаются:
- контроль уровня кальция и фосфора;
- сокращение нормы поваренной соли;
- замещение животного белка растительным аналогом, снижение общего потребления;
- ограничение продуктов, богатых калием: сухофрукты, орехи, бананы, шоколад;
- исключение из рациона пищи, задерживающей жидкость: соленья, копчености, кофе.
В меню следует включить нежирное мясо, рыбу, овощи, фрукты, постные супы, понемногу растительное и сливочное масло. Необходимо строго следить за количеством употребляемой жидкости, чтобы исключить появление отеков.
Калорийность рациона должна быть не менее 40 ккал/кг веса больного. Оптимальными способами кулинарной обработки являются варка, приготовление на пару.
Стоимость гемодиализа
Процедура считается относительно недешевой. Желающим проводить хронический гемодиализ следует знать, что стоимость изменяется в разных клиниках и странах. Общая сумма складывается из нескольких факторов:
- степень тяжести пациента;
- наличие сопутствующих заболеваний;
- уровень респектабельности медицинского учреждения.
В частных клиниках в статью расходов включено:
- услуги ухода, предоставляемого персоналом;
- оплата палаты;
- дополнительные расходы.
Сумма, указанная в прейскуранте, вносится единовременно при поступлении в медицинский центр в момент заключения договора. Она должна совпадать с той, которую назвал врач, предоставляющий консультацию.
| Страна, в которой проводится гемодиализ | Общая стоимость процедуры и пребывания в клинике |
|---|---|
| Россия | |
| Израиль | «Ассута», «Хадасса» – от 300 долларов. |
| Германия | Центр «Штутгарт» – от 200 евро. |
| США | Нью-Йорк – 250-300 долларов. |
Но нередко возникают ситуации, когда процедура может быть выполнена бесплатно. Только в этом случае речь идет не о лечении за рубежом и не о частных клиниках. Больным в критическом состоянии проводится срочная гемодиафильтрация.
Качество жизни и прогнозы
При возникновении сомнений относительно пользы гемодиализа, стоит задуматься, сколько живут люди, соглашаясь на малоприятную процедуру. Согласно статистике экстракорпоральное очищение крови увеличивает продолжительность жизни на 15-20 лет. Важные условия: сеансы нельзя откладывать на следующий день, пропускать их; запрещено самостоятельно прекращать прием назначенных медикаментов и нарушать диету.
Если не произвести трансплантацию пораженного органа, а регулярно пользоваться аппаратом «искусственная почка», можно прожить еще лет 20, но тогда «сидеть» на процедуре придется пожизненно. При этом пациент умирает не от почечной недостаточности, а от воспалительных или инфекционных заболеваний и их последствий. Это обусловлено сильным ослаблением иммунитета, на фоне которого любой возбудитель может нанести непоправимый вред здоровью и жизни.
Трансплантация как альтернатива диализу
В различных странах ежегодно 60-100 пациентам на 1 млн. населения требуется проведение заместительной почечной терапии (ЗПТ) вследствие развития терминальной стадии хронической недостаточности фильтрующего органа. Еще недавно это звучало как приговор. Сегодня медицина предлагает три основных метода поддержания жизни людей с данным диагнозом. Первые два предполагают внепочечное очищение крови – перитонеальный или гемодиализ. Третий считается наиболее приемлемым, поскольку заключается в пересадке здорового органа от донора.
Важно знать! Несмотря на постоянно совершенствующуюся медицинскую технику, хронический гемодиализ имеет множество отрицательных побочных эффектов и обстоятельств, ухудшающих самочувствие больного. Поэтому он может рассматриваться как промежуточное звено терапии.
Пациенты же с трансплантированным органом (если не происходи отторжения) могут жить, как прежде, и качество жизни у них намного выше. Несмотря на то, что с экономической стороны данный метод читается невыгодным в силу высокой стоимости, он является вариантом выбора при терминальной стадии ХПН.
Заключение
Если врач предлагает пройти гемодиализ, значит, он исключает вероятность самостоятельного восстановления почками своих физиологических функций. У пациента в этом случае существует два пути: согласиться на рекомендованную процедуру или задуматься о трансплантации донорского органа. Определяющим фактором каждого из предложенных вариантов считается время, которое при серьезных поражениях почек нельзя терять, поскольку оно бесценно.
</index>
При рассматриваемой патологии почки постепенно утрачивают свои функции, что негативно сказывается на состоянии всего организма. Лечебная тактика предусматривает комплексный подход и регулярный контроль над состоянием больного.
При более запущенных состояниях применяют активное лечение – гемодиализ и пересадка почки.
Содержание статьи:
Консервативное лечение хронической почечной недостаточности – медикаменты, препараты, другие методы
Тактика лечебных мероприятий при рассматриваемой патологии будет напрямую зависеть от ее стадии, а также наличия/отсутствия сопутствующих недугов.
Зачастую хроническая почечная недостаточность (ХПН) на начальных стадиях никак себя не проявляет, в силу чего какое-либо лечение отсутствует.
Признаки и симптомы хронической почечной недостаточности
В случае диагностирования болезни на II стадии развития, проводят определенные хирургические манипуляции для обеспечения регулярного оттока мочи.
Если же на указанном этапе квалифицированная медицинская помощь не была получена, работоспособность анатомических структур почек ухудшается — наступает интермиттирующая стадия.
Проводить какие-либо инвазивные процедуры на данном этапе запрещено, пока нормальное функционирование почек не будет налажено. Для подобных целей прибегают к паллиативному лечению и дезинтоксикационной терапии.
Терминальная стадия — завершающая — требует комплексного подхода в лечении. При ней доктору следует действовать максимально быстро и осторожно, в противном случае — смерть пациента станет неизбежной.
В целом же, лечение ХПН предусматривает следующие мероприятия:
1. Устранение основной патологии, что стала причиной появления рассматриваемого недуга
К примеру, если ХПН было спровоцировано пиелонефритом хронической природы, доктор должен назначить терапию, нацеленную на купирование воспалительных явлений.
Если подобное лечение будет проведено на начальной стадии развития ХПН, удастся значительно уменьшить выраженность симптомокомлекса данной болезни.
2. Организация слаженного режима работы и отдыха
Пациенту с указанным диагнозом следует минимизировать активные физические нагрузки, и максимально оградиться от стрессовых ситуаций. Положительно скажется организация более продолжительного отпуска.
Немаловажным фактором является помощь близких: они должны проявлять заботу и оказывать поддержку по отношению к больному.
3. Коррекция рациона питания
Ежедневное меню должно предусматривать следующие аспекты:
- Уменьшение количества продуктов, содержащих белки. Это позволит сократить уровень азотистых продуктов обмена, что на фоне патологических состояний имеют тенденцию накапливаться в организме и вызывать дисфункцию органов. При составлении меню нужно пользоваться таблицами, в которых прописана точная дозировка белка в конкретном продукте. Рекомендованную суточную дозу белка ни в коем случае нельзя превышать: начальная стадия — 60 гр./сутки, конечная — 20 гр./сутки. Здесь должен действовать принцип: чем выше стадия заболевания, тем меньше белка должен получать больной. Кроме того, предпочтение нужно отдавать белкам растительного происхождения, — в таких продуктах уровень фосфора ниже. При нахождении в стационаре пациентам назначают диету 7а по Певзнеру; если же больной находится на гемодиализе при диагностировании терминальной стадии, диета сменяется на 7г.
- Достаточная калорийность ежедневного рациона с целью поддержания энергетических потребностей. Популярностью пользуются картофельно-яичная и картофельная диеты. Однако следует учитывать тот факт, что в картофеле, бананах, орехах, винограде, помидорах содержится большое количество калия, что на фоне ХПН может спровоцировать погрешности в сердечном ритме. Для снижения уровня калия картофель перед приготовлением очищают от кожуры, нарезают на кусочки, и замачивают в большом количестве воды на несколько часов. После этого воду сливают — и тушат картофель. Полезным будет разнообразить рацион медом, сладкими фруктами, растительным маслом.
- Обеспечение организма нужными витаминами и минералами. Лучше посоветоваться с доктором насчет подбора подходящего витаминно-минерального комплекса.
- Контроль над уровнем фосфатов, поступающих с пищей. Данный элемент в большом количестве содержится в какао, орехах, бобовых, рыбе, мясе, молочных продуктах, пиве, а также хлебобулочных изделиях из цельного зерна.
- Ограничение соленной еды. Натрий хлорид способствует задержанию жидкости в организме, в результате чего человек постоянно хочет пить. Источником натрия хлорида служат поваренная соль, сыр, ветчина, хлеб, полуфабрикаты и пр.
- Контроль за поступлением воды. При нормальном диурезе, в условиях адекватного функционирования сердца, и при креатинине в крови 0,35-1,3 ммоль/л — особых ограничений в этом плане не устанавливают. Даже наоборот: для качественного выведения шлаков из почечных канальцев, пациент должен выпивать жидкость в течение дня в таком количестве, чтобы суточный диурез составлял 2-2,5 л. Если же больной жалуется на отечность лодыжек, либо суточная доза выделяемом мочи значительно сокращается, жидкость употребляют в значительно меньших количествах.
4. Восстановление водного баланса
Обезвоживание может стать причиной обильной рвоты, диареи, а также компенсаторной полиурии.
При клеточном обезвоживании пациент постоянно хочет пить и спать, чувствует себя усталым, у него сильно пересыхает язык и может повышаться температура тела. При подобном состоянии ежедневно в вену вводят 3-5 мл. 5-процентного раствора глюкозы. Внеклеточная дегидратация проявляется усиленной жаждой, бессилием, снижением артериального давления, сбоями в сердечном ритме. В качестве лечебных мероприятий в этом случае применяют изотонический раствор натрия хлорида.
5. Подержание в норме электролитного баланса
Коррекция происходит посредством диеты: недостаток калия восполняется путем включения в рацион кураги, шоколада, бананов, печенного картофеля, фиников и пр.
При отсутствии отечного синдрома, нормальных показателях артериального давления, больной должен получать 10-15 гр. натрия хлорида в сутки.
Недостаток калия в организме может также возмещаться посредством приема внутрь 10-процентного раствора калия хлорида.
При гиперкалиевых состояниях, которые грозят развитием осложнений со стороны сердца, назначают внутривенное введение глюкозы с инсулином, а также раствора кальция глюконата (10-процентного) либо натрия гидрокарбоната (5-процентного).
6. Профилактика развития азотемии
С целью выведения токсических веществ из организма, прибегают к следующим методикам:
- Назначают сорбенты (энтеродез карболен, активированный уголь и т.п.), способствующие выведению азотистых соединений вместе с калом.
- Осуществляют кишечный диализ. Основным атрибутом подобной процедуры служит двухканальный зонд, посредством которого в тонкий кишечник вливают около 10 л гипертонического раствора. Азотистые шлаки выводят также посредством использования ксилита и сорбита, гиперосмолярного раствора Янга.
- Промывают желудок посредством введения в него дважды в день по 1 литру раствора натрия гидрокарбоната (2-процентного). Через определенное количество времени введенный препарат отсасывают. Подобную манипуляцию производят в утреннее и вечернее время.
- Приписывают лекарственные препараты, которые благоприятствуют выделению мочевины и положительно влияют на почечный кровоток: Хофитол, Леспенефрил.
- Назначают анаболические стероиды, форсирующие выработку белка. Зачастую в качестве анаболика используют Ретаболил, который вводят внутримышечно. Подобные медикаменты препятствуют активному продуцированию мочевины.
7. Лечение ацидоза
Зачастую данное патологическое состояние никак себя не проявляет, однако отсутствие лечебных мероприятий может привести к ряду осложнений.
При незапущенных стадиях ХПН могут назначать натрия лактат, натрия цитрат. В более тяжелых случаях прибегают к введению натрия гидрокарбоната с раствором кальция глюконата. Указанное сочетание дает возможность предупредить появление судорог.
Данные препараты противопоказаны к применению при серьезных нарушениях в работе сердца и/или печени, а также при стойком повышении артериального давления.
8. Оптимизация уровня артериального давления
Злокачественная артериальная гипертензия – нечастое явление при хронической почечной недостаточности, однако ее наличие значительно усугубляет общее состояние, и нередко приводит к плачевному исходу.
При развитии указанного патологического состояния, в первую очередь, минимизируют количество потребляемой поваренной соли до 2 г в сутки. При восстановлении нормальных показателей АД указанную дозу следует постепенно увеличивать.
Кроме того, нефролог назначает следующие лекарственные препараты:
- Мочегонные средства – Фуросемид, Урегит.
- Медикаменты, способствующие снижению продуцирования ренина – Анаприлин, Обзидан. Указанные b-адреноблокаторы могут вызвать определенные побочные явления, поэтому с дозировкой следует быть осторожными.
- Препараты, под действием которых кровеносные сосуды увеличиваются в диаметре, что положительно влияет на кровообращение и приводит к снижению АД: Капотен, Празозин, Каптоприл.
Показания к диализному лечению хронической почечной недостаточности, выполнение
Подобную методику лечения именуют также «искусственной почкой».
До изобретения гемодиализа диагностирование у пациентов рассматриваемой патологии звучало, как приговор.
В нашей дни, благодаря внепочечному очищению крови, больному с ХПН можно продлить жизнь на 15 лет.
Однако следует учитывать тот факт, что диализная терапия не способна полностью заменить работу почек: посредством нее из организма выводятся излишки жидкости и отходы жизнедеятельности. Остальные функции — продуцирование эритроцитов, поддержание прочности костной ткани — восполняются при помощи медикаментов.
Показанием для проведения лечебного диализа является терминальная стадия хронической почечной недостаточности, когда консервативные методы лечения являются нерезультативными.
Однако существуют определенные состояния, при которых гидролизная терапия может назначаться раньше:
- Люди преклонного возраста, а также дети.
- Сильное истощение организма.
- Выраженное обезвоживание.
- Инфицирование, что носит хронический характер.
- Гиперкалиемия.
- Стойкое повышение артериального давления.
- Уремическая полиневропатия.
- Ишемическое заболевание сердца.
- Тяжелое течение сахарного диабета.
Принцип диализа заключается в следующем:
- В специальный аппарат поступает венозная кровь. Здесь расположена мембрана, на другой стороне которой помещен раствор. Если рассматриваемую процедуру проводят на постоянной основе, создают фистулу, куда в дальнейшем внедряют диализную иглу. При разовых манипуляциях применяют катетер.
- Продукты жизнедеятельности, а также лишняя жидкость переходят в указанный раствор. Это способствует очищению крови и восстановлению водно-солевого баланса.
- Чистая кровь поступает в организм к пациенту.
Стандартный гемодиализ проводят 3 раза в неделю.
Продолжительность 1 манипуляции, в среднем, составляет 5 часов.
При перитонеальном диализе раствор через катетер поступает в брюшину — и после очищения выводится назад.
Если указанная манипуляция осуществляется в домашних условиях на постоянной основе, больной самостоятельно заменяет использованный раствор. На подобное мероприятие уходит около 15 минут.
К перитониальному диализу прибегают при наличии серьезных сопутствующих недугов, а также в случае непереносимости гепарина.
Возможные осложнения диализного лечения ХПН, методы их профилактики и прогноз
Больные, находящиеся на хроническом гемодиализе, в первую очередь подвержены частому инфицированию. Это объясняется развитием вторичного иммунодефицита, а также особенностью проведения рассматриваемой процедуры.
Согласно статистическим данным, каждый второй пациент, находящийся на диализе, заражен вирусом (гепатит, туберкулез, пневмония, инфекционный эндокардит) либо золотистым стафилококком. В 15% случаев указанные осложнения приводят к летальному исходу.
Кроме того, общая картина может дополняться инфекционным поражением мочевыводящих путей, что при слабых защитных реакциях организма способно вызвать гнойные обострения.
У больных на перитонеальном диализе, что осуществляется на постоянной основе, типичным осложнением является воспаление брюшной полости.
Для эффективной борьбы с проявлениями термальной стадии ХПН, диализную терапию обязательно следует проводить в комплексе с медикаментозной терапией.
Очень важный момент – оптимизация диализной дозы: недостаток диализного времени, как и его перебор, могут стать причиной появления серьезных нарушений.
Лечение обострений диализа должно проводится с учетом способа его выведения (почки/печень).
Помимо всего прочего, нужно учитывать тот факт, что часть лекарственных препаратов будет выводиться через мембрану.
Хирургическое лечение хронической почечной недостаточности, трансплантация почки при ХПН
Гемодиализная терапия является эффективным средством продления жизни у больных с рассматриваемой патологией почек.
Однако она имеет ряд недостатков, среди которых – зависимость от диализного центра. Пропуск хотя бы одной процедуры может стать причиной смерти больного. В связи с этим, популярность трансплантации почки при ХПН возрастает с каждым годом: это позволяет существенно облегчить и продлить жизнь пациенту.
Показанием для проведения указанного хирургического вмешательства является неспособность обоих почек, либо единственной почки, выполнять работу по очищению крови от токсинов.
Поводом для отказа в проведении данной операции являются следующие состояния:
- Онкозаболевания.
- Туберкулез в активной стадии развития.
- Серьезные погрешности в работе сердечно-сосудистой системы.
- Расстройства психики.
- Болезнь легких, что имеет хроническую природу, и которая сопровождается дыхательной дисфункцией.
- СПИД.Вирусные гепатиты.
Нецелесообразно также проводить трансплантацию почек пациентам с любыми болезнями, при которых прогноз жизни ограничивается 2 годами.
Почка может пересаживаться от живого донора — или умершего человека. Первая опция является более распространенной в мире. В подобной ситуации, у донора есть время на проведение всестороннего обследования, а у пациента есть возможность избежать диализной терапии, что чревата рядом негативных последствий.
Кроме того, в ожидании пересадки почки от умершего человека, больного заносят в лист ожидания. Ждать своей очереди он может не один год, а саму процедуру проводят внепланово.
На период ожидания назначают гемодиализ и проводят лечение хронических недугов (если таковые имеются).
Рассматриваемая операция требует применения общей анестезии, и ее могут проводить 2 методами:
- Ортотопическая пересадка. Больную почку удаляют, и в идентичное место помещают почку донора. Сосуды пересаженного органа сшивают с сосудами родной почки. Подобную методику практикуют редко, в силу ряда недостатков.
- Гетеротопическая трансплатация. Центром манипуляций служит подвздошная зона малого таза. Кровеносные сосуды реципиента сшивают с сосудами, что расположены в подвздошной зоне. Подобная манипуляция в техническом плане более легкая.
Одним из наиболее тяжелых осложнений послеоперационного периода является отторжение донорского органа. Указанное явление сопровождается выраженной болью в области поясницы, сильным повышением температуры тела, задержкой/отсутствием мочи и пр.
Все дело в том, что донорский орган воспринимается, как чужеродное тело, и организм начинает активно вырабатывать антитела.
Поэтому очень важен прием иммунодепрессантов после проведения рассматриваемой операции.
Помимо всего прочего, качество приживаемости трансплантата во многом зависит от выбранного донора и его иммунологической совместимости с реципиентом. Самый удачный вариант – однояйцевый близнец. Второе место занимают родные братья/сестры, далее – родители и остальные родственники.
Шансов приживаемости трупного органа меньше, нежели почки, взятой у живого неродственного донора.
Немаловажное значение имеет возраст донора и реципиента, качество подготовки к проведению хирургического вмешательства, а также репутации центра по пересадки органов.
Видео: Трансплантация почки
Можно ли применять народные методы лечения хронической почечной недостаточности, что говорят врачи?
Методы народной медицины могут применяться для лечения рассматриваемого недуга, только если он находится на стадии ремиссии, а симптомы обострения отсутствуют.
Однако даже в этом случае — подобное лечение должно быть согласовано с доктором, и оно не может заменить консервативную терапию.
- Хорошим средством при хронической почечной недостаточности является ежедневное употребление свежевыжатого гранатового сока. В нем содержится калий, способствующий поддержанию водно-солевого баланса, а также пектины, стимулирующие выведение шлаков из организма.
- Много полезных витаминов и микроэлементов содержится также в морской капусте. Употребление данного продукта каждый день по 100 гр. благотворно скажется на работе почек. Но перед включением ламинарии в рацион питания следует предварительно проконсультироваться с доктором.
- Еще с древних времен хорошо известен в лечении ХПН чай из кукурузных рылец. Его заваривают в пропорции 3 ст.л. на 1 л. кипятка, и пьют по 50 гр. несколько раз в сутки. Лучше каждый день готовить новый отвар, т.к. он быстро портится.
Причины острой почечной недостаточности – симптомы и диагностика патологического состояния
Оцените — <index>
Известно, что от состояния почек продолжительность жизни зависит напрямую. Но лишь хронически больной по-настоящему знает, что такое почечная недостаточность.
Организм его работает в режиме всё нарастающего отравления отходами собственного обмена веществ, ведь органы очистки и выделения со своей задачей не справляются.
Запахи ацетона, уксуса и других ядов в выдыхаемом им воздухе. Они явственно читаются окружающими среди прочих малоприятных запахов, но дают лишь отдалённое представление о том, что в это время творится внутри организма.
Подключившаяся к эвакуации токсинов кожа также источает угар не меньшей крепости.
А затем предельно засорённые биологические фильтры выходят из строя. Они отказываются служить, вызывая отчаяние больного.
Но только не у того, кто уже имеет опыт гемодиализа. Такой пациент не доводит дело до критической точки – он знает: пора посетить диализный центр.
Содержание
Что это такое диализ почек?
Термин аппарат «искусственная почка» широко известен. Но тем, у кого есть вопросы к почкам, агрегат спасает жизнь. Или продлевает её на годы.
Аппарат «искусственная почка» – это конструкция (машина), делающая возможным гемодиализ почек.
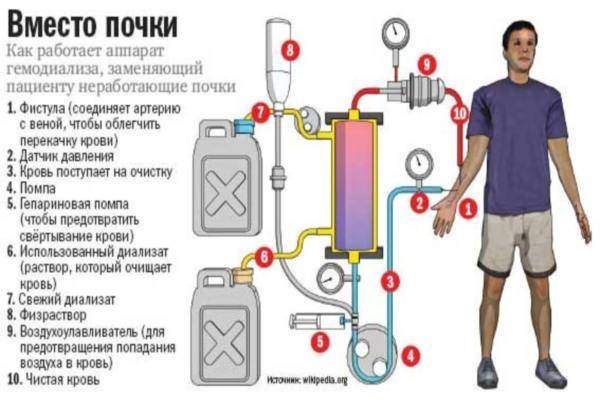
Дословный перевод термина «диализ» означает: разделение или фракционирование. Поэтому буквальный ответ на вопрос: диализ почек, что это такое – означает разделение на плохое и хорошее. Благодаря машине, берущей на себя функцию отказывающих почек, необходимое организму хорошее возвращается в него, непотребное – удаляется вон.
Гемодиализ почек – это очистка крови от токсинов, производимая искусственным путём. При проведении процедуры она на короткое время покидает организм, чтобы вернуться в него очищенной.
«Покидает» вовсе не означает, что из кровеносного русла она куда-то сливается – она продолжает циркулировать, движимая сердцем.
Но производится некоторое вмешательство в её движение – подключается аппарат «искусственная почка», или гемодиализатор.
Кровь поступает в него из:
- пунктированной вены, либо
- прямого артерио-венозного соединения, либо
- трансплантата – синтетической трубки, имитирующей подкожную вену.
Покидая же его уже очищенной, она возвращается в кровеносное русло через пунктированную вену.
Весь объём крови пропускается через аппарат многократно. Процесс проводится либо сеансами в 4-5 часов, либо протекает круглосуточно-постоянно. В зависимости от варианта патологии, потребностей (и финансовых возможностей) пациента используются конструкции:
- стационарные;
- портативные, носимые на теле, весом в 4-7 кг.
Всё это время движение крови ни на мгновение не останавливается – она продвигается сокращениями сердца, продолжающего выполнять свою функцию насоса. Процедура в точности повторяет естественный процесс. Только в середине пути крови от сердца к сердцу находится почка, сконструированная человеком.
Читайте также: Азотемия
Краткий экскурс в химию и физику
Иллюстрацией процесса может служить очистка курительного дыма в кальяне, где он пропускается через воду, а затем потребляется.
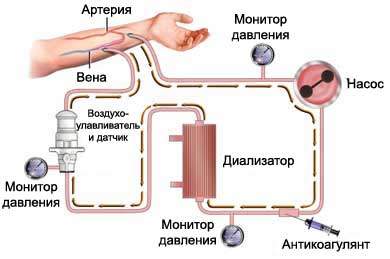
Гемодиализ почек использует 3 физико-химических закона, реализовать которые позволяет диффузор – фильтр аппарата, представляющий собой мембрану с избирательной проницаемостью.
Процесс диффузии происходит сквозь мембрану, стоящую на пути между гемодиализирующим раствором и кровью пациента. Она позволяет извлекать из крови соединения с заданными молекулярными массами.
В соответствии с диаметром пор и иными чёткими параметрами мембраны-фильтра это ионы электролитов и белки категории β2-микроглобулина.
Но параллельно происходит (возможен) и обратный процесс – переход из раствора для гемодиализа в кровь электролитов и высокомолекулярных соединений. Учитывая этот факт, в растворе-диализате сохраняется заданная концентрация электролитов, что позволяет поддерживать солевой баланс в крови пациента. Для предотвращения же проникновения микробных ядов и иных токсинов в кровь больного производится методичное очищение рабочего раствора.
Недостаточное совершенство фильтрующих мембран пока не позволяет извлекать из крови токсины, химически связанные с белками, а также их гидрофобные фракции.
Изъятие гидрофобных фракций токсинов происходит при помощи того же фильтра благодаря процессу конвекции, возможной благодаря наличию осмотического давления. Оно возникает из-за разницы концентраций растворов по разные стороны мембраны.
Путь крови в ходе гемодиализа удлиняется и затрудняется. Поэтому для облегчения фильтрации через мембрану в гемодиализаторе работает собственный насос. За счёт его работы создаётся давление, осуществляемое кровью на поверхность мембраны, и запускается процесс ультрафильтрации – удаления из организма избытка воды.
В остальном конструкция представляет собой:
- трубопровод для пропускания крови;
- систему приведения в движение раствора диализата и
- систему контроля за множеством параметров обеих сред.
Для предотвращения свёртывания крови используется антикоагулянт (чаще всего гепарин).
Резюме: поскольку каждое химическое соединение имеет определённый электрический заряд, удельный вес, химическую и пространственную структуру, гемодиализ почек представляет собой электрохимическую сортировку на полезное и вредное для организма с регулярным удалением вредного с помощью аппарата.
В итоге использования гемодиализатора происходит:
- извлечение из крови большинства азотистых соединений, не состоящих в химической связи с белками;
- избавление организма от отёчной жидкости.
Когда и кому показан гемодиализ почек
Если в совсем недавнее время внутривенная инъекция приравнивалась к операции, то гемодиализ почек является операцией по сути.
Посему прежде чем приступить к гемодиализу, учитываются не только показание к процедуре, но и факторы, способные усложнить (сделать невозможным) ход операции – противопоказания.
Основными показаниями для процедуры гемодиализа служат варианты:
- острой почечной недостаточности;
- хронической почечной недостаточности;
- отравлений медикаментами либо ядами (при условии их способности пройти сквозь мембрану гемодиализатора);
- тяжёлых расстройств электролитного баланса крови;
- интоксикации спиртами;
- представляющей опасность для жизни гипергидратации (категории отёка лёгких, головного мозга), не устранимой иными (консервативными) методами. В последнем варианте для улучшения состояния применим метод изолированной ультрафильтрации.
Основанием для назначения процедуры гемодиализа служат данные лабораторной и инструментальной диагностики:
- показатели уровня мочевины, креатинина, мочевой кислоты в крови;
- УЗИ, МРТ почек.
Читайте также: Острая почечная недостаточность
Противопоказания
Гемодиализ почек имеет противопоказания как относительные, так и абсолютные.
К первой категории относятся:
- туберкулёз лёгких;
- состояния с возможностью массивного кровотечения (язва желудка и ДПК, фиброма матки).
Вторая – это варианты:
- психические отклонения и патологии (эпилепсии, шизофрении, психозов);
- злокачественных новообразований в неизлечимой стадии (например: рак толстой кишки, рак горла на 4 стадии);
- заболеваний крови (анемия, лейкемия, болезнь Верльгофа, миеломная болезнь);
- тяжёлые неврологические патологии;
- сахарный диабет у пациентов старше 70 лет либо старческого (свыше 80 лет) возраста;
- сочетания двух (либо более) существенных патологий как то запущенный атеросклероз, цирроз печени, болезни с дыхательной недостаточностью;
- наркомания и алкоголизм без вероятности реабилитации.
О гарантиях безопасности
Помимо возникновения перед больным ряда социальных и финансовых вопросов (стоимость одного курса доходит до 1,5 млн рублей, ибо на 1 сеанс необходим объём диализата порядка 120 л), не следует сбрасывать со счётов и возможность для него осложнений в ходе данной мини-операции.
Поскольку почки не только участвуют в очищении внутренней среды организма, но и являются сложными гормонопродуцирующими образованиями, вероятен риск возникновения осложнений в виде:
- артериальной гипер- либо гипотензии;
- гипер- либо гипонатриемии;
- судорожного синдрома либо припадка эпилепсии;
- воздушной эмболии либо тромбообразования;
- слабости, головокружения, тошноты, рвоты либо расстройства сердечного ритма вследствие изменения внутричерепного давления;
- аллергического ответа на компоненты диализирующего раствора.
В век одноразовых катетеров и шприцев возникает закономерный вопрос: не опасно ли использование аппарата, имитирующего работу почек? Не передастся ли через прибор какая-либо инфекция категории гепатита или ВИЧ-СПИДа?
Непреднамеренное инфицирование пациента в ходе подготовки процедуры маловероятно, но также не исключено – всё зависит от состояния иммунитета и общего статуса организма. Ведь при утрате функции почек до 85% (являющейся основанием для лечения) состояние внутреннего «климата» часто меняется необратимо.
«Искусственная почка» – единственный метод очистки крови?
После получения ответа на вопрос: диализ почек, что это такое – было бы несправедливо не познакомиться с альтернативными методами кровоочищения.
Помимо очищения с помощью искусственно сконструированной почки существуют и другие методики, основанные на том же принципе ограниченно проницаемой мембраны.
При перитонеальном диализе роль фильтра выполняется собственной брюшиной подвергаемого очистке пациента, при кишечном диализе ту же функцию исполняет стенка толстой кишки.
Хотя оба метода и отличаются меньшей эффективностью, они дают возможность достичь удовлетворительного результата в варианте, когда гемодиализ противопоказан.
Читайте также: Болезни почек и мочевыделительной системы у человека: список и их симптомы
К тому же отличаются меньшей дороговизной ингредиентов и оборудования.
Метод детоксикационной гемосорбции несколько иной. Он предлагает очистку крови пациента её перфузией через детоксикатор – специальную колонку-фильтр из активированного угля либо иного вида сорбента.
Применяемая в условиях специализированного стационара, методика, также являясь более дешёвой по сравнению с гемодиализом, имеет свою область применения при удалении ряда токсических веществ из организма.
После решения ряда технических вопросов (такого, как замена сорбента простого состава на ионообменные смолы) данный способ обещает большие перспективы.
В случае, когда все варианты детоксикации исчерпаны, больному для выживания остаётся последний шанс – трансплантация почек.
О необходимости режима и диетпитания при гемодиализе

Ввиду нагрузки на организм, возрастающей как при всех вариантах почечной недостаточности, так и в процессе её аппаратного лечения, возникает необходимость в лечебном питании.
- Вследствие принудительной циркуляции крови и агрессивного вмешательства в сложившийся баланс обмена веществ происходит утеря части аминокислот, минералов и витаминов, запас которых следует восполнить потреблением полноценной белковой пищи преимущественно животного происхождения.
- При существовании артериальной гипертонии прописывается полностью бессолевая диета.
- Ввиду резкого снижения объёма диуреза (олигурии любого генеза: при сердечной, почечной, печёночной недостаточности) потребление воды также резко ограничивается.
- По причине расстройства выведения с мочой калия приходится уменьшить потребление богатых этим веществом продуктов, дабы избежать его переизбытка в организме.
- Ввиду расстройства баланса фосфора и кальция – минералов, работающих в тесной связке с калием, возникает необходимость в принудительной коррекции их содержания в крови.
- Почечная недостаточность становится причиной большей осторожности в отношении соединений алюминия. Данный микроэлемент, попадающий внутрь при использовании посуды из алюминия либо входящий в состав комплексов из поливитаминов, становится в изменившихся новых условиях весьма токсичным. Поэтому необдуманное поведение и несоблюдение диеты способно стать причиной анемии, повреждения тканей костей и неврологической патологии.
Для медикаментозной коррекции уровня всех перечисленных микроэлементов требуется неоднократная лабораторная диагностика.
Прогноз и заключение
Принятие решения о тех или иных мерах по диете и образу жизни больного остаётся прерогативой лечащего врача либо врачебного консилиума, пациент же обязан все свои действия согласовывать с врачом – профильным специалистом (нефрологом либо урологом).
От соблюдения врачебных рекомендаций зависит не только состояние больного на текущий момент, но и возможная предстоящая продолжительность его жизни, которая благодаря данному методу может быть увеличена на срок от 15 до 25 лет.
</index>
Интересное
 Инсулинома диагностика
Инсулинома диагностика Спирография что это такое фото
Спирография что это такое фото Смт терапия
Смт терапия Гломерулонефрит симптомы у взрослыхИспользуемые источники:
Гломерулонефрит симптомы у взрослыхИспользуемые источники:
- https://uromir.ru/nefrologija/operacija/gemodializ-chto-jeto.html
- https://www.operabelno.ru/lechenie-xronicheskoj-pochechnoj-nedostatochnosti-i-prognoz/
- https://tvojajbolit.ru/nefrologiya/gemodializ-chto-takoe-gemodializ-pokazaniya-protivopokazaniya-vidyi-protsedur/
</ul></h3></ol></h3></ul></h4></ul></ul>







