Содержание статьиХронический гломерулонефрит — хроническое иммуновоспалительное поражение почек, характеризующееся преимущественным вовлечением в процесс клубочкового аппарата и непрерывно прогрессирующее вплоть до развития почечной недостаточности. Роль тубулоинтерстициальных изменений в происхождении ряда симптомов и синдромов хронического гломерулонефрита (например, олигурии с азотемией при обострении процесса), прогрессировании почечной недостаточности также достаточно велика. Хронический гломерулонефрит — наиболее частая форма хронических заболеваний почек и основная причина ХПН, требующей проведения программного гемодиализа или трансплантации почки. У 10-20 % больных хронический гломерулонефрит развивается в исходе острого нефрита. Заболевание чаще встречается у людей молодого возраста.
Этиология и патогенез хронического гломерулонефрита
Установление этиологии гломерулонефрита представляет большие трудности, поскольку, во-первых, нередко начало заболевания почек определить не удается, во-вторых, при гломерулонефрите особенно велико значение неспецифических факторов окружающей среды, часто выступающих в качестве причины заболевания — охлаждения, травмы, в том числе психической, инсоляции.
Этиологические факторы хронического гломерулонефрита такие же, как и в случае острого гломерулонефрита — инфекционные (бактериальные, вирусные, паразитарные) и некоторые неинфекционные агенты. Связь хронического гломерулонефрита с инфекцией особенно очевидна при подостром инфекционном эндокардите — массивная антибактериальная терапия или хирургическое лечение приводят к ремиссии или даже излечению хронического гломерулонефрита. В качестве причины хронического гломерулонефрита сохраняет значение р-гемолитический стрептококк, хотя выявить начало болезни в виде четко очерченной клинической картины острого гломерулонефрита удается далеко не всегда. Среди вирусов особенно часто у больных выявляют вирус гепатита В, в первую очередь при мембранозном гломерулонефрите у детей, причем не всегда поражение почек в этих случаях сочетается с вирусным гепатитом или циррозом печени. Паразитарные инвазии (малярия, шистосомоз, филяриоз) могут быть причиной иммунокомплексного хронического гломерулонефрита. Следует иметь в виду, что при сифилисе, лепре также может развиться хронический гломерулонефрит, нередко с тяжелым нефротическим синдромом.
Среди неинфекционных этиологических факторов следует назвать алкоголь. Обострения алкогольного гломерулонефрита четко связаны с алкогольным эксцессом, сопровождаются нередко острым алкогольным гепатитом, обострением хронического панкреатита, миокардиодистрофии. Обнаружение алкогольного гиалина в составе иммунных комплексов в клубочках, аккумуляции его промежуточных филаментов в цитоплазме подоцитов и нефроцитов подтверждает алкогольную природу гломерулонефрита. Нарушения обмена веществ, прежде всего мочевой кислоты — гиперурикемия и гиперурикозурия, также могут быть причиной развития хронического гломерулонефрита, особенностью которого являются скрытое течение и наличие выраженных изменений канальцев, интерстициальной ткани и сосудов почек. Хронический гломерулонефрит вызывают различные лекарственные вещества, в том числе антибиотики (прежде всего аминогликозиды, пенициллин), препараты золота, D-пеницилламин, а также химические соединения, применяемые в качестве растворителей низкомолекулярных и полимерных веществ. Хронический гломерулонефрит может развиться при опухолях различной локализации, в том числе бронхогенном раке и раке почки, а также после облучения.
Большую группу поражений почек составляют хронические гломерулонефриты, развивающиеся при диффузных заболеваниях соединительной ткани и системных васкулитах (СКВ, узелковом периартериите, системной склеродермии, геморрагическом васкулите, ревматоидном артрите, гранулематозе Вегенера, синдроме Гудпасчера). Развитие заболевания связывают с постепенным повреждением клубочков почки (а также канальцев и интерстициальной ткани) откладывающимися иммунными комплексами, образующимися в крови или непосредственно в ткани почек и состоящими из антигена, антител к нему и комплемента (иммунокомплексный гломерулонефрит). Реже иммунное повреждение опосредовано антителами к базальной мембране клубочков. При иммунофлюоресцентном анализе (ИРА) депозиты в клубочках почек являются гранулярными при отложении иммунных комплексов и линейными при отложении антител. Иммунные комплексы на базальной мембране клубочков (субэндотелиальные, субэпителиальные и интрамембранозные депозиты) имеют разное значение для оценки особенностей течения гломерулонефрита. В результате иммунологического воздействия начинается цепной процесс воспалительных реакций — активируются клеточные тканевые реакции (нейтрофильные лейкоциты, тромбоциты, макрофаги, лимфоциты, мезангиальные клетки клубочков, эндотелий) с высвобождением лизосомальных ферментов, повреждающих ткани, и гуморальные воспалительные системы (комплемент, кинины, простагландины, вазоактивные амины).
Клиника хронического гломерулонефрита
В соответствии с наиболее распространенной в нашей стране клинической классификацией Е. М. Тареева выделяют латентный, нефротический, гипертонический и смешанный, а также подострый (быстропрогрессирующий) варианты хронического гломерулонефрита. Целесообразно также выделять гёматурический вариант латентного гломерулонефрита. Общим для всех вариантов хронического гломерулонефрита (кроме гематурического) является неминуемое развитие хронической уремии, однако скорость наступления ХПН неодинакова. Латентный гломерулонефрит — самая частая форма хронического гломерулонефрита. Он проявляется лишь изменениями мочи (умереная протеинурия и эритроцитурия), иногда незначительным повышением АД. Течение обычно медленно прогрессирующее, прогноз благоприятнее при изолированной протеинурии, тяжелее при сочетании протеинурии с гематурией, 10-летняя выживаемость больных латентным гломерулонефритом составляет 85-90%. Гематурический вариант составляет 10-15% случаев хронического гломерулонефрита и проявляется постоянной гематурией, иногда с эпизодами макрогематурии. Как самостоятельную форму выделяют гематурический гломерулонефрит с отложением в клубочках IgA, болезнь Берже (IgA-нефропатию), возникающую чаще у молодых мужчин и протекающую с эпизодами макрогематурии после респираторных инфекций, ХПН при болезни Берже развивается редко.
Нефротический синдром без артериальной гипертензии встречается у 1/3 больных. Течение нефротического гломерулонефрита обычно умеренно прогрессирующее (мембранозный и мезангиопролиферативный варианты) или относительно быстро прогрессирующее (мезангиокапиллярный гломерулонефрит, фокально-сегментарный гломерулосклероз, фибропластический гломерулонефрит). Нефротический синдром периодически рецидивирует, реже наблюдается персистирование нефротического синдрома с постепенным нарастанием его признаков. При развитии ХПН выраженность нефротического синдрома обычно уменьшается, он уступает место артериальной гипертензии, однако может возникать впервые и в терминальной стадии гломерулонефрита. Для нефротического гломерулонефрита характерны нефротические кризы с внезапным развитием перитонитоподобных симптомов, повышением температуры тела и рожеподобными эритемами, а также гиповолемический коллапс, флеботромбозы, в том числе тромбоз почечных вен, резко ухудшающий функцию почек, кризы внутрисосудистой коагуляции. Часто наблюдаются инфекционные осложнения, которые в настоящее время не являются столь фатальными, как в прошлом.
Изолированная артериальная гипертензия встречается также примерно у /5 больных. Изменения в моче обычно минимальны, протеинурия не превышает 1 г/сут, эритроцитурия незначительна. Гипертонический гломерулонефрит по особенностям течения может напоминать латентную форму, так как характеризуется вполне удовлетворительной переносимостью артериальной гипертензии в течение многих лет (иногда до 30 лет), что при отсутствии отеков долгое время не дает основания для обращения к врачу. Осложнения артериальной гипертензии (инсульт, инфаркт миокарда) наблюдаются редко; чаще развивается левожелудочковая недостаточность с сердечной астмой, ритмом галопа. Течение гипертонического гломерулонефрита медленное, но неуклонно прогрессирующее. В исходе обязательно развивается ХПН. Смешанный гломерулонефрит характеризуется сочетанием нефротического синдрома и артериальной гипертензии. Встречается менее чем у 1/10 больных хроническим гломерулонефритом и характеризуется неуклонно прогрессирующим течением.Существует также морфологическая классификация (В. В. Серов), в соответствии с которой выделяют следующие типы гломерулонефрита: 1) мезангиальный; 2) мембранозный; 3) минимальные изменения клубочков; 4) фибропластический.Мезангиальный гломерулонефрит объединяет близкие по морфогенезу морфологические типы, связанные с отложением иммунных комплексов в мезангии и под эндотелием капилляров клубочка и реакцией мезангия на эти отложения. Общие морфологические признаки — расширение мезангия сосудистого пучка клубочка, пролиферация мезангиоцитов, накопление мезангиального матрикса. По характеру и степени выраженности изменений мезангия и стенок капилляров мезангиальный гломерулонефрит подразделяют на мезангиомембранозный, мезангиопролиферативный, мезангиокапиллярный и лобулярный варианты. При всех вариантах мезангиального гломерулонефрита обязательны изменения канальцев в виде зернистой, гиалиново-капельной или вакуольной дистрофии эпителия.При мембранозном гломерулонефрите (мембранозная нефропатия) во всех клубочках выявляют диффузное утолщение стенок капилляров, просветы которых широко открыты. Количество клеток, как правило, не увеличено, однако возможна небольшая пролиферация клеток мезангия, могут встретиться единичные нейтрофильные лейкоциты.
Минимальные изменения клубочков (липоидный нефроз) — особый морфологический тип гломерулонефрита, при котором изменения структур могут быть выявлены лишь с помощью электронной микроскопии. Изменяются только подоциты, малые отростки которых сливаются на всем протяжении капилляров клубочков; базальная мембрана остается неизмененной.Фибропластический (склерозирующий) гломерулонефрит- собирательная группа, объединяющая в финале заболевания многие морфологические типы гломерулонефрита, эволюция которых завершается присоединением фибропластического компонента, представленного склерозом капиллярных петель клубочка, синехиями сосудистых долек с капсулой, образованием фиброэпителиальных и фиброзных полулуний, утолщением и склерозом капсулы клубочка. Среди вариантов фибропластического гломерулонефрита выделяют фокальный сегментальный гломерулярный гиалиноз, который резистентен к терапии и протекает особенно тяжело.
Одной из наиболее четко установленных морфологических форм, критерии выделения которой одинаковы во всех морфологических классификациях, является мембранозный гломерулонефрит, имеющий ряд клинических особенностей. Этот вариант гломерулонефрита редко развивается после острого постстрептококкового гломерулонефрита, однако часто прослеживается его связь с австралийским антигеном, а также опухолями (паранеопластический гломерулонефрит). Обычно протекает с нефротическим синдромом или изолированной протеинурией. Артериальная гипертензия, гематурия наблюдаются редко. Течение относительно благоприятное.
Одним из важных этапов обследования больного является оценка степени активности нефропатии. Активность гломерулонефрита — совокупность признаков, полученных при общеклиническом и дополнительном обследовании, отражающих остроту иммуновоспалительного процесса, вызвавшего поражение почек. Морфологическими признаками активности гломерулонефрита считают диффузную пролиферацию клеток клубочков, массивное отложение иммунных комплексов, фибрина, некротизирующий гломерулит. Общими клиническими признаками обострения являются нарастание протеинурии, усиление гематурии, резкое нарастание артериальной гипертензии, а также быстрое снижение почечных функций, нередко сопровождающееся олигурией и большими отеками, проявления внутрисосудистой гиперкоагуляции в виде кровоточивости, кровоподтеков в сочетании со склонностью к тромбозам. Возникновение нефротического и острого нефритического синдромов практически всегда свидетельствует о выраженной активности нефропатии.
Среди биохимических проявлений активности наиболее важны, помимо признаков нефротического синдрома и гиперкоагуляции, увеличение СОЭ, повышение уровня аг-глобулинов, иногда у-глобулинов крови, а также обнаружение азотемии при нормальных размерах почек, выявление в моче органоспецифических почечных ферментов — трансамидиназы, изоферментов лактатдегидрогеназы (ЛДГ). В оценке активности нефропатии имеют значение изменения гуморального иммунитета — повышение содержания иммуноглобулинов, высокий уровень циркулирующих иммунных комплексов, снижение уровня комплемента крови.
Содержание статьиХронический гломерулонефрит — двустороннее иммуноаллергическое воспаление почек, проявляющееся отечным, мочевым и гипертензивным синдромами, характеризующееся длительным течением с частыми обострениями,прогрессирующим снижением функций почек, а также вовлечением в процесс многих органов и систем.
Этиология хронического гломерулонефрита
Причины развития хронического гломерулонефрита изучены недостаточно. Имеют значение нарушения диетического и двигательного режима после перенесенного острого гломерулонефрита. Большая роль отводится стрептококковой, вирусно-бактериальной и стафилококковой инфекции. Об этиологической роли ее свидетельствуют частые обострения хронического гломерулонефрита при ангине, хроническом тонзиллите, острой респираторной вирусной инфекции, а также появление свежих воспалительных изменений в паренхиме почек. Развитию хронического гломерулонефрита способствуют травма, влажное переохлаждение, переутомление, повторные введения вакцин и сывороток, растительные и животные яды, некоторые лекарственные средства и химические вещества. В таких случаях возможность развития хронического процесса в почках объясняется повторным воздействием антигенов.
Патогенез хронического гломерулонефрита
В основе развития хронического гломерулонефрита лежит иммунокомплексный механизм с последующим наслоением аутоиммунных процессов, о чем свидетельствует высокий титр почечных аутоантител, обнаруженных рядом исследователей в начальном периоде обострения заболевания. Участие аутоиммунного компонента в патогенезе хронического гломерулонефрита подтверждается также отложением иммуноглобулинов, чаще фракции G, сывороточного комплемента и его фракции С3. В патогенезе заболевания существенная роль принадлежит нарушению внутрисосудистой коагуляции, в клубочках почечных телец обнаруживаются отложения фибрина. Эги нарушения гемокоагуляции способствуют развитию пролиферативно-склерогических процессов в почках и хроническому течению заболевания. Однако большинство нефрологов в формировании хронического гломерулонефрита основное значение придают иммуноморфологической активности, наличию циркулирующих в крови антител базальной мембраны, стойкому понижению содержания комплемента в крови и гиперчувствительности клеток, особенно лимфоцитов.
Патоморфология хронического гломерулонефрита
По мере прогрессирования процесса нефроны разрушаются соединительной тканью, происходит сморщивание почек. Почки плотной консистенции, уменьшены. Корковое вещество неравномерно истончено, мозговое вещество атрофировано. Рисунок почечной ткани стертый. На срезе: кровоизлияния, утолщение сосудов. Гистологически выявляются следующие типы гломерулита; минимальный, пролиферативный, пролиферативно-мембранозный, пролиферативно-фибропластический. Для нефротической формы хронического гломерулонефрита характерны минимальные и нерезко выраженные пролиферативно-мембранозные изменения в клубочках почечных телец, дистрофия эпителия канальцев. В ткани почек обнаруживаются отложения иммуноглобулинов G и комплемента. При смешанной форме выявляется чаще фибропластический и выраженный пролиферативно-мембранозный гломерулит с тубулоинтерстициальным компонентом, отложения иммуноглобулинов G, А, М и комплемента. Менее выражены морфологические изменения при гематурической форме хронического гломерулонефрита. Они выражаются пролиферативно-мембранозным гломерулитом без значительных изменений канальцев и интерстиция. Тубулярный компонент характеризуется дистрофией эпителия канальцев с некрозом части клеток; тубулоинтерстициальный — сочетанием резко выраженных изменений канальцев и интерстициальной ткани коркового и мозгового вещества почки. В канальцах помимо дистрофии и некроза наблюдается атрофия эпителия, склероз базальной мембраны; в интерстиции — распространенная лимфоидно-гистиоцитарная инфильтрация, отек, склероз.
Клиника хронического гломерулонефрита
Хронический гломерулонефрит характеризуется большим разнообразием симптомов, которые не всегда четко определяются. В одних случаях обострение заболевания развивается бурно и сопровождается всеми характерными синдромами, в других — наблюдается вялое течение со стертой симптоматикой, а порой заболевание проявляется лишь незначительными патологическими изменениями мочи. Однако независимо от выраженности клинических проявлений характерным для всех форм хронического гломерулонефрита является прогрессирующее течение, длительная сохранность функций почек и частое развитие недостаточности почек. Согласно классификации выделяют нефротическую, гематурическую и смешанную формы хронического гломерулонефрита. Клинические формы заболевания обычно формируются на втором году после перенесенного острого гломерулонефрита. В процессе развития и прогрессирования заболевания может отмечаться переход одной формы хронического гломерулонефрита в другую.Нефротическая форма встречается чаще у детей раннего и дошкольного возраста, склонных к аллергическим заболеваниям — диатезам, бронхиальной астме, астматическому бронхиту, риниту и др. Заболевание развивается постепенно. Ребенок становится слабым, вялым, у него нарушается аппетит, появляется неприятный вкус во рту, отмечается тошнота, нередко понос. Характерно наличие отечного синдрома. Отеки мягкие, рыхлые, кожа над ними бледная, сухая, истонченная, что обусловлено нарушением обмена веществ. Отмечается олигурия со значительной протеинурией. Иногда протеинурия достигает 10 г/сут и более, а в крови содержание белка уменьшается до 40 — 50 г/л, преимущественно за счет альбуминов, отмечается гипер-а2-глобулинемия. В осадке мочи выявляют цилиндры и большое количество эпителия почек. Эритроциты и лейкоциты в моче обычно единичные.Относительная плотность мочи может быть даже повышена в ранние периоды заболевания при отсутствии тяжелых органических изменений в ткани почек. Азотистые вещества в крови чаще в пределах нормы, характерно значительное повышение количества холестерина (в норме 3,12 — 6,5 ммоль/л) и липидов (в норме 4 — 7 г/л). Клубочковая фильтрация длительное время не нарушается. Лишь в отдельных случаях бывает некоторое снижение ее (до 50 — 60 мл/мин). Иногда отмечается непостоянная почечная гликозурия и аминоацидурия. Артериальное давление остается на нормальном уровне продолжительное время. У большинства детей отмечаются признаки анемии, повышение СОЭ. Наблюдаются увеличение печени и селезенки, тяжелые нарушения водно-электролитного обмена. Резко снижается иммунитет, возникают осложнения (пневмония и др.). Нефротическая форма хронического гломерулонефрита протекает волнообразно. С каждым новым обострением все четче проявляются симптомы недостаточности почек, с нарушением их функций нарастает экстраренальная симптоматика, свидетельствующая о тяжелом поражении различных органов и систем.Гематурическая форма проявляется в основном постоянной, очень упорной и выраженной гематурией (моча иногда приобретает кровянистый цвет). Эта форма довольно часто трудно поддается лечению. Кроме эритроцитов в моче определяются белок (до 1 г/сут), лейкоциты, цилиндры, почечный эпителий. Относительная плотность мочи длительное время остается в пределах нормальных величин. Изредка возможно кратковременное повышение артериального давления. Функция фильтрации почек часто длительное время не нарушается. Отеки не наблюдаются, возможна легкая пастозность тканей в области глаз. Уровень остаточного азота, мочевины в крови обычно в пределах нормы, реже несколько повышается на высоте обострения. В отличие от предыдущей формы хронического гломерулонефрита такой вариант течения встречается чаще у детей школьного возраста.Смешанная форма хронического гломерулонефрита проявляется всеми характерными симптомами. Обращает на себя внимание бледность кожи и слизистых оболочек, пастозность подкожной клетчатки или отечность тканей всего тела. У детей отмечаются признаки дистрофии на фоне вялости, адинамии, пониженного аппетита, диспепсии. Иногда отмечается головная боль, головокружение, нарушение сна, повышенная утомляемость. Артериальное давление может оставаться в пределах нормы или транзиторно повышается на 2,7 — 5,3 кПа (20 — 40 мм рт. ст.) и выше по мере прогрессирования заболевания. При большой давности процесса в почках и многократных обострениях артериальное давление постепенно стабилизируется на повышенном уровне, и гипотензивная терапия становится неэффективной. Длительная артериальная гипертензия приводит к гипертрофии левого желудочка сердца и может сопровождаться острой недостаточностью кровообращения или спазмом сосудов головного мозга.Мочевой синдром проявляется чаще неселективной протеинурией (до 2 — 3 г/сут), что свидетельствует о значительном поражении клубочков. При этом фильтруются и мелко-, и крупнодисперсные белки (альбумины и глобулины)/Гематурия может достигать 0,5 — 1 • 108 в сутки и более, лейкоцитурия — в пределах 0,2 — 1 • 107 в сутки, реже выше. При сочетании гломерулонефрита с пиелонефритом лейкоцитурия может достигать более высоких цифр. В мочевом осадке обнаруживают гиалиновые, зернистые и другие цилиндры, а также почечный эпителий в значительном количестве. Клубочковая фильтрация умеренно снижена. Рано появляются признаки нарушения функции канальцев. При продолжительном обострении хронического гломерулонефрита возникает ацидоз, гипо- или гиперкалиемия, анемия и др.При смешанной форме хронического гломерулонефрита функция почек определенное время может сохраняться. Затем основные функции нарушаются, и развивается недостаточность почек. О развитии ее свидетельствуют повышение уровня мочевины в крови более чем до 8,33 ммоль/л (50,03 мг %), креатинина — свыше 0,1 ммоль/л (1,13 мг %), снижение клубочковой фильтрации до 25 % нормального уровня, отмечаемые у больного в течение 3 — 6 месяцев.
Дифференциальный диагноз хронического гломерулонефрита
При наличии точных сведений о перенесенном остром гломерулонефрите или характерных проявлений хронического гломерулонефрита диагноз ставится без особых затруднений. Трудно диагностировать заболевание, протекающее нетипично и скрыто в течение нескольких месяцев. При этом возникает необходимость дифференцировать его с затяжными формами острого гломерулонефрита. О хроническом гломерулонефрите свидетельствуют ограничение концентрационной способности почек, умеренное снижение клубочковой фильтрации и почечного кровотока, более стойкая задержка азотистых шлаков в крови, нарастающая анемия, транзиторное повышение артериального давления, скудные, но стойкие изменения в мочевом осадке. Однако признаки могут отмечаться не всегда. Поэтому решающими в распознавании заболевания должны быть показатели клинико-лабораторного наблюдения в динамике и результаты пункционной биопсии почек.Хронический гломерулонефрит следует дифференцировать и с хроническим пиелонефритом. Последнему предшествует перенесенная инфекция мочевых путей, характерны явления дизурии, боль в поясничной области, повышение температуры тела, значительная лейкоцитурия. Гематурия и протеинурия выражены нерезко. Артериальное давление в пределах нормы. Отеки не наблюдаются. Показатели клиренса длительное время сохранены в пределах возрастных норм. Бактериурия отмечается периодически (свыше 100 тыс. микробных тел в 1 мл). В атипичных случаях постановке диагноза помогают результаты проб Каковского — Аддиса, Амбурже, провокационной и показатели урологических исследований.В зависимости от клинической формы хронического гломерулонефрита может возникнуть необходимость в дифференциальной диагностике с идиопатическим нефротическим синдромом, наследственными нефритом, поликистозом почек и др.
Осложнения и прогноз хронического гломерулонефрита
Наиболее частые осложнения — пневмония с поражением плевры, отит, рожистое воспаление кожи, острая недостаточность кровообращения, острая недостаточность почек, тромбоэмболическая болезнь, почечная эклампсия, абдоминальный синдром, пиелонефрит.Клинические наблюдения подтверждают возможность выздоровления при хроническом гломерулонефрите. Однако предсказать, в каких случаях оно наступит, невозможно. Прогноз в значительной степени определяется не только формой и стадией заболевания, но и другими факторами. Стрептококковые, острые респираторные заболе вания, влажное переохлаждение и другие факторы способствуют прогрессированию процесса в почках. Своевременное лечение предупреждает обострение гломерулонефрита и может обеспечить длительную ремиссию. 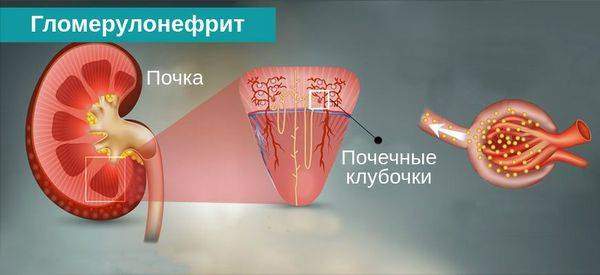
Хронический гломерулонефрит включает в себя группу различных заболеваний почек, отличных по своей причине, морфологической структуре и подходам к лечению, но объединённых первичным поражением гломерулов.[3]
В России заболеваемость хроническим гломерулонефритом достигает 13–50 случаев на 10 000 населения. Данные патологии чаще наблюдаются у мужчин. Они могут развиться в любом возрасте, однако наиболее часто возникают у детей 3–7 лет и взрослых 20–40 лет.[17]
На заболеваемость гломерулонефритом влияют популяционные, климатические и социально-экономические факторы. Так, фокально-сегментарный гломерулосклероз чаще встречается у афроамериканцев, ИГА-нефропатия более распространена на азиатском континенте, инфекционно-зависимые гломерулонефриты — в тропиках и развивающихся странах.[16]
Причины возникновения хронического гломерулонефрита зачастую неизвестны. В развитии части болезней установлена роль бактериальной и вирусой инфекции, в частности вирусовгепатита В и С, ВИЧ-инфекции, вирусов кори и Эпштейна — Барра. По существу, каждая редкая и новая инфекция может вызвать гломерулонефрит.[3] Также на появление хронического гломерулонефрита оказывают влияние лекарственные препараты, опухоли и другие внешние и внутренние факторы.[2]
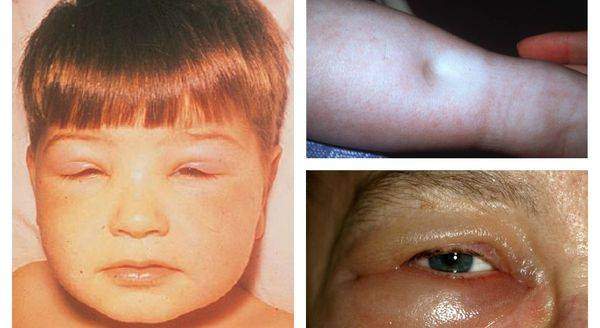
- мочевой синдром — включает изменения в анализах мочи, не укладывающиеся в рамки основных синдромов.
Сочетание нефротического и нефритического синдрома является наиболее неблагоприятным вариантом.
Помимо данных проявлений для гломерулонефрита характерны следующие симптомы:
- болезненные ощущения в поясничной области;
- повышение артериального давления;
- отёки;
- суставные боли;
- слабость;
- кожная сыпь.
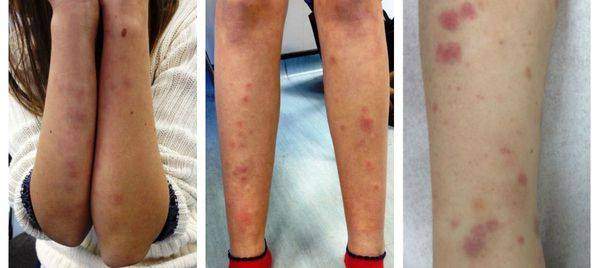
Все формы хронического гломерулонефрита способны периодически обостряться, при этом клиническая картина напоминает или полностью повторяет проявления острой формы заболевания. При подостром или быстро прогрессирующем гломерулонефрите функции почек снижаются на 50% меньше чем за три месяца.
</ul></ul>
Патогенез хронического гломерулонефрита
Инфекционные и другие стимулы способствуют появлению иммунного ответа с формированием и отложением антител и/или иммунных комплексов в клубочках почек (или их образованием сразу в клубочках), а также усилению клеточно-опосредованной иммунной реакции. В ответ на возникающие иммунные нарушения в почечных клубочках развиваются изменения, претерпевающие ряд стадий. Сегодня с достаточной уверенностью можно говорить о конкретных механизмах только некоторых из них.
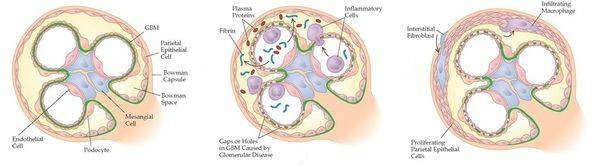
Начало иммуновоспалительного процесса связано с активацией медиаторов тканевого повреждения, прежде всего с активацией хемотаксических факторов, способствующих миграции лейкоцитов. Одновременно активируются факторы коагуляции (сгущения), в результате чего образуются депозиты фибрина и происходит выброс факторов роста и цитокинов — гормоноподобных веществ, вырабатываемых клетками иммунной системы.
На первых этапах заболевания иммунное воспаление преобладает. Поэтому чем раньше начато иммуносупрессивное лечение, тем лучше прогноз заболевания. При стихании воспалительного процесса на первый план выходят неиммунные механизмы прогрессирования болезни:
- гиперфильтрация — неизменённые клубочки работают с повышенной нагрузкой;
- внутриклубочковая и артериальная гипертензия;
- нарушения липидного обмена и свёртывания крови;
- гиперурикемия — увеличение концентрации мочевой кислоты в крови.
При дальнейшем прогрессировании заболевания происходят вторичные изменения: процесс распространяется на другие структуры почки — канальцы и интерстиций (вид соединительной ткани).
Исход воспаления — фиброз и склероз почечной ткани, т. е. потеря почечной функции.
Классификация и стадии развития хронического гломерулонефрита
По причинам возникновения гломерулонефриты делятся на две группы:
- Первичные (идиопатические) — когда причины возникновения неизвестны.
- Вторичные — когда причины развития заболевания обусловлены:
- системными аутоиммунными заболеваниями (системной красной волчанкой, АНЦА-ассоциированными и геморрагическими васкулитами, ревматоидным артритом);
- поражениями почек в рамках паранеопластического синдрома (опухолей и лимфом) — эти гломерулонефриты устойчивы к стандартной терапии, поэтому прогноз может быть улучшен (вплоть до полного выздоровления) при полном удалении опухоли;
- инфекциями (инфекционным эндокардитом, вирусами гепатита В и С, ВИЧ-инфекцией, вирусом Эпштейна — Барра и другими);
- лекарственными болезнями (аутоиммунной реакцией на фармокологические и биологические препараты).
По клиническим проявлениям выделяют пять форм заболевания:
- Нефротическая — возникает чаще всего, сопровождается выраженными отёками (возможно скопление невоспалительной жидкости в грудной и брюшной полости, околосердечной сумке, а также отёк кожи), массивной протеинурией (более 5 г/л у взрослых и 3 г/л у детей), цилиндрурией, гипопротеинемией и дизлипидемией.
- Гипертоническая — количественные и качественные изменения мочи менее выражены по сравнению с длительным синдромом артериальной гипертензии, при котором артериальное давление повышается до 180/100-200/120 мм рт. ст. и сопровождается в течение дня серьёзными колебаниями показателей по разным причинам.
- Гематурическая (болезнь Берже) — среди прочих симптомов заболевания преобладает наличие крови в моче, причём как визуальное (заметное глазу), так и лабораторное, при котором отмечается значительное или упорное присутствие эритроцитов в осадке мочи. Данная форма чаще возникает у молодых мужчин.
- Латентная — возникает довольно часто. В связи с неявными симптомами может существовать на протяжении 10-20 лет и дольше, но в итоге всё равно приводит к уремии. Человек обычно чувствует себя удовлетворительно, возможен слабо выраженный мочевой синдром, отёки и артериальная гипертензия не наблюдаются. Из лабораторных показателей можно обнаружить протеинурию (не более 1-2 г/сутки), небольшое количество эритроцитов и цилиндров в моче, тонких, желтоватых, переплетающихся нити фибрина, удельный вес мочи в норме.
- Смешанная — включает в себя проявления нефротической и гипертонической форм.
По морфологическим изменениям выделяют три хронических гломерулонефритов:
- Минимальные — на микроскопиеском уровне изменений практически нет, возможно только различить слияние ножек подоцитов, покрывающих капилляры почечных клубочков.
- Фокально-сегментарные — под микроскопом можно обнаружить не только слияние подоцитов, но и склероз и дистрофию некоторых клубочковых петель.
- Диффузные — увеличение количества клеток в клубочках почек:
- мезангиопролиферативные;
- мезангиокапиллярные.[4]
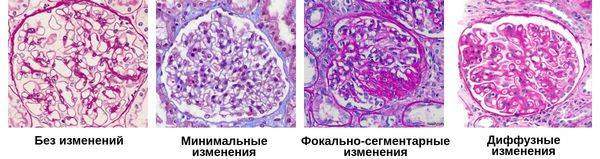
Осложнения хронического гломерулонефрита
Гломерулонефрит может осложниться инфекцией, в том числе связанной с иммунодепрессивной терапией (пиелонефрит, туберкулёз), нарушениями фосфорнокальциевого гомеостаза и остеопорозом. Причиной тому — острый воспалительный процесс или же осложнения иммунносупрессивной терапии.
Осложнения нефротической формы хронического гломерулонефрита:
- нефротический криз — самое грозное осложнение;
- внутрисосудистое свёртывание крови (ДВС-синдром);
- тромбозы вен, в том числе почечных;
- рожеподобные изменения кожи, появление которых сопровождается повышением температуры и усилением симптомов интоксикации.
Нефротический криз возникает внезапно. Его развитие может спровоцировать активная диуретическая терапия. К характерным проявлениям относятся интенсивные боли в животе, перитонитоподобный синдром, повышенная температура тела. В дальнейшем это осложнение может привести к развитию гиповолемического шока и смерти.[15]
Частые осложнения гипертонической форм связаны с гипертрофией миокарда левого желудочка (сердечная астма, отёк лёгких). Также может возникнуть острая сердечная недостаточность.[1]
Диагностика хронического гломерулонефрита
Для диагностики гломерулонефритов прежде нужно исключить целый ряд заболеваний со схожими симптомами:
- протеинурию;
- диабетическую нефропатию;
- гипертоническую болезнь с поражением почек;
- амилоидоз почек (нарушение белково-углеводного обмена в почках);
- миеломную нефропатию;
- наследственные нефропатии.[1][2]
Лабораторное или визуальное наличие крови в моче требует исключения других урологических проблем, опухолей, феномена сдавления левой почечной вены у детей, наследственных заболеваний почек — болезни тонких мембран, синдрома Альпорта (наследственного нефрита).
Для дифференциальной диагностики с системными заболеваниями необходимо исследовать их маркеры в крови:
- при системной красной волчанке — антинуклеарные антитела, волчаночный антикоагулянт, Д-димер;
- при антифосфолипидном синдроме — антитела к кардиолипину и бетта-2-гликопротеину;[1]
- при АНЦА-васкулите — антитела к цитоплазме нейтрофилов двух классов.[13]
При обострении любой формы хронического нефрита скорость оседания эритроцитов увеличивается, а также уровень иммунологических показателей, сиаловых кислот, фибрина и серомукоида в крови. При развитии хронической почечной недостаточности независимо от формы хронического нефрита уровень креатинина и мочевины в крови увеличивается.[1][11]
Основные аспекты диагностики гломерулонефритов:
- изменения в анализах мочи — прежде всего протеинурия, гематурия ицилиндрурия;
- биохимический анализ крови — гипопротеинэмия, гипоальбуминемия, диспротеинемия, повышение альфа-2-глобулина, гаммаглобулина, креатинина и азотистых шлаков, уровня сахара и липидного спектра, гиперхолестеринэмия, дизлипидемия, гиперурикемия.
- УЗИ-почек — увеличение или уменьшение размера почек, истончение и гиперэхогенность паренхимы, нарушение кортико-медуллярной дифференциации;
- КТ и МРТ с контрастированием для исключения урологических проблем.
Постановка диагноза многих гломерулярных заболеваний невозможна без пункционной биопсии почки.
Показания к биопсии:
- наличие стероидрезистентного нефротического синдрома;
- признаки острого нефритического синдрома с почечной недостаточностью;
- подозрение на быстро прогрессирующий гломерулонефрит или хронический интерстициальный нефрит;
- заболевания с одновременным нарушением различных систем организма, включая почки (системная красная волчанка, геморрагический васкулит);
- длительная изолированная протеинурия или гематурия.
Противопоказания к биопсии:
- часто рецидивирующи нефротически синдром (исключение — подозрение на нефротоксичность, связанную с циклоспорином А);
- наличие только одной почти в организме (не строгое противопоказание);
- нарушение свертывания крови;
- бесконтрольная артериальная гипертензия;
- запущенные стадии формирования нефросклероза;
- терминальная почечная недостаточность.
Биопсию проводит опытный нефролог или хирург в условиях стационара. Сама процедура длится примерно 15-20 минут. Осложнения при биопсии возникают редко, кровотечение возможно всего в 5-10% случаев.[5]
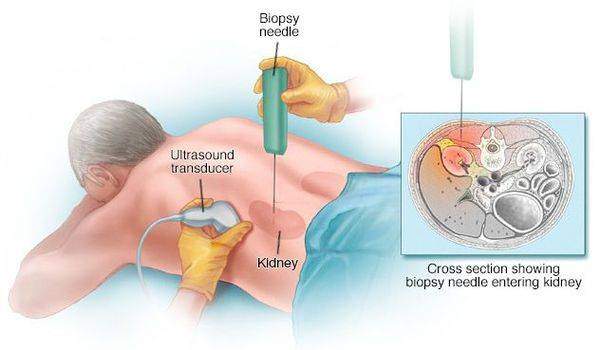
Проведение биопсии почки и верификация морфологического варианта поражения почек показаны даже в тех случаях, когда имеется связь макро- гематурии с ангиной и напрашивается диагноз «острый гломерулонефрит». Исследования показали, что под маской острого «постстрептококкового» гломерулонефрита могут скрываться такие тяжёлые поражения почек, как экстракапиллярный гломерулонефрит, исход и прогноз которого зависят от своевременного начала лечения.[6]
Лечение хронического гломерулонефрита
Лечение хронических гломерулонефритов сводится к трём целям:
- подавление иммунных реакций;
- снижение темпа прогрессирования патологии;
- предупреждение появления хронической почечной недостаточности.
Этиотропная терапия проводится только при выявленной причине хронического гломерулонефрита, например, при лептоспирозе, БГСА-инфекции, вирусных гепатитах, ВИЧ-инфекции и других). В подобных случаях применяются антибиотики и противовирусные препараты.
Иммуносупрессивная терапия включает применение следующих лекарств:
- Глюкокортикостероидные препараты (ГКС). Одним из первых показаний к их применению был изолированный нефротический синдром у детей при болезни минимальных изменений. Эти препараты обладают мощным противовоспалительным и иммуносупрессивным действием, применяются в том числе для лечения аутоиммунных заболеваний почек. В последние годы были выяснены принципиально новые эффекты ГКС, в частности их защитное влияние на гломерулярные клетки — подоциты.[9]
Однако ГКС имеют множество побочных эффектов. Поэтому их стараются назначать коротким курсом в больших дозах, постепенно переходя на поддерживающую терапию минимальными дозам.
- Цитостатики. В настоящее время такой цитостатик, как циклоспорина А, является признанным методом лечения нефротических вариантов гломерулонефритов, в основе которых лежит повреждение подоцитов. При болезни минимальных изменений, фокально-сегментарном гломерулосклерозе и мембранозном гломерулонефрите данный препарат чаще всего используется в комбинации с ГКС.[7][8]
У пациентов со стероидрезистентным фокально-сегментарным гломерулосклерозом и непереносимостью циклоспорина предлагается применение другого цитостатика — микофенолата мофетила в комбинации с высокими дозами дексаметазона.[2]
- Моноклональные антитела. Использование препаратов на этой основе является новым направлением лечения хронических гломерулонефритов. Например, ритуксимаб считается эффективным препаратом. Он имеет меньше токсичных побочных эффектов и при некоторых формах заболевания позволяет добиться ремиссии.[14]
Одна из методик лечения резистентных к стандартной терапии форм является пульс-терапия — высокодозное введение лекарств коротким курсом.[12] Такой способ эффективно купирует обострения гломерулонефритов и относительно хорошо переносится пациентами.
Как правило, пульс-терапия проводится с использованием метилпреднизолонома, циклофосфамида или обоих препаратов:
- пульс-терапия метилпреднизолоном проводится 2–3 дня, после чего курс повторяются ещё 3–4 раза с перерывом в 10 дней;
- пульс-терапия циклофосфамидом проводится раз в четыре недели с повторением от 6 до 12–14 раз.
В последние десятилетия для торможения прогрессирования хронического гломерулонефрита применяется нефропротективная стратегия лечения. Так как при стихании иммунно-воспалительного процесса на первый план выходят неиммунные факторы прогрессирования заболевания (прежде всего гемодинамические), а также обменные (гиперлипидемия, дислипидемия, гиперурикемия) и коагуляционные, применяются ингибиторы АПФ и блокаторы рецепторов ангиотензина. Эти препараты восстанавливают системную и внутриклубочковую микроциркуляцию, обладают противовоспалительным и цитопротективным действием (защита клеток от вредных факторов). Они применяются для лечения всех форм гломерулонефритов и замедляют прогрессирование болезни. При некоторых формах латентных и гематурических вариантов заболевания, когда не показано иммуносупрессивное лечение, они являются препаратами выбора.
Плазмаферез (способ очищения крови) применяется для лечения быстро прогрессирующего гломерулонефрита, а также нефритов, протекающих на фоне системных заболеваний.
Гемосорбция и гемодиализ (способы внепочечного очищения крови) относятся к методам заместительной почечной терапии. К ним прибегают во время острого периода почечной недостаточности.
Посиндромная терапия диуретиками, антикоагулянтами, дезагрегантами, антигипертензивными препаратами, статинами, гиперлипидемическими и другими средствами проводится по показаниям. Также уделяется внимание устранению очагов хронической инфекции, лечению кариеса, профилактике вирусных инфекций, на фоне которых чаще всего возникают обострения заболевания.
Прогноз. Профилактика
Течение хронического гломерулонефрита зависит от причины заболевания и морфологической формы. Наиболее неблагоприятным является подострый быстро прогрессирующий вариант.
Без лечения все формы гломерулонефрита заканчиваются хронической почечной недостаточностью, разница заключается лишь в срок её наступления. А осложенения ухудшают и без того тяжёлый прогноз заболевания.
Смерть при гломерулонефрите может наступить в результате развития отёка легких, нефротического синдрома, инсульта, острой почечной недостаточности, гиповолемического шока и венозных тромбозов. Летальность при хроническом гломерулонефрите на III-V стадиях хронической болезни почек связана с сердечно-сосудистыми патологиями.[17]
Всем пациентам с хроническим гломерулонефритом важно помнить о следующих мерах профилактики обострения заболевания:
- контролирование баланса жидкости;
- соблюдение режима питания;
- отказ от курения;
- регулярное измерение артериального давления;
- недопущение переохлаждений, стрессовых ситуаций, чрезмерных физических нагрузок.[17]
Список литературы
- Мухин Н.А., Тареева И.Е., Шилов Е.М., Козловская Л.В. Диагностика и лечение болезней почек. — М.: Геотар-Медиа, 2008. — 125 с.
- Нефрология. Учебное пособие для послевузовского образования / под ред. Е.М. Шилова. — М.: Геотар-Медиа, 2007. — 688 с.
- Тареев Е.М. Клиническая нефрология. — М.: Книга по требованию, 2012. — Т. 2.
- Варшавский В.А., Проскурнева Е.П., Гасанов А.Б., Севергина Л.О., Шестакова Л.А Об уточнении клинико-морфологической классификации хронического гломерулонефрита // Нефрология и диализ. — 1999. — № 2,3. — С. 100-106.
- Наушабаева А.Е., Кабулбаев К.А., Румянцев А.Л., Бройке В., Эрих Й. Рациональные методы и алгоритмы диагностики заболеваний почек у детей // Педиатрическая фармакология. — 2009. — № 4. — С. 54-66.
- Кабулбаев К., Наушабаева А., Канатбаева А., Кулкаева М. Морфологические варианты острого «постстрептококкового» гломерулонефрита / IX общероссийская конференция Российского Диализного Общества. Тезисы докладов // Нефрология и диализ. — 2015. — № 3. — С. 300.
- Козина О, Благовещенская Н., Зайцева Л., Рамазина Н., Фролова М. Опыт применения циклоспорина в лечении нефротического синдрома / IX общероссийская конференция Российского Диализного Общества. Тезисы докладов // Нефрология и диализ. — 2015. — № 3. — С. 294.
- Goumenos D.S., Katopodis K.P., Passadakis P., et al. Corticosteroids and cyclosporin A in idiopathic membranous nephropathy: higher remission rates of nephrotic syndrome and less adverse reactions than after traditional treatment with cytotoxic drugs // Am J Nephrol. — 2007; 27(3): 226-31.
- Yan K., Kudo A., Hirano H., et al. Subcellular localization of glucocorticoid receptor protein in the human kidney glomerulus // Kidney Int. — 1999; 56(1): 65-73.
- Руденко Е.В., Томилина Н.А., Захарова Е.В. Применение Циклоспорина А для лечения нефротических типов хронических гломерулонефритов – болезни минимальных изменений и фокального сегментарного гломерулосклероза // Нефрология и диализ. — 2015. — № 2. — С. 156-172.
- Пустовалова Л.М. О чем говорят анализы? Клинико-лабораторная диагностика в нефрологии: параметры, нормы, расшифровка. — Ростов-на-Дону: Феникс, 2016. — 77 с.
- Лутошкин М.Б., Ребров А.П. Применение пульс-терапии в лечении гломерулонефритов // Evrika.ru [Электронный ресурс]. — 2012.
- Villacorta J., Diaz-Crespo F., Acevedo M., et al. Antineutrophil cytoplasmic antibody negative pauci-immune extracapillary glomerulonephritis // Nephrology (Carlton). — 2016; 21(4): 301-7.
- Souqiyyeh M.Z., et al. Rituximab as a Rescue Therapy in Patients with Glomerulonephritis // Saudi J Kidney Dis Transpl. — 2015; 26(1): 47-55.
- Ордян Н.А., Джндоян З.Т., Ананян Э.А. Нефротический криз // Медицинская наука Армении НАН РА. — 2017. — № 1. — С. 3-11.
- Barsoum R.S. Glomerulonephritis in disadvantaged populations // Clin Nephrol. — 2010; 74: 44-50.
- Ассоциация врачей общей практики РФ. Руководство для врачей общей практики (семейных врачей). Хронический гломерулонефрит. — 2014. — 29 с.
Определение болезни. Причины заболеванияСимптомы хронического гломерулонефритаПатогенез хронического гломерулонефритаКлассификация и стадии развития хронического гломерулонефритаОсложнения хронического гломерулонефритаДиагностика хронического гломерулонефритаЛечение хронического гломерулонефритаПрогноз. ПрофилактикаИсточникиИспользуемые источники:
- https://vse-zabolevaniya.ru/bolezni-nefrologii/hronicheskij-glomerulonefrit.html
- https://vse-zabolevaniya.ru/bolezni-detskie/hronicheskij-glomerulonefrit.html
- https://probolezny.ru/glomerulonefrit-hronicheskiy/







