Помимо неправильного расположения отверстия мочеиспускательного канала при гипоспадии часто наблюдается искривление пениса.
При тяжелых формах этого заболевания возникают не только проблемы с мочеиспусканием – такая патология впоследствии может сделать проблематичным (и даже невозможным) зачатие.
Данное заболевание лечится исключительно хирургическим путем, при этом операция проводится в раннем детстве. Это обосновано не только минимизацией риска нанести ребенку психологическую травму, так и некоторыми другими физиологическими аспектами.
Скрыть содержание
Лечение гипоспадии
В настоящее время в большинстве случаев хирургическое лечение гипоспадии проходит за одну (максимум две) операции, однако само хирургическое лечение гипоспадии известно еще с 1800 года, и в то время медицина была не настолько развита. В результате операции были не такими удачными и эффективными, а операций могло быть до 15-20 и проводились они в течение нескольких лет.
Сегодня такое лечение включает в себя четыре основных этапа и производится в один день:
- Выпрямление пениса;
- Создание мочеиспускательного канала;
- Позиционирование наружного отверстия мочеиспускательного канала на головке пениса.
На весь процесс уходит от полутора до трех часов, однако в некоторых моментах (в зависимости от формы гипоспадии и степени ее тяжести) медики могут принять решение проводить операцию поэтапно.
Операции может подвергаться даже взрослый пациент, однако до взрослого возраста оставлять гипоспадию без внимания как минимум нецелесообразно и не всегда возможно, поэтому в большинстве случаев лечение проводится в возрасте полутора-двух лет.
Операция гипоспадии у мальчиков
Большинство специалистов в настоящее время склоняется к тому, чтобы проводить операцию гипоспадии у мальчиков как можно раньше, оптимально в возрасте от 8 до 16 месяцев. Это обусловлено тем, что современные дети довольно рано осознают свою неполноценность в связи с этим заболеванием и могут получить психологическую травму.
Несмотря на сложность операции, в 95% случаях гарантирован благоприятный косметический и функциональный эффект.
Операция стволовой формы гипоспадии
При стволовой гипоспадии рекомендуется проводить операцию в возрасте до трех лет, что позволяет обеспечить психологический комфорт пациента и добиться максимальных результатов.
При этом типе гипоспадии наблюдается аномальное расположение мочеиспускательного канала, и его наружное отверстие смещено на ствол полового члена. Как правило, при стволовой гипоспадии наблюдается еще и искривление полового члена, и в зависимости от того, насколько отверстие удалено от нормального положения, искривление может быть больше или меньше.
Также может наблюдаться стриктура уретры (сужение мочеиспускательного канала).
 Все эти проблемы легко решить путем хирургического вмешательства, которому предшествует тщательная диагностика.
Все эти проблемы легко решить путем хирургического вмешательства, которому предшествует тщательная диагностика.
В процессе таких исследований выявляется возможность проведения операции, определяются сопутствующие заболевания – эти меры способствуют повышению безопасности самой операции и минимизации осложнений. Операция проводится в один этап под общей анестезией.
Операция венечной формы гипоспадии
Как и головчатая гипоспадия, венечная форма считается простой с точки зрения проведения операции, однако в данном случае хирургическое вмешательство обосновано не только с точки зрения сложности мочеиспускания, но и необходимостью исправить внешний вид полового члена.
При венечной гипоспадии применяются дистензионные способы терапии и уреапластика, и если после второго способа операции нередко появляются осложнения в виде свищей, то дистензионные способы имеют несколько преимуществ:
- Дистензионные способы не так сложны с технической точки зрения;
- Этот вид вмешательств вызывает меньше осложнений (не более 10% пациентов).
Операция гипоспадии головчатой формы
Оптимальный возраст для выполнения операции головчатой гипоспадии – от двух до пяти лет. Операция выполняется в один или два этапа.
Это самая легкая форма гипоспадии, в большинстве случаев головчатой гипоспадии оперативное вмешательство не требуется. Исключение – сужение отверстия мочеиспускательного канала, а также сильное искривление пениса.
Знаете ли вы о том что такое тератозооспермия и какие способы ее лечения существуют?
О том, как лечить баланопостит у мужчин, написано здесь — узнайте об этом прямо сейчас.
А перейдя по этой ссылке: https://man-up.ru/bolezni/andrologiya/astenozoospermiya/ast-i-beremennost.html вы сможете узнать, какие бывают причины астенозооспермии.
После операции
Несмотря на то, что в большинстве случаев операции гипоспадии заканчиваются удачно, всегда существует риск тех или иных осложнений. В частности, возможно нарушение кровоснабжения искусственной уретры, и в этих случаях может проводиться до двадцати хирургических вмешательств.
Также к основным осложнениям относятся:
- Кровотечение в течение длительного срока после операции;
- Воспаление послеоперационных ран;
- Болевой синдром;
- Свищи.
Последняя проблема является наиболее частой. Развитие свища – это канал, соединяющий мочеиспускательный канал и кожу, при этом также могут образоваться рубцы в наружном отверстии мочеиспускательного канала.
Как правило, большинство осложнений проявляются в ближайшее время после операции, однако известны случаи, когда послеоперационные последствия давали о себе знать спустя годы после хирургического вмешательства.
Для того чтобы свести к минимуму риски появления послеоперационных осложнений, ребенку назначается постельный режим на срок 10 дней после операции, при этом в мочевой пузырь на этот период устанавливается катетер для отведения мочи и скорейшего заживления мочеиспускательного канала.
Несмотря на то, что в большинстве случаев результаты после операции по лечению гипоспадии у детей благоприятные, после хирургического вмешательства ребенка рекомендуется периодически показывать специалистам. Нередко уже после операции могут выявляться скрытые деформации, которые необходимо оперативно исправить, особенно часто такие деформации могут проявляться у детей в период полового созревания.
Материалы из раздела Гипоспадия Гипоспадия: все о мужском пороке развития в статье с фотографиямиВсе что нужно знать о гипоспадии у детейФормы и виды гипоспадии: когда и зачем нужно лечить?Гипоспадия: какие методы операций существуют и в каких случаях к ним нужно прибегать?Обсуждения15 Февраля в 18:45 —> 5064
Лечение в послеоперационном периоде
После операции продолжают применять методы воздействия на состояние больного, прежде всего на течение раневого процесса. Особое значение имеет предупреждение вредного влияния мочи на рану. После выпрямления полового члена или меатотомии вполне достаточно оставить в мочеиспускательном канале катетер на 2—3 дня. Затем больному разрешают мочиться самостоятельно. Во время мочеиспускания он должен стараться не замочить повязку. Если это не удается, то повязку меняют. После каждого мочеиспускания наружное отверстие необходимо обработать антисептической жидкостью и осушить марлевым шариком. После пластики мочеиспускательного канала катетер необходимо оставлять на 5—6 дней. Если появляются признаки уретрита или выраженного воспаления кожной трубки, то катетер удаляют раньше. Следует помнить о том, что пребывание катетера даже небольшого диаметра вызывает воспалительную реакцию прилежащих стенок канала и вокруг него иногда скапливается небольшое количество слизи или кожного детрита, поэтому катетер удаляют следующим образом. Отсоединяют промывную систему и больного берут в перевязочную. Пересекают нить, фиксирующую катетер; на конец катетера надевают наконечник шприца Жане, наполненного антисептической жидкостью или раствором антибиотиков. Легким надавливанием на поршень жидкость нагнетают по катетеру и промывают ею мочевой пузырь. Продолжая вводить жидкость, катетер медленно удаляют. При этом антисептическая жидкость вытекает между стенкой катетера и мочеиспускательным каналом и промывает его. После удаления катетера промывную систему подсоединяют только к дренажным трубкам. Через 9—10 дней после операции постоянное промывание прекращают. Из мочевого пузыря удаляют сдвоенную дренажную трубку и на 2—3 дня вводят обычную трубку. Через 13—14 дней после операции бужом (№ 18—20 у взрослых и соответствующим у детей) проверяют проходимость мочеиспускательного канала. У детей с этой целью целесообразнее использовать тонкий резиновый катетер с клювом Мерсье или Тимана. Буж следует обильно смочить глицерином или вазелиновым маслом и вводить очень осторожно без насилия. При малейшем сопротивлении провеление бужа прекращают и делают уретрограмму. Еше через 2—3 дня удаляют надлобковый дренаж и больному разрешают мочиться. Надлобковый свищ заживает самостоятельно через 1—5 дней после удаления дренажной трубки, и мочеиспускание восстанавливается. Однако больные испытывают затруднение при мочеиспускании из-за необычного положения полового члена. Струя мочи разбрызгивается, форма ее изменена. Правда, больные приспосабливаются к создавшимся анатомическим особенностям и справляются с необычным актом мочеиспускания вполне удовлетворительно. После третьего этапа операции (высвобождение полового члена из мошонки) специального отведения мочи не требуется. Необходимо лишь проводить гигиенические процедуры после каждого мочеиспускания. Объем лекарственной терапии зависит от общего состояния больного, наличия сопутствующих заболеваний и других обстоятельств, как и у всех хирургических больных. Инъекции обезболивающих средств назначают лишь в 1-й день после операции, да и то не всем больным. После выпрямления полового члена больных выписывают из стационара через 10—12 дней, после меатотомии — через 5—7 дней, после пластики мочеиспускательного канала — через 15—16 дней, после высвобождения полового члена — через 7—8 дней, разумеется, если послеоперационный период протекал без осложнений. При возникновении осложнений продолжительность пребывания больного в стационаре значительно увеличивается. Надо добиться устранения осложнения с меньшим ущербом для исхода лечения.
Наиболее частые осложнения
Осложнения возникают на разных этапах хирургического лечения различных форм гипоспадии. Меатотомия редко дает осложнения. Они возникают главным образом в тех случаях, когда нарушают элементарные правила при выполнении этой несложной операции. После выпрямления полового члена могут наблюдаться кровотечения, гематомы, выраженный отек кожи, расхождение краев раны, нагноение ран как на половом члене и мошонке, так и на брюшной стенке в месте подшивания головки полового члена. Причиной кровотечения и гематом является недостаточно тщательная остановка кровотечения. Кожа полового члена хорошо васкуляризирована, и при мобилизации ее возникает интенсивное кровотечение, особенно выраженное при повреждении межкавернозной перегородки, белочной оболочки и удалении рубцов в области венечной борозды. С целью остановки кровотечения необходимо немедленно провести интенсивные консервативные мероприятия, из которых особенно эффективно придавливание кровоточащего участка раны. При безуспешности консервативных мер необходимо взять больного в операционную и лигировать кровоточащий сосуд. С целью предотвращения кровотечения и возможного образования гематомы Н. В. Зосим предложил применять давящую повязку. С 1971 г. мы непременно проводим тугое бинтование полового члена после каждой операции выпрямления полового члена. С этого времени гематомы и отек кожи полового члена у оперированных нами больных практически не встречались. Если к концу операции нет уверенности в полноценности гемостаза, то следует дренировать рану в течение 1— 3 дня. Причинами расхождения краев раны, а также в определенной степени нагноения и частичного омертвения лоскутов являются натяжение краев раны, резко выраженный отек и гематомы. При появлении признаков гематомы следует немедленно снять часть швов и удалить гематому, применив в последующем давящую повязку. Конечно, большую опасность представляет нагноение раны. Купировать обширное нагноение и предотвратить его отрицательные последствия можно только при проведении в ранние сроки самых активных действий: снять часть швов, развести края раны, обеспечить хорошее дренирование, наложить влажно-высыхающие повязки с раствором антисептика (мы предпочитаем 0,5% раствор хлорамина или раствор фурацилина 1 : 5000), провести общую противомикробную терапию, а затем и физиотерапию. Расхождение краев раны после снятия швов является следствием нарушения регенеративных процессов и требует более активного вмешательства в раневой процесс. В случае отсутствия нагноения накладывают вторичные швы. В дополнение к лечению метилурацилом назначают лекарнс, витамины и другие средства, проводят магнитотерапию. При формировании грубого рубца в ранние сроки следует начать лечение ронидазой (повязки с ронидазой), проведение электрофореза лидазы, внутримышечное введение стекловидного тела поочередно с лидазой в дозировках соответственно возрасту. В последние 5—6 лет мы с успехом применяем хронолазеротерапию по методу С. Л. Загускина. После восстановления мочеиспускательного канала могут возникнуть те же осложнения, что и после выпрямления полового члена. Тактика их лечения точно такая же. После пластики мочеиспускательного канала нередко образуется мочевой свищ, возникновению которого, как правило, предшествуют другие осложнения. Так, отек или гематома могут привести к нарушению питания кожных лоскутов, нагноению, расхождению краев раны и в итоге к образованию единичного или множественных свишей. В том случае, если возникает уретрит или появляются признаки нагноения с вовлечением в процесс кожной трубки, то необходимо немедленно удалить катетер и одновременно с лечением того или иного осложнения начать промывание мочеиспускательного канала растворами антибиотиков в 0,8% растворе метилурацила: 200 000—500 000 ЕД антибиотика растворяют в 10 мл раствора метилурацила и набирают в шприц, на канюлю которого надевают синтетическую трубку. После обработки головки полового члена 2% раствором хлорамина или другим антисептиком, трубку-наконечник шприца вводят через сформированное наружное отверстие н вливают содержимое шприца в мочеиспускательный канал, слегка придавливая края наружного отверстия к наконечнику. Из мочеиспускательного канала механически вымывается экссудат, содержащий большое количество микроорганизмов. Раствор частично вытекает через сформировавшийся свищ и оказывает химическое и физическое антисептическое действие на раневой канал. При проведении первых промываний большая часть раствора вытекает через свищ, а затем, по мере стихания воспаления и закрытия свища, он орошает лишь мочеиспускательный канал и после извлечения трубки и освобождения краев наружного отверстия вытекает наружу. Промывание необходимо делать 3— 4 раза в сутки, а затем при уменьшении воспалительных явлений — 2 раза в сутки. Промывание растворами антибиотиков, метилурацила и антисептиков оказывает исключительно благоприятное влияние на течение образовавшегося свища и у подавляющего большинства больных предупреждает возникновение поздних осложнений (рубцовые сужения и деформации, стойкие свищи и пр.). После заключительного этапа операции (высвобождение полового члена из мошонки) осложнения возникают очень редко. Иногда образуются гематомы. Об этом следует помнить при осуществлении гемостаза после высвобождения полового члена. Большая раневая поверхность, множество мелких кровоточащих сосудов и желание скорее завершить эту несложную операцию иногда отвлекают хирурга от скрупулезного выполнения гемостаза, что является причиной образования гематом, иногда огромных. Содержимое гематомы необходимо эвакуировать как можно скорее. Отрицательных последствий, как правило, не бывает, лишь у некоторых больных медленно рассасывается излившаяся в мошонку кровь. При точном выполнении рекомендованных технических приемов предложенной нами операции натяжение краев раны при формировании мочеиспускательного канала и омертвение их исключаются. Что касается других осложнений, то они встречаются, но значительно реже, чем после других операций, так как комплексный метод, при разработке которого учтены результаты изучения патогенеза осложнений, предусматривает их предупреждение. Одним из немаловажных факторов, отрицательно влияющих на течение послеоперационного периода как после выпрямления полового члена, так и после обоих этапов пластики мочеиспускательного канала, является эрекция полового члена, иногда весьма выраженная и продолжительная. С целью предупреждения эрекций взрослым больным на всех этапах лечения гипоспадии следует назначать 3% раствор бромида натра по 1 столовой ложке 3 раза в день за 3 дня до операции и в течение всего послеоперационного периода. Хороший эффект дает бромкамфора (по 0,5 г 3 раза в день), угнетающе действующая на спинальные центры эрекции и резко снижающая возбудимость нервной системы. Детям в случае надобности эти препараты назначают в дозах соответственно возрасту. В.И. Русаков Похожие статьи
- 25 Января в 17:56 14955—> Пункция мочевого пузыря
Прокол мочевого пузыря производят при его переполнении и невозможности опорожнить естественным путем или катетеризацией.
Мочевыводящие пути
- 26 Января в 12:33 13854—> Операции при варикоцеле
Операции при варикоцеле — это создание искусственных путей венозного оттока от яичка и лечение почечной веннозной гипертензии.
Мочевыводящие пути
КатегорииВидеоматериалы —> Новости
Неправильное расположение уретры называется гипоспадией. Это врожденный порок, который встречается у детей любого пола, и поддается хирургической коррекции.
Что такое «гипоспадия»?
Гипоспадией называют врожденный порок мочеполовой системы у мужчин. При такой патологии отверстие уретры у мужчин сдвинуто к основанию головки пениса в сторону мошонки или промежности. Такая структурная аномалия влечет за собой неприятные симптомы, травмирование психики ребенка, а также нарушение развития полового члена.
Из-за внутренних структурных изменений пенис мужчины становится искривленным, что приводит к нарушению половой функции. Неправильное расположение уретры вызывает нарушение мочеиспускания и раздражение кожи. Коррекция патологии возможна только хирургическими методами.
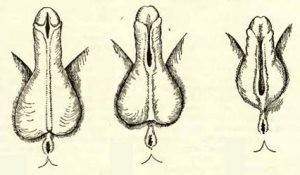
Отверстие уретры может быть сдвинуто на разное расстояние относительно нормы. Возможные вариации гипоспадии приведены на фото:
Частота патологии составляет приблизительно 2% новорожденных мальчиков. При этом гипоспадия бывает и у женщин, однако встречается крайне редко.
Патология относится к области урологии, лечением занимается врач уролог. Корректировать структурную аномалию нужно обязательно. Проблема заметна сразу после родов и в дальнейшем может привести к неправильному развитию полового органа. Операция позволяет предупредить осложнения и даст возможность будущему мужчине чувствовать себя полноценным.
Основными признаками гипоспадии считаются:
- отверстие уретры смещено в сторону промежности;
- наблюдается искривление кавернозных тел;
- диагностируется дисплазия крайне плоти.
Причины гипоспадии
Аномалия является врожденной. Она возникает на этапе внутриутробного развития, предположительно на 7-14 неделе беременности, когда формируется замыкание уретрального желоба.
Привести к развитию гипоспадии могут такие негативные факторы, как:
- эндокринные заболевания беременной;
- употребление алкоголя в период вынашивания плода;
- действие токсических веществ (лекарств, химикатов);
- токсикоз на ранних сроках;
- хромосомные заболевания.
Точные причины до конца неизвестны. Некоторые ученые предполагают, что в развитии заболевания могут играть роль экологические факторы, а также употребление беременной продуктов, которые содержат вредные вещества, нарушающие гормональный баланс плода. Часто подобная аномалия наблюдается у мальчиков, зачатых способом экстракорпорального оплодотворения. Генетическая предрасположенность также не отрицается, так как известны случаи гипоспадии в нескольких поколениях подряд.
Часто гипоспадия сочетается с другими нарушениями:
- паховая грыжа;
- крипторхизм;
- гидронефроз;
- пузырно-мочеточниковых рефлюкс.
Классификация заболевания
Учитывая степень недоразвития мочеиспускательного канала, гипоспадию классифицируют на такие формы:
- венечная – выход уретры расположен в области венечной борозды;
- промежностная – отверстие находится в области промежности;
- стволовая – уретра выходит на ствол полового члена;
- головчатая – отверстие мочеиспускательного канала расположено на основании головки;
- мошоночная – отверстие выходит на мошонку.
Отдельным случаем выделяют нарушение формации кавернозных тел при правильном расположении отверстия уретры. Такое состояние также относится к разновидностям гипоспадии.
По локализации также можно выделить:
- передняя гипоспадия – головчатая и венечные формы;
- средняя – стволовая;
- задняя – мошоночная и промежностная.
Анатомическое нарушение строения уретры приводит к искривлению полового члена, которое также бывает нескольких типов:
- ротационное;
- латеральное;
- вентральное;
- дорсальное.
Симптомы гипоспадии
Особенность расположения уретры влияет на симптоматику заболевания, а также характер искривления полового члена. Симптомы гипоспадии, в зависимости от формы патологии:
- Головчатая – наиболее легкая, а также наиболее частая форма нарушения. Отверстие уретры сужено, что затрудняет мочеиспускание. Искривление полового члена может усиливаться после пубертатного периода и начала половой жизни.
- Венечная – искривление пениса выражено сильно. Мочеиспускание затруднено, моча вытекает тонкой струйкой из-за суженного отверстия. Чтобы не попасть жидкостью себе на ноги, ребенок вынужден в туалете поднимать пенис вверх.
- Стволовая – детям легче мочиться сидя или поднимать половой член вверх. Деформация полового члена очень заметна, эрекция может быть болезненна. В зависимости от локализации уретры на половом члене, сперма может не попадать во влагалище при половом акте.
- Мошоночная – считается наиболее тяжелой формой. Половой член при таком расположении уретры часто недоразвит и искривлен. Отверстие уретры делит мошонку на две части, делая ее похожей на женские большие половые губы. Мочеиспускание возможно только сидя, половая жизнь невозможна. Моча практически всегда попадает на кожу, вызывая ее раздражение и воспаление.
- Промежностная – выход уретры расположен сзади мошонки. У таких пациентов наблюдается недоразвитие полового члена и его маленькие размеры. При рождении бывает сложно определить пол ребенка, так как аномалию путают с адреногенитальным синдромом девочек.
Диагностика гипоспадии
Патология определяется сразу после рождения. Неонатолог осматривает ребенка и диагностирует форму гипоспадии. Если аномалия половых органов не позволяет точно определить пол ребенка, проводится УЗИ малого таза и даже определение кариотипа.
После выявления гипоспадии ребенка отправляют на консультацию к генетику, так как подобное нарушение в развитии может сопровождать другие заболевания. Дополнительно проводится УЗИ почек и мочевого пузыря для оценки их структурного состояния. Очень часто там тоже обнаруживаются проблемы.
Дальнейшее наблюдение ребенка проводится несколькими специалистами – эндокринологом, гинекологом, урологом. Поводится тщательный осмотр ребенка с определением локализации патологии, степени искривления полового члена, нарушения мочеиспускания.
Из дополнительных методов диагностики может применяться МРТ органов малого таза, уретрография, уретроскопия, урофлоуметрия.
Лечение гипоспадии
Лечение возможно только хирургическим методом. Для этого необходима общая работа уролога и пластического хирурга. Целью лечения является восстановление функции полового члена, а также устранение косметических дефектов. Максимально хороших результатов удается добиться при раннем проведении операции (в возрасте 1-3 лет). В будущем такие дети могут даже не вспомнить о своей проблеме. Коррекция может быть выполнена сразу или поэтапно. Выбор тактики происходит при совместной консультации двух врачей.
Устранение аномалии поводится методом меатомии, а также пластическим прикреплением лоскутов и трансплантатов.
После операции пациенту ставят катетер для обеспечения нормального оттока мочи. В некоторых случаях возможно наложение временной цистостомы.
Современные оперативные методики позволяют добиться положительных результатов более, чем в 80% случаев. При этом удается восстановить функциональные способности органа, а также желаемый внешний вид.
Ранняя коррекция обеспечивает нормальное развитие полового члена в дальнейшем, а также исключение психологической травмы у мальчика. После операции пациенты продолжают наблюдаться у уролога до завершения формирования и роста полового члена. Сами молодые люди должны обращать внимание на качество мочеиспускания, эрекции и форму струи мочи.
Осложнения после операции возникают редко, однако в некоторых случаях у пациентов наблюдалась потеря чувствительности, появление свищей или дивертикула.
Гипоспадия – это аномалия анатомического строения полового члена, при которой отверстие мочеиспускательного канала смещено к основанию головки в сторону мошонки или промежности или находится на своём нормальном месте (так называемая «гипоспадия без гипоспадии»).
Из-за внутренних структурных изменений половой член у мальчиков становится искривлённым, что в дальнейшем приводит к нарушению половой функции. Кроме того, патологическое расположение уретры вызывает раздражение кожи и нарушение мочеиспускания. Коррекция такой патологии возможна лишь хирургическими методами.
Причины гипоспадии
Подобная аномалия развития является врождённой. Она формируется на этапе внутриутробного развития плода, примерно в период с 7 по 14 неделю беременности.
Наружные половые органы женских и мужских эмбрионов до восьмой недели ничем не отличаются, далее под влиянием тестостерона у мальчиков гениталии начинают развиваться по мужскому типу. Во время роста полового члена происходит смещение уретральной борозды от основания ствола до основания головки. Уретральный листок, который на нижней поверхности пениса выстилает борозду между кавернозными (пещеристыми) телами, смыкается по средней линии, образуя уретральную трубку. Процесс этого замыкания происходит в направлении к головке полового члена от его основания.
Закладка крайней плоти идёт в виде складки кожи, которая растёт в боковых направлениях в области основания головки, покрывая её. При данной патологии процесс формирования крайней плоти нарушается и происходит смещение её в заднем направлении. Нередко совместно с гипоспадией встречаются тяжи (хорды), которые приводят к искривлению полового члена из-за дисбаланса в росте тканей разных его отделов.
Основные причины развития гипоспадии
- Генетические факторы. Риск возникновения гипоспадии значительно выше при наличии подобной аномалии у отца или дедушки ребёнка.
- Эндокринные нарушения. К нарушению развития наружных половых органов, в том числе гипоспадии, может приводить снижение уровня андрогенов. Также с развитием врождённых дефектов мошонки и полового члена связаны мутации в гормоне 5-альфа-редуктаза, преобразующий тестостерон в дигидротестостерон, который оказывает более мощный эффект. Частота развития данной патологии у детей, зачатых в зимний период, выше, что связывают с изменением в это время в ответ на изменение длины светового дня работы гипоталамо-гипофизарной системы.
- Неблагоприятные факторы окружающей среды могут провоцировать развитие гормонального дисбаланса и аномалии формирования уретрального канала. Доказано также влияние пестицидов и приёма контрацептивных препаратов после зачатия на повышение вероятности возникновения гипоспадии.
- Сочетанное влияние нескольких следующих факторов:
- употребление алкоголя во время вынашивания плода;
- токсикоз на ранних сроках беременности;
- эндокринные заболевания у матери;
- действие токсических веществ;
- хромосомные заболевания;
- наличие гипоспадии в семье;
- слишком молодой или поздний возраст матери;
- низкая масса тела при рождении.
Подобная аномалия довольно часто наблюдается у мальчиков, зачатых методом экстракорпорального оплодотворения (ЭКО). Нередко гипоспадия сочетается с такими нарушениями, как паховая грыжа, гидронефроз, крипторхизм (неопущение яичек в мошонку).
Интересным фактом является то, что среди белого населения частота встречаемости данной патологии выше.
Классификация
В зависимости от степени недоразвития уретры, гипоспадию классифицируют на следующие формы:
- венечная гипоспадия – отверстие мочеиспускательного канала располагается в области венечной борозды;
- головчатая – выход уретры находится на основании головки;
- стволовая – отверстие выходит на ствол полового члена;
- промежностная – выход уретры расположен в области промежности;
- мошоночная – отверстие находится на мошонке.
Учитывая степень смещения наружного отверстия мочеиспускательного канала, выделяют переднюю, среднюю и заднюю гипоспадию.
Передняя включает в себя головчатую и венечную формы. Они встречаются примерно в половине всех случаев заболевания. К задней относятся мошоночно-стволовая, мошоночная и промежностная формы патологии (составляет приблизительно 30% случаев). Средняя же гипоспадия (стволовая) встречается в 20%.
Симптомы гипоспадии
На симптоматику заболевания непосредственно влияют особенность расположения мочеиспускательного канала и характер искривления полового члена.
Головчатая форма гипоспадии является наиболее частой и лёгкой. Отверстие уретры при этом сужено, что затрудняет процесс мочеиспускания. Может отмечаться усиление искривления полового члена в пубертатном периоде, а также после начала половой жизни.
При венечной форме патологии мочеиспускание затруднено, моча из-за суженного отверстия вытекает тонкой струйкой, искривление выражено достаточно сильно. Для того чтобы не попасть себе на ноги жидкостью, ребёнок в туалете вынужден поднимать половой член вверх.
Стволовая форма проявляется тем, что детям приходится поднимать пенис вверх, а иногда даже легче мочиться сидя. Очень заметна деформация полового члена, может быть болезненна эрекция. При половом акте в зависимости от локализации уретры сперма может не попадать во влагалище.
Мошоночная форма считается самой тяжёлой. При таком расположении мочеиспускательного канала половой член часто искривлён и недоразвит. Отверстие уретры разделяет мошонку на две части, чем делает её несколько похожей на женские большие половые губы. Половая жизнь при данной форме гипоспадии невозможна, а мочеиспускание возможно лишь сидя. Моча почти всегда попадает на кожу, вызывая при этом её раздражение и даже воспаление.
У пациентов с промежностной формой патологии отмечается недоразвитие полового члена и маленькие его размеры. Нередко при рождении бывает достаточно сложно определить пол ребёнка, поскольку подобную аномалию путают с адреногенитальным синдромом у девочек. В некоторых случаях заболевания врождённый дефект заключается только лишь в более короткой длине мочеиспускательного канала, а его наружное отверстие расположено нормально. Такая форма называется «гипоспадия без гипоспадии».
Диагностика
Наличие гипоспадии у ребёнка диагностируется уже сразу после его рождения. Врач неонатолог осматривает новорождённого и определяет форму патологии. Если аномалия развития половых органов не позволяет определить пол малыша точно, то в таком случае проводится ультразвуковое исследование (УЗИ) органов малого таза, а иногда даже определение хромосомного набора.
После выявления заболевания ребёнка отправляют на консультацию к врачу генетику, так как подобное нарушение может сопровождаться другими врождёнными патологиями. Дополнительно проводится УЗИ мочевого пузыря и почек с целью оценки их структурного состояния. Довольно часто там тоже обнаруживаются какие-либо проблемы. Дальнейшее наблюдение осуществляется несколькими узкими специалистами: урологом, эндокринологом и др.
Проводится тщательный осмотр малыша с определением локализации патологии, нарушения мочеиспускания, а также степени искривления полового члена. Перед обследованием у родителей выясняется наличие схожей патологии у близких родственников, уточняется информация о возможных факторах риска.
При осмотре врач обращает внимание на расположение и диаметр наружного отверстия уретры, размер полового члена, внешний вид крайней плоти, наличие разделения кавернозных тел и изгибов ствола при эрекции. Затем он проверяет мошонку для исключения крипторхизма, а также наличие или отсутствие врождённой паховой грыжи.
Выраженная гипоспадия в сочетании с другими патологиями половых органов требует полноценного эндокринологического и генетического обследования сразу же после рождения ребёнка с целью исключения нарушений полового развития.
Из дополнительных инструментальных методов диагностики гипоспадии может применяться магнитно-резонансная томография (МРТ) органов малого таза, уретроскопия, уретрография.
Лечение гипоспадии
Устранение этого заболевания возможно лишь хирургическим путём. Для этого необходима совместная работа пластического хирурга и уролога. Целью лечения является устранение косметических дефектов и восстановление функции полового члена. Добиться максимально положительных результатов удаётся при раннем проведении операции (в период от года до трёх лет). Такие дети в будущем могут даже не вспомнить о своей проблеме. Проведение коррекции может быть выполнено поэтапно или сразу.
Для установления показаний к хирургическому лечению необходимо для начала определиться с тем, какие должны быть достигнуты результаты и устранены нарушения — функциональные и/или косметические.
К функциональным нарушениям, которые являются показанием к операции, относятся:
- задняя гипоспадия;
- стеноз наружного отверстия мочеиспускательного канала;
- отклонение и разбрызгивание струи при мочеиспускании;
- искривлённый половой член.
Косметические показания к операции:
- аномалии развития крайней плоти;
- аномальное расположение отверстия уретры;
- расщеплённая головка полового члена;
- расщеплённая мошонка.
Любое хирургическое вмешательство сопровождается риском развития осложнений, поэтому родителям ребёнка перед необходимо проведением операции тщательно разъяснить показания к ней и возможные последствия.
При гипоспадии операция проводится для восстановления нормальной формы полового члена, устранения его искривлений, формирования нового мочеиспускательного канала, а также подведения наружного его отверстия к кончику головки.
В послеоперационном периоде уделяют внимание уходу за установленным мочевым катетером и раной, поскольку необходимы регулярные перевязки. Для профилактики инфекционных осложнений назначается антибактериальная терапия, проводимая вплоть до момента удаления мочевого катетера.
Родителей малыша подробно инструктируют, как правильно на область оперированной головки наносить антибактериальную мазь. Это делается при каждой смене подгузника и после каждого мочеиспускания. При наличии болевого синдрома могут назначаться ненаркотические анальгетики.
Мальчикам с очень малыми размерами полового члена перед оперативным вмешательством может назначаться гормональная терапия. Рост ускоряется на фоне приёма тестостерона и хорионического гонадотропина человека.
Прогноз
Современные методики примерно в 80% случаев позволяют добиться положительных результатов. При этом удаётся восстановить желаемый внешний вид органа и функциональные способности.
Ранняя коррекция патологии гарантирует нормальное развитие полового члена, а также исключение у мальчика психологической травмы. После проведения операции до завершения роста и формирования полового члена такие пациенты продолжают наблюдаться у уролога.
Заключение
Вы здесь
Главная»Здоровье»Боли»Ноги, таз
Медицинский эксперт статьи
 х
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Боль после мочеиспускания чаще всего возникает как последствие мочеполовых заболеваний, разнообразных инфекций, болезней почек, ее может вызывать хронический и острый простатит. Боль после мочеиспускания бывает как у представителей мужского, так и женского пола.
Чтобы понять причину, из-за которой ощущается боль после мочеиспускания, нужно понять, в каком именно участке мочевыводящей системы, возникают дискомфортные ощущения. Бывает умеренная боль после мочеиспускания, резкая боль после мочеиспускания и жжение во время мочеиспускания.
 [1], [2], [3], [4], [5], [6], [7], [8]
[1], [2], [3], [4], [5], [6], [7], [8]
Причины боли после мочеиспускания
Есть причины боли после мочеиспускания, которые свойственны только женщинам (к примеру, цистит, молочница) или же только сильному полу (простатит, фимоз). А есть причины боли после мочеиспускания, которые не зависят от пола (ЗППП, проблемы с почками, уретрит).
 [9], [10], [11], [12], [13], [14]
[9], [10], [11], [12], [13], [14]
Боль после мочеиспускания у мужчин
Причинами боли после мочеиспускания у мужчин:
- простатит – воспаление простаты. Оно вызывается бактериями, которые оказались в простате путем через уретру. Организм всегда подавляет микроорганизмы, которые попадают в предстательную железу вместе с мочой, однако при наличие особых условий (посторонняя инфекция, снижение иммунитета, травмы, стрессы) он не всегда может справиться со своей задачей.
- фимоз – эту болезнь также вызывает инфекция, из-за которой крайняя плоть сужается. Ее причинами могут микроорганизмы, которые проникают в препуциальный мешок, травм, оставляющие рубцы, несоблюдение гигиенических правил.
Причины боли после мочеиспускания у женщин
- кандидоз – распространенное заболевание, вызываемое грибковой инфекцией, из-за чего гениталии воспаляются, наблюдается раздражение и зуд, половые губы и влагалищные стенки отекают, видны густые белые выделения из влагалища. Мужчины переносят грибок Candida, но у них он никак не показывается. У женщин при наличии кандидоза наблюдается боль и жжение при мочеиспускании у женщин, а еще во время секса.
- цистит – это острое воспаление мочевого пузыря. У женского пола это заболевание проявляется чаще в связи с особым строением мочеполовой системы. Мочеточники у женщин более короткие и широкие, чем у мужчин, потому возбудитель инфекции проще проникает внутрь. Цистит – заболевание, которое чаще можно наблюдать у девочек и беременных из-за недостаточного местного иммунитета или незрелости яичников. Признак цистита – наличие боли после мочеиспускания у женщин и чувство, как будто мочеиспускание незавершенно, боль в нижней части живота.
 [15], [16], [17], [18]
[15], [16], [17], [18]
Боль после мочеиспускания: причины боли, общие для мужчин и женщин
Эти заболевания, с наличием боли после мочеиспускания наблюдаются у обоих полов:
- мочекаменная болезнь: в какой угодно части мочеполовой системы может происходить образование камней, из-за которых и появляется боль после мочеиспускания. Когда местом дислокации камней оказался мочевой пузырь, возникает боль после мочеиспускания или при движении, которая дополнительно еще может ощущаться в промежности и районе половых органов. Мочекаменная болезнь и, соответственно, боль после мочеиспускания, возникшая из-за нее, еще характерна так называемым «синдромом закладывания». Это когда отток мочи внезапно останавливается и возобновляется, только если сменить положение тела. Кроме того, пациент может ощущать периодическое желание мочеиспускания, которое появляется в особых моментах (тряска, физические нагрузки, ходьба).
- уретрит – болезнь, когда воспален мочеиспускательный канал. Боли бывают и постоянными и лишь боли после мочеиспускания. Жгучие боли после мочеиспускания – хронический уретрит, острые и мучительные боли после мочеиспускания – значит болезнь протекает остро.
- гонорея. Боли после мочеиспускания – типичный для нее симптом. От инфекции страдают нижние отделы прямой кишки, мочеполовая система. Женщины к тому же подвержены воспалению половых желез с болезненностью и отеком половых губ.
- хламидиоз – одна из венерических болезней мочевыводящих путей и половой системы. Боль после мочеиспускания тоже для нее характерна.
- уреаплазмоз. Вызывается инфекцией уреаплазма, которая проникает во время полового акта, способствует развитию воспалительных процессов мочеполовых путей. Женщины ощущают жгучие и болезненные боли после мочеиспускания, наблюдается наличие прозрачных выделений, боли в нижней части живота. Мужчины жалуются на половую жизнь, боли после мочеиспускания, частые позывы, нервные расстройства.
- трихомониаз. Инфекция вызывает у женского пола цервицит и кольпит, у мужского пола – простатит и уретрит, что приводит к возникновению болей после мочеиспускания.
Локализации боли после мочеиспускания:
- боль в животе при и после мочеиспускания;
- боль в пояснице при и после мочеиспускания;
- боль в паху при и после мочеиспускания;
- боль в промежности при и после мочеиспускания;
- боль в члене при и после мочеиспускания;
- боль в головке члена при и после мочеиспускания;
- боль во влагалище при и после мочеиспускания.
Боль после мочеиспускания у ребенка
Когда у ребенка наблюдается боль после мочеиспускания, скорее всего это вследствие инфекции мочеполовой системы, воспалений почечных лоханок. Неприятное мочеиспускание может ощущаться ребенком в виде жжения, боли, затрудненного мочеиспускания. Наблюдаются частое желание «в туалет», возможно недержание днем и даже ночью. Могут быть мизерные выделения мочи (несколько капель), ее неприятный запах.
Причинами боли после мочеиспускания у ребенка также может стать цистит (воспаление мочевого пузыря), который у детей встречается очень часто, это одно из самых распространенных детских воспалительных заболеваний. Чем сильнее проявлен воспалительный процесс в мочевом пузыре, тем более частыми будут позывы к мочеиспусканию и тем сильнее будут боли после мочеиспускания у ребенка.
Боль после мочеиспускания у ребенка может возникнуть вследствие мочекаменной болезни, а также при наличии инородного тела в мочеиспускательном канале. При мочекаменной болезни в моче могут присутствовать небольшие камни, а также кровь и гной, ребенок подвержен острым интенсивным коликам в животе. Распространены случаи, когда ребенок засовывает в мочеиспускательный канал инородный объект. Тогда уретра закупоривается, мочеиспускание затруднено, с кровью, ощущаются боли после мочеиспускания.
Когда боль после мочеиспускания у ребенка ощущается в области поясницы, — это может быть пузарно-лоханочный рефлюкс. То есть, нарушен правильный путь мочи, и из мочевого пузыря она попадает в почечную лоханку. Обычно затруднений мочеиспускания не наблюдается, но возникает боль при мочеиспускании в пояснице. После мочеиспускания боли нет. Спустя малый промежуток времени ребенок вновь ощущает позыв, боль тогда не наблюдается, но мочи совсем немного – это то, что осталось с прошлого раза. Ребенку сложно определить, где именно он ощущает боль при мочеиспускании, обычно он говорит, что в районе пупка.
Боль после мочеиспускания у мальчика
Боль при и после мочеиспускания у мальчика может быть вызвана дополнительными факторами. Так, например, иногда мальчики рождаются с очень узким мочеиспускательным каналом или же только отверстие при выходе очень узкое. Моча в таком случае выходи тоненькой струйкой или каплями, возникает боль после мочеиспускания. В таких ситуациях, как только обнаружили такую проблему, нужно срочно обращаться к медикам. Уменьшение диаметра отверстия мочеиспускательного канала еще может быть вызвано воспалением головки полового члена и тоже приводить к возникновению болей при и после мочеиспускания. Вокруг отверстия возникает воспаление, внешне это похоже на содранную кожу.
Боль после мочеиспускания у девочек
Боль после мочеиспускания у девочек – явление довольно частое и вызвано обычно инфекционными заболеваниями мочеполовых путей. В связи с особенностями строения половой системы, инфекция легко проникает внутрь. Это могут быть как достаточно серьезные заболевания, описанные выше, так и раздражение зоны влагалища. Последнее может быть вызвано: реакцией на средства гигиены (мыло, шампунь, остатки моющих средств на белье); плохой гигиеной половых органов; ношением слишком обтягивающего белья; ношение длительное время мокрого купального костюма; проникновение фекалий в мочевой канал из-за неправильных гигиенических навыков (когда испражнения вытираются неправильным образом – сзади вперед); купание в загрязненном водоеме и многие другие.
Боль после мочеиспускания при беременности
Боль при и после мочеиспускания при беременности возникает из-за увеличения маки, которая таким образом давит на мочевой пузырь. Мочеиспускание затрудняется, моча выходит в виде тонкой и слабой струйки, женщина вынуждена напрягаться и прилагать усилия, чтобы опустошить мочевой пузырь. Но обычно боли при мочеиспускании от этого не возникает. Если же она появляется, то это – патология. Причины – все те же нарушения и болезни, что и у небеременных (кандидоз, цистит и т.д.). Из-за того, что во время беременности мочевой пузырь находится в стесненном положении, создаются благоприятные условия для возникновения и прогрессирования всевозможных воспалений, поэтому особенно нужно не допускать переохлаждения. Когда боль после мочеиспускания наблюдается в боку или пояснице, это может быть сигналом о поражении верхней части мочеполового тракта и об осложнениях в работе почек. В таких случаях срочно нужно обращаться к врачу, так как подобные осложнения неблагоприятно влияют на беременность и роды.
Симптомы боли при мочеиспускании
Чтобы понять, с каким заболеванием мы имеем дело, и знать, к какому именно доктору необходимо обращаться, выявив у себя боль при мочеиспускании, важно понимать, что именно болит, где и каким образом. Нужно максимально проанализировать свои ощущения.
Умеренная боль, жжение, чувство тяжести в районе лобка говорят о хронических процессах. Кстати, интенсивность боли при мочеиспускании не всегда характеризирует, насколько тяжелое заболевание. Например, в случае рака предстательной железы, вначале он часто протекает без особых ярковыраженных симптомов, а боль умеренна и не вызывающая особенного дискомфорта.
Когда поражена уретра, боль сосредоточена в мочеиспускательном канале. Если не все в порядке с мочевым пузырем, боль при мочеиспускании наблюдается в области чуть выше лобка, в случае патологий простаты страдает промежность.
Важно понять, по каким путям распространяется боль. Например, если боль при мочеиспускании у мужчин отдает в головку члена, а у женского пола – в клитор, скорее всего мы имеем дело с камнями в мочевом пузыре. Когда поражена простата, боль перемещается по направлению к прямой кишке, во время дефекации ее интенсивность возрастает. Если болит в боку, пояснице, это означает, что инфекция распространилась на верхние пути мочеполового тракта.
Важным моментом при диагностике является время появления болевых ощущений при мочеиспускании (до, в самом начале, во время, после процесса). Когда боль возникает перед мочеиспусканием, скорее всего, растянут мочевой пузырь или же он воспален, есть опухоли, уменьшился его физический объем (сморщенность мочевого пузыря).
Когда боль наблюдается в начале мочеиспускания, скорее всего это связано с воспалением уретры, а точнее не все в порядке с ее начальным отделом. При цистите и онкопатологиях боль во время мочеиспускания появляется из-за сокращения мочевого пузыря.
Полное опорожнение мочевого пузыря, когда поражена простата или шеечная область мочевого пузыря), приводит к возникновению боли после мочеиспускания. Обычно в конце мочеиспускания она появляется, затем какое-то время еще наблюдается и уходит с полным наполнением мочевого пузыря.
Когда диагностируют причины возникновения боли при мочеиспускании, учитывают возраст больного, а также перенесенные им болезни, которые могли привести к таким процессам или вызвать их осложнения.
Есть и дополнительные симптомы, которые могут уточнить диагноз:
- мочеиспускание происходит чаще, чем в обычном состоянии пациента;
- инородные примеси в моче (кровь, гной и т.д.);
- общее недомогание в виде лихорадки, анемии, истощения, неврозов.
Боль при мочеиспускании после мазка
Многие пациенты жалуются на сильную боль при мочеиспускании после мазка. Наличие боли при мочеиспускании после анализа зависит от профессионализма доктора и инструмента для мазка — катетера. Небольшой дискомфорт после такой процедуры сохраняется день-два и затем проходит. Тогда никаких препаратов принимать не нужно. Если боль при мочеиспускании после катетера очень сильная, можно использовать противовоспалительные средства.
Боль при мочеиспускании после родов
Характерным послеродовым синдромом является появление боли и жжения при мочеиспускании. Специалисты говорят, что в этом нет ничего страшного, это вполне нормально. Однако, если все это продолжается на протяжении трех-четырех дней, а также после того, как зажили все разрывы и разрезы промежности, то вполне возможно, что внутрь попала инфекция, которая может привести к воспалению мочевыводящих путей.
Воспаление мочевыводящего тракта бывает из-за травмы мочевого пузыря при родах или уменьшения его тонуса; из-за наложения акушерских щипцов или вакуум-экстрактора; введения катетера.
Специалисты советуют потреблять больше жидкого, например, сок клюквы или брусники. Дело в том, что в эти ягоды хорошо справляются с микробами и всевозможными инфекциями. Кофе и газированную воду во время вскармливания лучше не употреблять. Первые несколько дней после рождения ребенка врачи советуют опустошать мочевой пузырь с двухчасовыми промежутками. Если подмываться чаще, это будет провоцировать позывы к мочеиспусканию. Важно следить за гигиеной, чтобы не занести дополнительную инфекцию.
Если боль при мочеиспускании после родов очень интенсивная и долгое время не проходит, обязательно нужно обратиться к своему гинекологу.
Боль при мочеиспускании после кесарева
Распространенное явление – боль при мочеиспускании после кесарева. Организм женщины всегда дольше и сложнее восстанавливается после кесарева, чем после обычных родов. Проблемы с мочеиспусканием и боль при мочеиспускании появляются из-за катетера, который вводят в мочеточник. Обычно дают те же советы, что и после обычных родов, что описаны выше.
Боль при мочеиспускания после секса
Боль при мочеиспускания после секса обычно свидетельствует все о тех же проблемах – заболеваниях мочеполовой системы, инфекциях, венерических болезнях.
Диагностика боли при мочеиспускании
Естественно, если только вы заметили у себя боль при мочеиспускании, нужно обратиться к медикам, которые смогут точно установить диагноз. Опасность воспалений мочеполовой системы заключается в том, что они имеют свойство быстро становиться хроническими. Потому специалисту важно как можно скорее диагностировать болезнь и назначить адекватную терапию. Чтобы выявить причину возникновения болей во время мочеиспускания, врачи предпринимают следующие меры:
- ультразвуковое исследование (УЗИ) мочеполовой системы;
- забор мазка, анализы;
- анализ крови;
- ПЦР для выявления скрытых инфекций
- рентген пояснично-крестцового отдела позвоночника.
 [19], [20], [21], [22], [23], [24]
[19], [20], [21], [22], [23], [24]
Лечение боли при мочеиспускании
Болезни, связанные с болями во время мочеиспускания, лечат такие специалисты, как уролог, гинеколог, венеролог, андролог.
Лечение производится в зависимости от того, какое заболевания стало причиной появления боли при мочеиспускании. В случае наличия инородного тела в мочевом пузыре, полип в уретре, опухолей мочевого пузыря и предстательной железы назначают хирургическое вмешательство.
Когда диагностированы такие заболевания, как уретрит, цистит, простатит, цисталгия, тогда обычно назначают консервативное лечение.
Когда боль при мочеиспускании возникает во время беременности, стоит особое внимание уделить препаратам для лечения, чтобы они не навредили ребенку.
Препараты для лечения боли при мочеиспускании весьма варьируются в зависимости от диагноза, методик лечения каждого врача и особенностей организма конкретного больного. Потому не стоит заниматься самолечением и обратиться к специалисту.
До оказания врачебной помощи
Существуют меры, которые можно предпринять для снижения интенсивности боли при мочеиспускании до получения медицинской помощи. Во-первых, можно пить больше воды, чем обычно. Таким образом, концентрация мочи снижается, и количество микроэлементов, раздражающих мочевой пузырь и мочевыводящий канал, соответственно, тоже уменьшается.
Для ослабления воспалений и отеков рекомендуют ванны из горячей воды для ног. Тогда кровь направляется в вены ног и снижает воспалительные процессы, а также облегчает симптомы. Но эти процедуры проводить нельзя, если у человека наблюдается венозная недостаточность, тромбозы и тромбофлебиты на ногах. Можно воспользоваться обезболивающими лекарствами (нестероидными противовоспалительными).
 [25], [26], [27], [28], [29]
[25], [26], [27], [28], [29]
Диета при лечении болей при мочеиспускании
При заболеваниях, связанных с болезненным мочеиспусканием важно придерживаться специальной диеты во время лечения и, что немаловажно, и еще некоторый период после него, а возвращаться к привычному рациону постепенно. Нельзя есть жареное, копченое, острое, соленое, жирное и кислое.
 [30], [31], [32], [33], [34], [35], [36]
[30], [31], [32], [33], [34], [35], [36]
Народные методы лечения боли при мочеиспускании
- отвар из измельченных семян огурца для лечения боли при мочеиспускании. Для приготовления нужно взять стакан кипятка, всыпать в него семена и проварить их пятнадцать минут. После остывания принимать по половине стакана трижды в сутки, лучше всего перед приемом еды, минут за тридцать.
- отвар из медвежьих ушек (трава) для лечения боли при мочеиспускании. Измельчить листья, смешать одну столовую ложку и стакан кипяченой воды, приготовить водяную баню, держать около тридцати минут. После охлаждения процедить и добавить прокипяченную воду, чтобы восстановить первоначальный объем. Принимать полстакана трижды в сутки после приема пищи (спустя тридцать минут).
- отвар из листьев латука для лечения боли при мочеиспускании. Одна чайная ложка листьев, два стакана воды, настаивать в течение двух часов. Принимать одну столовую ложку трижды в сутки.
- отвар из осиновых почек для лечения боли при мочеиспускании. Чайная ложка почек запаривается со стаканом кипятка и настаивается в течение часа. Одна столовая ложка принимается с промежутками в несколько часов один день.
- отвар сирени для лечения боли при мочеиспускании. Одна столовая ложка цветков сирени заливается стаканом кипятка, через час все нужно процедить. Пить одну столовую ложку трижды в день.
Но все эти способы не отменяют медицинское лечение, даже если им удалось снять боль при мочеиспускании, то это только на время. Боль при мочеиспускании чаще всего вызывается серьезными заболеваниями, поэтому обязательно необходимо обратиться к врачу.
 [37], [38], [39], [40], [41], [42], [43], [44]
[37], [38], [39], [40], [41], [42], [43], [44]
Важно знать!
Среди симптомов, проявление которых локализовано в области мочеполовых органов и аногенитальной зоны, жжение после мочеиспускания отмечается намного чаще других неприятных ощущений и, естественно, вызывает беспокойство.
Читать далее…! Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter. Понравилась ли Вам эта статья?Используемые источники:
- https://man-up.ru/bolezni/andrologiya/gipospadiya/gipos-operatsiya.html
- https://medbe.ru/materials/mochevyvodyashchie-puti/gipospadiya-i-ukorochenie-mocheispuskatelnogo-kanala-naibolee-chastye-oslozhneniya-lechenie-v-posleo/
- https://zdorrov.com/bolezni/gipospadiya.html
- https://ustamivrachey.ru/pediatriya/gipospadiya
- https://ilive.com.ua/health/bol-posle-mocheispuskaniya_106181i15963.html







