Нефрит почек – это воспаление, которое часто приводит к тому, что ткани парных органов изменяются. В большинстве случав воспалительный процесс охватывает сосуды почек, их клубочки, а также канальца и чашечно-лоханочные системы. Нефрит может развиться как у взрослых, так и у детей, однако, чаще этот недуг поражает слабую половину человечества. Чаще всего диагностируется гломерулонефрит, это заболевание встречается у 80% больных, обратившихся к врачу по поводу воспалительного процесса в почках.
Классификация болезни
Почки – это очистительное фильтры организма, кроме того, они участвуют в процессе кроветворения, обмене веществ, они поддерживают водный баланс в организме, играют не последнюю роль в поддержании нормального уровня давления в артериях. Поэтому заболевания почек в значительной степени подрывают работу всего организма в целом.
Существует несколько разновидностей нефритов, их выделяют в зависимости от того какая именно часть органа подверглась воспалительному процессу:
- если воспаление почек происходит в гломерулах (клубочках), патологию называют гломерулонефритом;
- если патологический процесс затронул чашечно-лоханочную систему, говорят о пиелонефрите;
- а если в процесс вовлечены канальца и интерстиции – это тубулоинтерстициальный нефрит.
Кроме того, нефриты делятся на острые и хронические, а также различаются по степени поражения – диффузные или очаговые. Первичный нефрит – это самостоятельное заболевание, а если недуг развился на фоне уже имеющегося недуга почек или других органов – это вторичный нефрит.
Есть еще несколько видов нефрита:
- волчаночный – синдром системной красной волчанки;
- наследственный;
- гнойный процесс в тканях, которые окружают парные органы – это паранефрит, почки при этом могут болеть настолько сильно, что больной не может даже полноценно вдохнуть;
- эмболический гнойный;
- лучевой;
- токсический.
Для того чтобы определить к какому виду относится конкретное воспаление почек, необходимо выяснить какие изменения происходят в их тканях, насколько они распространены, как изменилась выделительная функция органов.
Все виды нефрита являются довольно серьезными патологиями, которые грозят человеку серьезными осложнениями, вплоть до почечной недостаточности. Вот почему лечить почки необходимо сразу, как только возникают первые признаки заболевания.
Если брать всю трансплантацию органов в целом, то на пересадку почек приходится больше 60% всех операций.
Причины и факторы риска
Каждый вид недуга может иметь свои характерные причины. Например, интерстициальный нефрит часто становится следствием аллергической реакции на различные лекарственные средства, в больше степени на антибиотики. Пиелонефрит чаще всего развивается в результате инфекций. Но существуют конечно и другие факторы, которые могут дать толчок для развития заболевания.
Причины, по которым может развиться нефрит могут быть следующими:
- генетическая предрасположенность – часто специалисты отмечают возникновение недуга из поколения в поколение;
- инфекция – гепатиты, ВИЧ и другие;
- недуги иммунной системы;
- бесконтрольный и длительный прием антибактериальных средств, диуретиков, обезболивающих, нестероидных препаратов противовоспалительного действия.
В некоторых случаях причина нефрита остается неизвестной.
Что касается факторов риска, то они включают в себя следующее:
- частые повышения давления в артериях – гипертония;
- лишний вес;
- сахарный диабет;
- сердечные недуги;
- преклонный возраст;
- длительные переохлаждения организма;
- различные заболевания гинекологического характера;
- травмы парных органов;
- хирургические вмешательства, проведенные в области мочевого тракта;
- онкологии.

Острая форма заболевания может возникать в любом возрасте, а хроническая развивается у взрослых людей. У детей хронический нефрит может быть диагностирован при генетических заболеваниях, связанных с нарушением обменных процессов в организме.
В группу риска попадают дети, у которых в анамнезе имеется:
- волчанка,- гранулематоз Вегенера;
- васкулит;
- узелковый полиартрит;
- синдром Альпорта;
- наличие инфекционных болезней, вызванных стрептококками.
Симптоматические проявления
Клинические проявления недуга напрямую зависят от его формы и вида. Инфекционные воспалительные процессы в острой форме чаще возникают у пациентов после 35 лет, они начинают проявляться через несколько дней после перенесенного инфекционного заболевания или переохлаждения организма.
Симптомы:
- боль в области поясницы;
- резкая слабость и повышение температурных показателей;
- усиленная жажда и пересыхание слизистых рта;
- вздутие живота;
- тошнота;
- частые мочеиспускания или другие нарушения в процессе вывода мочи;
- кровь в урине;
- отеки, повышение артериального давления.
Отеки возникают практически при всех нефритах в том случае, если терапия не была оказана вовремя.
Первым отекает лицо, в большей степени веки, а затем отечность распространяется на все тело и конечности. Отеки опасны тем, что они очень быстро прогрессируют, и могут локализоваться в области легких, а также они серьезно нарушают работу сердца и приводят к развитию сердечной недостаточности. Однако, инфекционный нефрит в острой форме чаще всего заканчивается полным выздоровлением, и только при неадекватной терапии может перейти в хроническую форму.
При хроническом нефрите у больного повышается давление, но этот симптом не считается опасным, кроме того, давление может повышаться еще в течение полугода после острой формы недуга. Хронический нефрит провоцирует частые обострения, эта форма может протекать долгое время, при этом человек чувствует себя ослабленным даже в периоды ремиссий. Если такое состояние игнорируется и лечение не оказывается, почечные клубочки со временем погибают и у больного развивается почечная недостаточность.
Если нефрит развивается как вторичное заболевание, симптоматика будет следующей:
- кожные покровы бледнеют;
- появляются отеки;
- в моче обнаруживаются белковые взвеси;
- давление в артериях повышено;
- резко снижается количество выделяемой мочи, в некоторых случаях наблюдается анурия.
Диагностические мероприятия
Диагностика нефритов особой трудности не представляет, при возникновении симптомов, которые указывают на проблемы с почками, необходимо обратиться к нефрологу, урологу, терапевту или педиатру.
Специалист проведет следующие мероприятия:
- Изучение анамнеза как самого пациента, так и его близких родственников. Это возможно сможет помочь врачу установить этиологию недуга.
- Осмотр пациента. Эта процедура включает в себя изучение кожного покрова, пальпацию почечно-поясничной области, измерение давления и температуры тела.
- Опрос больного в ходе которого будет выяснено какая симптоматика беспокоит пациента, характер выраженности симптомов, когда проявления были замечены впервые и прочее. Все это тоже необходимо для определения формы заболевания.
Врач направит пациента на лабораторную диагностику:
- анализ крови (клинический);
- биохимия крови;
- анализ мочи (клинический). Это исследование является основополагающим в определении формы и стадии недуга;
- анализ мочи на бактериологический посев – для определения вероятного инфекционного возбудителя болезни.
Кроме того, потребуется инструментальная диагностика, которая состоит из следующих мероприятий:
- УЗИ почек;
- рентген;
- ЭКГ;
- радиоизотопное исследование;
- мониторинг давления в течение суток.
Только после всех проведенных исследований и обработки полученных результатов врач может точно поставить диагноз, и выбрать самую оптимальную тактику лечения заболевания. Самостоятельная диагностика и назначение препаратов недопустимы.
Возможные осложнения
Чаще всего осложнениями нефрита являются анурия, отек легких, мозговая апоплексия, застойные процессы в легких, острые психозы. В 10% случаях могут развиваться эклампсические приступы, однако, они заканчиваются благополучно – состояние пациента стабилизируется и улучшается. В начале заболевания может развиться острая сердечная недостаточность, которая проявляется одышкой, цианозом, хрипами, кашлем.
После тяжелых воспалительных процессов нередко у больного диагностируется почечная недостаточность, которая приводит к расстройству баланса в организме, вследствие чего состав крови может измениться. Одним из осложнений может быть образование тромбов и инсульт. Эти недуги развиваются в результате того, что из организма выводится большое количество белка, который крайне нужен организму для нормальной жизнедеятельности.
Методы лечения
Единого лечения для всех недугов, поражающих почки, не существует! Терапия назначается врачом с учетом большого количества факторов. Как правило, лечение острых нефритов проводится в стационарных условиях, в этом случае применяются следующие медикаментозные препараты:
- антибактериальные средства;
- диуретики;
- противовоспалительные препараты;
- гипотензивные средства;
- препараты кальция;
- витамины.
Во время лечения у больного периодически берут анализы, чтобы определить динамику лечения и контролировать его состояние.
Если положительная динамика отсутствует, может потребоваться очищение крови от токсинов, шлаков и продуктов распада. Такие процедуры повышают реакцию организма на применение медикаментов.
Антибактериальная терапия проводится при помощи следующих препаратов:
- Ампициллин;
- Амоксициллин;
- Цефотаксим;
- Амикацин;
- Цефуроксим.
Уроантисептики:
- Фуразидин;
- пипемидиновая кислота;
- оксолиновая кислота;
- налидиксовая кислота.
Антибактериальная терапия при острых нефритах продолжается курсом в 3 недели, после чего пациенту выписывается курс противовоспалительных отваров и настоек растительного происхождения.
Детям в качестве профилактических средств назначаются иммуностимуляторы:
- Реаферон;
- Виферон.
Такая терапия проводится в том случае, если у ребенка:
- часто повторяются нефриты;
- затяжные нефриты;
- инфекции в организме.
Иммунотерапия назначается после того, как острая форма недуга сменится подострой. В острой форме заболевания иммуномодуляторы назначать нецелесообразно.
В Европе для лечения нефритов большой популярностью пользуются бактериофаги, однако такое лечение является довольно дорогостоящим. Операционное вмешательство показано в тяжелых и экстренных случаях. В этом случае медикам приходится удалять инфицированные ткани, чтобы не допустить развитие сепсиса. Если у больного диагностирована почечная недостаточность, необходима трансплантация органа.
Диета при нефрите
Без правильного питания лечение заболевание не будет успешным. Рацион должен быть калорийным и сбалансированным. При условии, что функциональность органов сохранена, строгой диеты придерживаться не обязательно, нужно только ограничивать соль, чтобы не перегружать почки.
Принципы диеты:
- введение в рацион продуктов с высоким содержанием белка;
- повышение калорийности пищи за счет углеводов и жиров;
- употребление фруктов и овощей;
- соблюдение баланса воды и соли.
Из мучных изделий необходимо употреблять хлеб с минимальным количеством соли. Из супов лучше выбирать молочные или вегетарианские, с добавлением свежей зелени. Что касается мяса и рыбы, показаны нежирные сорта. Яйца можно употреблять не более 1 штуки в день. Пить лучше фруктовые и овощные соки, а также травяные отвары и настои.
Народные методы лечения
Прежде чем начинать лечение народными средствами рекомендуется проконсультироваться с лечащим врачом. Снять воспаление поможет сбор из крапивы, листья березы и земляники, семена льна.
Мочегонным эффектом обдает корень петрушки, спаржи и сельдерея, а также плоды фенхеля. Часто при нефритах применяются отвары толокнянки, окопника, плодов можжевельника, ежевичных листьев.
Лечить нефрит можно не только травами, мочегонным средством обладает арбуз. Кроме употребления его вкусной мякоти, можно заваривать и корки ягоды. Такое средство отлично снимает отечность.
Прогноз и профилактика
Прогноз заболевания напрямую зависит от своевременной диагностики и адекватной терапии недуга. В большинстве случаев прогноз положительный, но иногда заболевание может осложняться или принимать хроническую форму течения. Если заболевание и дальше игнорируется и никакой терапии не оказывается, развивается почечная недостаточность.
Опасным заболеванием с неблагоприятным прогнозом может стать гнойная форма недуга. Если при этой форме незамедлительно не оказать больному помощь, оно может спровоцировать сепсис и закончиться летальным исходом.
Что касается профилактических мероприятий, то они сводятся к внимательному отношению к собственному организму и своевременной реакции на любые проявления дискомфорта. При первых же симптомах необходимо обращаться к врачу за консультацией.
Очень важно беречь свой организм от переохлаждения, поднимать иммунитет, а также:
- не принимать лекарственные препараты без назначения вара;
- не принимать обезболивающие медикаменты в больших количествах;
- не употреблять сборы трав, противопоказанные при заболеваниях почек;
- исключить стрессовые ситуации;
- тщательно лечить инфекционные и вирусные заболевания.
К нефритам стоит относиться крайне внимательно, особенно, если дело касается детей. Дети чаще, чем взрослые подвергаются переохлаждению, и острый нефрит у них диагностируется часто. При подозрении на почечные заболевания необходимо безотлагательно обращаться к специалистам за помощью. Родители должны особенно пристально следить за состоянием ребенка, который недавно переболел инфекционным или вирусным недугом.
Нефрит (от греч.nephros – почка) – воспалительное заболевание почек, как правило двухстороннее, характеризующееся преимущественным поражением почечных клубочков, в отличие от нефроза, при котором поражение касается главным образом канальцев почек. Различают диффузный (разлитой) и очаговый нефрит. Для первого характерно разлитое, диффузное воспаление обеих почек. Очаговый же нефроз представляет собой воспаление ограниченного количества почечных клубочков и, как правило, является не самостоятельным заболеванием, а лишь одним из проявлений какого-нибудь острого или хронического инфекционного процесса. Диффузный нефрит по течению бывает острым или хроническим.
Причины.
Причиной острого нефрита чаще всего является какое-либо острое инфекционное заболевание, вызванное стрептококком (ангина, скарлатина, рожа и др.). Резкое охлаждение тела, особенно в сочетании с промоканием одежды, имеет большое значение в развитии болезни. Острый нефрит – заболевание преимущественно молодого возраста; часто им заболевают дети и подростки.Клинические симптомы.
- Отеки,
- Повышение кровяного давления,
- Изменения со стороны мочи.
Отекиочень часто бывают первым симптомом острого нефрита, который обращает на себя внимание больного. Начавшись с лица, особенно в области век, отеки распространялись на все тело. Лицо становится одутловатым и бледным. Нередко в течение короткого времени отеки достигают огромных размеров; тогда, помимо отеков, то есть скопления воды в подкожной клетчатке, обычно отмечается скопление жидкости в брюшной полости (т.наз. асцит), в полости плевры и в полости сердечной сорочки.
Острый нефрит является заболеванием не только почек, но и всей сосудистой системы организма, при котором сосуды почек страдают особенно сильно. С этим связано развитие второго важного признака острого нефрита – повышения кровяного давленияГипертонии. При исследовании глазного дна нередко обнаруживается спазм сосудов и кровоизлияния из мелких из мелких артерий сетчатки глаза. Третьим важным признаком острого нефрита являются Изменения мочи:резкое уменьшение количества мочи, так как значительное количество жидкости не выделяется из организма, а остется в виде отеков и скоплений воды в полостях тела; примесь к моче крови (гематурия) и содержание в ней белка (альбуминурия), достигающего обычно 2-3%, а нередко 10-15%.
Течение острого нефрита в большинстве случаев благоприятное. Болезнь, как правило, в течение 1-3 месяцев заканчивается полным выздоровлением. Иногда продолжительное время (до 6-9 мес.) наблюдается остаточные явления в виде небольшого повышения кровяного давления или выделения крови с мочой. Неблагоприятным исходом острого нефрита является переход его в хроническую стадию.Осложнения. Нередко приОстром Нефритемогут возникнуть осложнения. Главными из них являются остраясердечная недостаточность и экламптические приступы.Острая сердечная недостаточность может возникнуть главным образом в первые дни болезни: появляются одышка, синюшность, размеры сердца увеличены; вскоре развиваются застойные явления в легких (кашель с мокротой, влажные хрипы), могущие в некоторых случаях достигнуть опасных размеров, вплоть до отека легких. Причиной эклампсии являются быстро развивающийся отек мозга, а также спазм мозговых сосудов. Упорная головная боль, сопровождающаяся иногда рвотой, является часто предвестником экламптического припадка. Припадок проходит довольно тяжело, но, как правило, он оканчивается благополучно: состояние больного после припадка быстро и резко улучшается.
Хронический Нефритразвивается чаще всего как результат неизлеченного острого нефрита. Если в течение 6-9 месяцев после начала острого нефрита не исчезают основные признаки болезни, то можно предположить переход острого нефрита в хронический. Течение хронического нефрита характеризуется чередованием периодов затишья, когда больные не испытывают почти никаких болезненных ощущений, с периодами обострения, наступающими обычно после перенесенной инфекции (грипп, ангина и пр.). Хронический нефрит, как правило имеет длительное течение. В периоды затишья больные испытывают общую слабость, утомляемость, понижение аппетита, иногда небольшие головные боли. Кровяное давление может быть несколько повышенным, в моче сожержится небольшое количество белка, крови. При обострениях наблюдаются почти все те же симптомы, как и при остром нефрите. В тяжелых случаях, по мере прогрессирования хронического воспалительного процесса, с каждым обострением все большая часть почечных клубочков гибнет, запустевает, замещается соединительной тканью; почки уменьшаются в размерах. Гибель и запустение большого количества почечных клубочков может привести к развитию почечной недостаточности, то есть к задержке шлаков из-за нарушения фильтрации, которые, накапливаясь в крови, вызывают самоотравление организма – уремию. В этом состоянии может наступить смерть больного.
Очаговый нефрит, в отличие от Диффузного, характеризуется лишь мочевыми симптомами, то есть наличием в моче красных кровяных телец и небольшого количества белка. Отеков, повышения кровяного давления и других общих симптомов диффузного нефрита, при очаговом нефрите не бывает.
Профилактика.
Профилактика острог нефрита заключается в борьбе с инфекционными заболеваниями, могущими быть причиной болезни, а также в укреплении и закаливании организма. Очень важно тщательно лечить хроническое воспаление миндалин (тонзиллит), вплоть до оперативного их удаления. Лучшей профилактикой хронического нефрита является своевременное и рациональное лечение острого нефрита.
ЛЕЧЕНИЕ НЕФРИТА.
Лечение как острого, так и хронического нефрита должно проводится под систематическим наблюдением врача. Больные острым нефритом должны соблюдать строгий постельный режим. В первые 2 дня больному целесообразно назначить почти полное голодание. Можно употреблять лишь 100г сахара и 2 стакана воды. В дальнейшем назначается диета с ограничением содержания поваренной соли в пище (не более 5г в сутки) и уменьшением количества жидкости (от 800мл до 1л в сутки), а также животных белков (мяса). Сроки постельного режима и общей нетрудоспособности больного решаются врачом в каждом отдельном случае индивидуально.ПриСердечной недостаточности и Гипертониипроводится симптоматическое лечение по общим правилам:
- Сердечные гликозиды,
- Мочегонные средства (гипотиазид, фуросемид),
- Ингибиторы АПФ,
- Бета-блокаторы. Назначают препараты в зависимости от состояния больного, сопутствующих заболеваний.
Для усиления диуреза и предупреждения Отека мозга, Эклампсиинеобходима:
- Дегидратационная терапия — Мочегонные средства,
- При остром нефрите назначается Антибактериальная терапия (Антибиотики — Пенициллин, Ампициллин, Эритромицин).
Нельзя! Фуродонин, Сульфаниламиды, Аминогликозиды, Нестероиды, Пиперидиновая кислота, Неграм, Палин, Фторхинолы.При хроническом нефрите в разные периоды болезни — разное лечение. В период затишья требуется соблюдение соблюдение общего режима (остерегаться инфекционных заболеваний, простуды, промокания одежды, переутомления) и ограничение в питании (запрещаются соленые и копченые изделия, консервы, пряности и пр.) Необходимо обеспечить в квартире сухой и теплый климат. В периоды обострения лечение такое же, как и при остром нефрите. Лечение очагового нефрита заключается в радикальном лечении тех воспалительных, инфекционных очагов (хронич. тонзиллит, заболевание зубов, воспаления желчного пузыря и пр.), которые послужили причиной его развития.
При Осложнениях.При Значительных Отеках— Срочно!
- Фуросемид— в/в стр. 40 -1000 мг.
- Морфий — 5-10 мл. в/в стр.однократно
- Кровопускание — не менее 400 мл
Нельзя! Сердечные гликозиды (может быть брадикардия)
При Энцефалопатии с Эклампсией— сильная головная боль, тошнота, рвота.
- Магний сульфат в/в
- Фуросемид в/в
- Диазепам в/в, друг за другом.
КАТЕГОРИЯ:
Болезни почек
Нефрит почек – это воспалительное заболевание данного парного органа, которое может иметь различную этиологию, патоморфологические и симптоматические особенности, а также механизм развития. Обычно оно проявляется в разрастании, частичном или полном разрушении почечной ткани.
Почему же возникает это заболевание? Какие симптомы указывают на его наличие? Что необходимо для лечения? Какими могут быть последствия? Что ж, об этом и многом другом сейчас речь и пойдет.
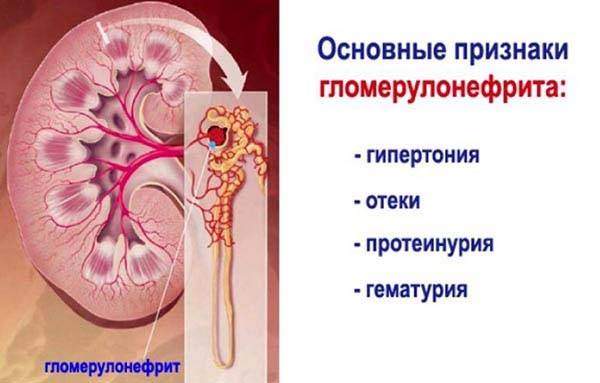
Гломерулонефрит
Это первый вид заболевания, который нужно отметить вниманием. Оно характеризуется поражением почечных клубочков. К причинам возникновения относятся:
- Стрептококковая инфекция (пневмония, ангина, стрептодермия, скарлатина).
- Корь, ОРВИ, ветряная оспа.
- Длительное пребывание на холоде.
Симптомы данного вида нефрита почек проявляются через 1-3 недели после инфекционного заболевания, и они представляют собой следующие явления:
- Изменения мочи.
- Повышенная температура.
- Озноб.
- Общая слабость.
- Тошнота.
- Головная боль.
- Снижение аппетита.
- Боль в поясничной области.
- Бледность кожных покровов.
- Отечность лица.
- Гипертония.
Хронический нефрит почек данного вида может протекать в нефротической форме (преобладают мочевые симптомы), гипертонической (повышение АД), смешанной (проявляются все признаки), латентной (слабо выраженный нефротический синдром) и гематурической (в моче присутствуют эритроциты).
Пиелонефрит
Это заболевание гнойного характера, появление которого провоцируют нарушения нормального оттока мочи, возникающие по разным функциональным и органическим причинам.
К предрасполагающим факторам относятся иммунные нарушения, сахарный диабет, хронические воспаления и частые переохлаждения. У женщин он нередко возникает после острого цистита.
Зачастую недуг протекает бессимптомно. Гнойный нефрит – болезнь почек, которую необходимо лечить на ранней стадии, во всех последующих терапия будет малоэффективна, так как функция органа будет уже нарушена.
Недуг начинает проявлять себя с резкого повышения температуры до 40 °С. Затем появляются такие симптомы:
- Обильное потоотделение.
- Тупые односторонние боли в поясничной области.
- Мутная или красноватая моча.
- Потеря аппетита.
- Выраженная слабость и головная боль.
- Иногда тошнота и рвота.
При лабораторном исследовании удается выявить бактериурию, протеинурию и микрогематурию. Также в крови пациента наблюдается лейкоцитоз, и в 30 % случаев – повышение азотистых шлаков.
Недолеченная острая форма этого заболевания – частая причина хронического нефрита почек у человека. Что это значит? Что внимание надо обращать на первые же проявляющиеся симптомы. Поскольку пиелонефрит может развиться на обе стороны, а прогрессирующее заболевание данной формы приводит к развитию почечной недостаточности, артериальной гипертензии и снижению удельного веса мочи.
Интерстициальный нефрит
Данный недуг характеризуется абактериальным воспалением канальца почек и интерстициальной ткани. Этот вид нефрита почек – болезнь самостоятельная. Она протекает в нозологической форме и имеет симптоматику, во многом схожую с предыдущим типом недуга (гнойным).
Однако и существенные отличия имеются. Так, в случае с этим заболеванием, ткани почек не разрушаются. Недуг поражает соединительную ткань, на почечные чашечки и лоханки не распространяясь.
Но это невооруженным взглядом не увидеть. А клиническая картина такая же, как и при пиелонефрите. Важно не допустить перехода заболевания в хроническую форму, иначе у человека начнет развиваться фиброз, который в дальнейшем образует строму органа. Еще при этом отмирают канальца. На заключительном этапе происходит поражение клубочков.
Если запустить интерстициальный нефрит почек, то у человека возникнет нефросклероз. Этот процесс необратимый и опасен для жизни.
Лучевой нефрит
Это довольно-таки редкая разновидность заболевания. Потому что она становится результатом радиационного облучения, которому был подвержен организм.
Именно из-за этого возникают дистрофические изменения в эпителии почечных канальцев, что становится причиной атрофии.
Как правило, данное заболевание диагностируется у тех пациентов, которые проходили лучевую терапию в рамках лечения рака, а также у тех, кто живет в зоне с повышенным радиационным фоном.
Лучевой нефрит почек, симптомы которого практически идентичны вышеперечисленным, зачастую имеет хроническую форму, и практически всегда приводит к развитию недостаточности.
Шунтовый нефрит
Еще одна редкая форма заболевания. Этот недуг характеризуется соединением комплексов антител возле клубочков почек. Болезнь серьезная, поскольку часто приводит к возникновению в почечных венах тромбов. Также характеризуется нарушением выделительной функции органа, из-за чего нарушается отток мочи.
Говоря простым языком, иммунные комплексы фиксируются на почечных сосудах и мешают нормальной работе органа.
Протекает заболевание, как гломерулонефрит. Симптоматика аналогичная.
Наследственный нефрит
Это последний вид заболевания. Наследственный нефрит – воспаление почек, являющееся генетически детерминированной гломерулопатией не иммунного характера.
Иными словами говоря, его появление в организме человека связано только с имеющимися у него с рождения почечными патологиями. Также, согласно статистике, у таких пациентов помимо своеобразного строения гломерулярных базальных мембран диагностируются также проблемы со зрением и слухом.
Надо отметить, что это не особо редкий недуг, так как один случай встречается на 5000 населения. Обычно признаки поражения выявляются в возрасте от трех до десяти лет. Это происходит, как правило, случайно – в виде изолированного мочевого синдрома. А самым ранним симптомом является гематурия.
Последствия
Нефрит – заболевание почек, которое зачастую проходит с осложнениями. Особенно если человек обратил на симптомы внимание поздно, и лечиться начал несколько запоздало. Часто пациентам также приходится бороться с такими сопутствующими неприятными явлениями:
- Парестезия. Проявляется в покалывании и онемении кожи.
- Судороги, боли в мышцах.
- Одышка.
- Скопление жидкости в тех местах, в которых ее быть не должно (в области сердца – гидроперикард, в легких – гидроторакс).
- Отечность конечностей.
- Уремия.
Но самое страшное последствие – это почечная недостаточность. При ней нарушаются все функции органа. И вот, что происходит:
- Вредные продукты обмена перестают выводиться из организма, что чревато интоксикацией.
- Осмотическое давление крови перестает регулироваться.
- Нарушается процесс кроветворения. Ведь здоровые почки выделяют эритропоэтин – активное вещество, активирующее образование красных кровяных телец.
- Прекращается регуляция содержания ионов в крови.
- Гормоны перестают вырабатываться, как прежде.
На наличие этого осложнения обычно указывают такие симптомы, как кожный зуд, боли в животе, горечь и сухость во рту, диарея, желудочные и носовые кровотечения, кровоизлияния на эпидермисе и повышенная восприимчивость к инфекциям.
Диагностика
Она включает в себя следующие процедуры:
- Врачебный осмотр и сбор анамнеза.
- Сдача мочи на анализ, проверка данного биоматериала по Нечипоренко. Данная методика позволяет обнаружить даже скрытые заболевания мочевыделительной системы.
- Проведение мочевой пробы по Фольгарду или Зимницкому.
- Сдача крови на биохимический анализ. В этом биоматериале обычно обнаруживают признаки лейкоцитоза, понижение общего уровня белка, увеличение скорости оседания эритроцитов и повышение уровня С-реактивного белка.
- УЗИ почек. Это классический метод, дающий возможность безболезненно и безопасно оценить состояние органа и выявить наличие возможных патологий.
В отдельных случаях пациента могут направить на МРТ, КТ и рентгеноконтрастную урографию.
Медикаментозная терапия
Адекватное лечение нефрита почек может назначить только врач после проведения обследования. То, какими препаратами придется лечиться, зависит от вида, формы заболевания, а также индивидуальных особенностей пациента.
Но, как правило, назначают что-то из следующего:
- Антибактериальные препараты: «Цефалексин», «Ампициллин», «Эритромицин». Они провоцируют уничтожение в почках вредоносных бактерий, а потому составляют основу терапии. Ведь самое главное в лечении – непосредственное воздействие на причину.
- Антигипертензивые средства: «Зенусин», «Гемитон», «Изоптин», «Адельфан», «Тринитон». Они нормализуют артериальное давление. Противопоказаниями являются сердечно-сосудистые заболевания, язва желудка и 12-перстной кишки, а также индивидуальная непереносимость компонентов.
- Сердечные медикаменты: «Диротон», «Энам», «Каптоприл». Они нормализуют работу сердечно-сосудистой системы. Употреблять данные препараты нужно осторожно. Если у человека пониженное давление, гиперчувствительность к ингибиторам АТФ, аортальные или митральные стенозы, то ему лучше их не принимать.
- Иммунодепрессанты: «Цитоксан», «Лейкеран», «Имуран». Эти средства искусственно угнетают иммунитет, что помогает минимизировать отечность почек. Но при угнетении функций костного мозга от их приема надо отказаться.
- Диуретики: «Спиронол», «Гипотиазид», «Альдопур», «Фуросемид». Данные препараты помогают повысить скорость образования мочи и ее выход из организма. Их нельзя принимать в случае печеночной или почечной недостаточности, а также если у человека повышено венозное давление, есть сахарный диабет или анурия.
При нефрите почек самыми действенными являются такие препараты, как «Ренель Н», «Канефрон», «Гепабель», «Артибель», «Уростин» и «Нефрокс». Также пациенту назначают прием витаминов и кальция.
Если случай тяжелый, то человека могут направить на прохождение процедуры по очистке крови от скопившихся токсинов (гемосорбция и плазмаферез).
Народные средства
Выше было многое сказано о симптомах болезни почек. Нефрит – серьезный недуг, и нужно ответственно подходить к его лечению. Некоторые даже решать дополнить медикаментозную терапию применением народных средств. Существуют десятки различных рецептов, и вот наиболее популярные:
- Семена моркови (3 ст. л.) залить кипятком (1 л). Дать ночь настояться, потом процедить. Пить натощак 4-6 раз в день небольшими порциями.
- В 1 литре кипяченой воды растворить мумие (1 г). Выпивать дважды в день по 0.5 стакана за полчаса до еды.
- Сварит в молоке плоды инжира. Процедить. Пить инжирное молоко в день по 2 стакана.
- Ягоды крыжовника (2 ст. л.) залить 1 стаканом воды, на 10 минут отправить на огонь. Прокипятить, добавить одну ложку меда, перемешать. Пить 4 раза в день по 0.5 стакана.
- Кукурузные рыльца (1 ч. л.) залить стаканом кипятка и проварить в течение 20 минут. Потом дать полчаса настояться и процедить. Через каждые три часа пить по 2 ст. л.
- Хмельные шишки (2 ст. л.) залить кипятком (0.5 л), дать 2 часа настояться и процедить. Пить 4 раза в день по 0.5 стакана.
- Двудомную крапиву (1 ст. л.) залить стаканом кипяченой воды. Дать 10 минут настояться, потом процедить. Трижды в день выпивать по 1 ст. л.
- Измельченное корневище аира (1 ч. л.) залить стаканом кипятка. В течение 20 минут настаивать, процедить. Пить 4 раза в день по 0.5 стакана за полчаса до еды.
Есть еще множество других рецептов. Применение народных средств действительно помогает сгладить симптомы нефрита почек. Лечению они могут поспособствовать, но лишь в том случае, если это одобрил врач.
Нюансы питания
Диета при нефрите почек к соблюдению обязательна. Но начинать ее надо с нескольких разгрузочных дней. Не самое легкое время для пациента, так как ему будет наложен запрет практически на всю пищу и жидкость. Однако это показано далеко не всем пациентам. Нужны разгрузочные дни или нет – скажет врач после обследования. А бывают они такими:
- Сахарный день. Человек выпивает за сутки 5 чашек чая с сахаром (по 50 г).
- Картофельный. Надо запечь в духовке 1 килограмм клубней и употребить этот объем в 5 равных приемов за весь день.
- Тыквенный. Одну тыкву нужно запечь и съесть за 5 приемов.
- Арбузный. То же самое, что и в предыдущих случаях. Один арбуз на 5 приемов.
Потом, когда человек начнет соблюдать диету, ему понадобится отказаться от таких продуктов:
- Рыба и мясо.
- Пища, содержащая натрий.
- Алкоголь.
- Соль.
- Супы на рыбных и мясных бульонах.
- Грибы и бобовые.
- Все жареное, жирное, острое и мучное.
- Шоколад.
- Кондитерский жир и сало.
- Копчености и консервы.
- Икра.
- Колбасы, твердые сыры.
- Горчица, хрен, лук, чеснок.
Также потребуется урезать и количество потребляемой жидкости. Пациенту можно пить столько, сколько за предыдущий день из него вышло. Список разрешенных продуктов выглядит так:
- Хлеб без соли.
- Овощные супы с крупами.
- Постное мясо (кролик, телятина, индейка).
- Яйца (2 штуки в день – максимум).
- Молочные супы в ограниченном количестве.
- Мед.
- Огурцы, морковь, капуста.
- Натуральные морсы, соки, фруктовые компоты, травяные чаи.
Питание, выстроенное на основе перечисленных принципов, поможет разгрузить почки, вывести из организма недоокисленные произведения обмена веществ и шлаки, а также избежать отравления продуктами белкового обмена.
Нефрит почек болезнь симптомы лечение
Нефрит почек (nephritis; греч. nephros почка+ -itis) — воспалительное заболевание почек с поражением почечных клубочков или межуточной ткани и канальцев почек, чашечнолоханочной системы. В зависимости от причины и характера заболевания, преимущественной локализации воспалительных изменений различают:
- гломерулонефрит,
- пиелонефрит,
- интерстициальный Н.,
- наследствен-ный Н.,
- учевой (радиационный) нефрит
Гломерулонефрит — воспаление почечных клубочков, в меньшей степени канальцев, сопровождающееся нарушениями кровообращения в пдчках с задержкой в организме воды и соли, нередко развитием артериальной гипертензии. Различают острый, подострый, или быстропрогрессирующий, и хрон. гломерулонефрит. Заболевание может развиться как самостоятельной (первичный гломерулонефрит) и в связи с другим системным заболеванием (вторичный гломерулонефрит, напр. при системной красной волчанке, капилляротоксикозе). Наиболее часто причиной заболевания является стрептококковая инфекция, реже туберкулез, малярия, сифилис. Заболевание может быть спровоцировано вакцинацией, аллергией на пыльцу растений, лекарственными препаратами.
При гломерулонефрите нарушаются почечное кровообращение, выработка проти-вогипертензивных факторов, стимулируется задержка в организме воды и соли, что служит основой для формирования артериальной гипертензии. При выраженном снижении почечного клубочкового кровотока снижается скорость фильтрации и нарушается процесс почечного очищения крови от продуктов обмена, что лежит в основе почечной недостаточности. При чрезмерно активном или продолжительном воспалении капилляры почечных клубочков запу-стевают, и клубочки подвергаются склерозу. С гибелью более половины почечных клубочков развивается хрон. почечная недостаточность. Возникновению гломерулонефрита и переходу его в хрон. форму способствуют охлаждение, чрезмерное потребление соли, хрон. инфекция (тонзиллит, кариес зубов, аднексит, гепатит, туберкулез), алкогольная интоксикация.
Острый гломерулонефрит чаще развивается у лиц молодого возраста, характеризуется отеками, артериальной гипертензией и патол. изменениями мочи. У больных отмечается резкое уменьшение мочеотделения, иногда до полной анурии. Отеки (преимущественно на лице) в сочетании с бледностью кожи создают характерный внешний вид больного. Затем отеки распространяются по всему телу.
Гипертензия чаще предшествует другим симптомам болезни. Обычно она умеренная, однако возможно повышение АД до 200/120 мм рт. ст. Гипертензия служит причиной развития выраженной недостаточности кровообращения (одышка, кровохарканье, приступы сердечной астмы). При высоком АД, отеке мозга может развиться нефритическая эклампсия, к-рая проявляется резчайшими головными болями, рвотой, эпилептиформными судорожными приступами. Гипертензия и отек сетчатки глаза вызывают нарушение зрения с появлением «тумана» перед глазами. Иногда вследствие отслойки сетчатки наступает полная потеря зрения. Наблюдаются гематурия и протеинурия (см. Моча). В осадке мочи находят выщелоченные эритроциты, лейкоциты, цилиндры и почечный эпителий. Количество белка в моче нередко превышает 3 г/л.
Лечение острого гломерулонефрита и обострения хрон. гломерулонефрита проводят в условиях стационара. При выраженных отеках и артериальной гипертензии назначают строгий постельный режим, диету с ограничением жидкости, соли, а в случае почечной недостаточности — белка. Потребление соли ограничивают и при выздоровлении или в период стихания хрон. процесса. Применяют фуросемид (лазикс) по 40-60 мг в сутки по утрам или гипотиазид по 100—150 мг в сутки. Во избежание калиевого истощения рекомендуют продукты, богатые калием (курагу, изюм, печеный картофель), или препараты калия. Для стимуляции диуреза применяют спиронолактон (верошпирон) по 100-150 мг в сутки, эуфиллин 2,4% р-р 5—10 мл в 10—20 мл 20-40% р-ра глюкозы внутривенно 1—2 раза в сутки. Из гипотензивных средств рекомендуют клофелин 0,075—0,15 мг 2—4 раза в сутки или метилдофа (допе-гит) по 0,25-0,5 г 2—3 раза в сутки под контролем АД. При хорошем состоянии кровообращения для лечения гипертензии применяют анаприлин по 40-80 мг 2—3 раза в сутки под контролем частоты пульса. При урежении пульса до 60—56 в 1 мин дозу ана-прилина уменьшают или препарат временно отменяют. При наличии очаговой инфекции производят санацию очага (напр., тонзиллэктомию) и проводят курсами по 6—7 дней антибактериальную терапию. Для лечения иммунного воспаления применяют гепарин по 5 тыс. ЕД подкожно 4 раза в сутки’под контролем времени свертывания крови, дипиридамол (курантил) по 100 мг 4 раза в сутки или пентоксифиллин (трентал) по 100-200 мг 3 раза в сутки, глюкокортикоидные гормоны (преднизолон, метилпреднизолон, дек-сазон), цитостатики (хлорбутин, циклофос-фан и азатиоприн). Назначение этих средств связано с определенным риском и может проводиться только специалистом. При осложнении гломерулонефрита острой сердечной недостаточностью с приступами удушья применяют строфантин 0,05% р-р 0,5—1 мл внутривенно, нитроглицерин капельно внутривенно, нанипрусс или арфонад (лечение проводит только врач!), фентанил 0,005% р-р по 1-2 мл. У больных с олигурией производят ультрафильтрацию или постоянную артериовенозную гемофильтрацию с целью удаления избытка жидкости и восстановления должного объема циркулирующей крови. При приступах эклампсии применяют папаверин 2% р-р по 2—4 мл, эуфиллин, 2,4% р-р 5—10 мл в 10-20 мл 20—40% р-ра глюкозы, аминазин 2,5% р-р по 1—2 мл, магния сульфат 25% р-р по 10-20 мл внутривенно медленно, реланиум по 5—10 мг (или 1—2 мл) внутривенно.
Прогноз при остром гломерулонефрите благоприятен при условии своевременно начатого лечения. Большинство симптомов исчезает при лечении спустя 1—2 мес., и постепенно наступает выздоровление. В исключительных случаях возможен смертельный исход в связи с кровоизлиянием в мозг или острой сердечной недостаточностью. В тех случаях, когда симптомы болезни не исчезают в течение года, вероятен переход острого гломерулонефрита в хронический.
Профилактика острого гломерулонефрита состоит в предупреждении и лечении острых инф. болезней и санации очагов инфекции в полости рта и носоглотке. Выздоравливающим запрещается работа, связанная с физическим напряжением и охлаждение. Беременность и роды нежелательны в течение трех последующих лет. Больные, перенесшие острый гломерулонефрит, должны находиться под диспансерным наблюдением (необходимы периодические измерения АД и исследование мочи).
Хронический гломерулонефрит развивается после перенесенного острого при прогрессирующем течении заболевания. Возможно возникновение хронического гломерулонефрита без предшествующего острого начала в результате латентно протекающего малосимптомного процесса. Как и острый, клинически он проявляется отеками, артериальной гипертензией и изменениями в моче.
Хрон. гломерулонефрит может протекать как подострый злокачественный гломерулонефрит (со стойкой артериальной гипертензией, упорными отеками, снижением плотности мочи); хрон. гломерулонефрит с нефротическим синдромом (проявляется протеинурией и цилиндрурией, в крови отмечается снижение количества общего белка, увеличение уровня холестерина); хрон. гломерулонефрит со вторичной гипертензией (проявляется значительным повышением АД, повторными носовыми кровотечениями, сосудистыми спазмами, ухудшением зрения); хрон. гломерулонефрит смешанного типа (характеризуется упорными отеками, высоким АД). Для всех форм хрон. гломерулонефрита характерно развитие хрон. почечной недостаточности.
Диагноз устанавливают на основании анамнеза (сведения о перенесенном ранее остром гломерулонефрите) и характерных клин, симптомов. В отличие от гипертонической болезни при гипертоническом типе хрон. гломерулонефрита изменения в моче предшествуют артериальной гипертензии, гипертрофия миокарда менее выражена, реже возникают гипертонические кризы и менее интенсивно развивается атеросклероз. При дифференциальной диагностике с хрон. пиелонефритом имеет значение характерная для него бактериурия (св. 105 микробных тел в 1 мл мочи). Хрон. гломерулонефрит с нефротическим синдромом следует дифференцировать с нефротическим синдромом другого генеза. При хрон. гломерулонефрите наряду с нефротическим синдромом всегда имеются признаки воспалительного поражения почек в виде умеренной гематурии и тенденция к повышению АД. У беременных необходимо дифференцировать хрон. гломерулонефрит с нефропатией. При этом следует учитывать, что нефропатия беременных наблюдается во второй половине беременности. При тяжелом течении хрон. гломерулонефрита у беременных возможны преждевременные роды, преждевременная отслойка плаценты, внутриутробная смерть плода. Случаи тяжелого течения гломерулонефрита у беременных с повышением АД, выраженной почечной недостаточностью являются показанием к прерыванию беременности.
Основой профилактики хрон. гломерулонефрита является своевременное устранение очагов инфекции в организме. При удовлетворительном общем состоянии, невысоком АД и отсутствии выраженных явлений недостаточности функции почек показано сан.-кур. лечение в теплое время года.
Особенности у детей. Гломерулонефрит — наиболее частая форма заболевания почек в детском возрасте.
Гематурическая форма его проявляется выраженной гематурией, отеками на лице, артериальной гипертензией в начале заболевания. Течение обычно волнообразное или затяжное. Заболевание редко протекает остро и заканчивается выздоровлением. Значительно чаще в детском возрасте инфекционно-аллергическое поражение почек с самого начала принимает хрон. течение.
Нефротическая (отечно-альбуминуриче-ская) форма характеризуется распространенными отеками (периферическими и полостными). Характерно длительное волнообразное течение с периодами улучшения и новыми обострениями.
Смешанная форма — наиболее тяжелая и прогностически неблагоприятная. Характерны стойкая гипертензия, отеки, упорная протеинурия и гематурия, развитие уремии.
В активной фазе необходим постельный режим в течение 4—6 нед. В начале заболевания показаны фруктово-сахарные дни: ребенок получает 10 г сахара и 50 г фруктов на 1 кг массы тела. Введение белков ограничивают лишь в первые дни лечения, после чего ребенка переводят на полноценный белковый режим. Бессолевая диета показана только при наличии выраженного отечного или гипертензионного синдромов и введении больших доз глюкокортикоидов. Ограничение жидкости не обосновано даже при отечном синдроме. С первых дней назначают антибиотики, десенсибилизирующие и гипотензивные средства, глюкокортикоиды, мочегонные средства, витамины.
Интерстициальный нефрит — воспаление почек с преимущественным поражением межуточной ткани и канальцев. Он может быть вызван негноеродной инфекцией (вирус коревой краснухи, ветряной оспы), антигенами банальной бактериальной флоры, вакциной, токсичным лекарственным препаратом.
Клинически начинается бурно с болей в животе и поясничной области, тошноты, рвоты; нередки расстройства стула, желтуха, олигурия. Температура тела может повышаться до 39—40°, на коже могут быть выявлены аллергическая сыпь, кровоизлияния, очаги некроза. В анализах крови может быть выраженный лейкоцитоз, прогрессирующая анемия и тромбоцитопения либо лейкопения и даже агранулоцитоз. В анализах мочи отмечаются гематурия, протеинурия, бактериальная лейкоцитурия, в большом количестве обнаруживаются в осадке клетки канальцевого эпителия и цилиндры. Диурез может быть нормальный, уменьшен или увеличен, при этом возможны азотемия и нарушения электролитного состава крови.
Хрон. интерстициальный Н. чаще встречается у детей, обусловлен наследственной патологией обмена щавелевой или мочевой кислот, расстройством обмена кальция. В отдельных случаях повреждение почек бывает обусловлено хрон. интоксикацией свинцом, солями других тяжелых металлов, злоупотреблением анальгином, фенацетином и салицилатами.
Характерны нарушения концентрационной функции почек; в конечной стадии развивается уремия. Наиболее ранними признаками считаются полиурия, жажда, никтурия, артериальная гипертензия. В осадке мочи находят много лейкоцитов, эритроцитов, цилиндры, кристаллы солей. Протеинурия редко превышает 1 г/л.
Диагноз иногда требует сложного и многокомпонентного исследования мочи, определения концентрационной способности почек, проведения пункционной биопсии почек. Лечение направлено на устранение основной причины заболевания, коррекцию обмена веществ и ликвидацию осложнений.
Наследственный нефрит — генетически обусловленное заболевание почек. Выявляется нередко у нескольких членов семьи. Тяжелее протекает у лиц мужского пола. Болезнь может проявиться уже в детском возрасте. Дети отстают в умственном и физическом развитии, часто болеют банальными инфекциями, для них характерен более низкий уровень АД* При исследовании мочи выявляется микрогематурия, умеренная протеинурия, иногда лейкоцитурия. Функция почек вначале может быть нормальной или несколько сниженной, однако после нескольких обострений или лечения токсичными антибиотиками может довольно быстро развиться хрон. почечная недостаточность. В поздней стадии болезни отмечаются анемия, артериальная гипертензия, прогрессирует азотемия. Диурез может долго оставаться в нормальных пределах или быть даже несколько увеличенным.
Кроме признаков заболевания почек у таких больных наблюдаются снижение слуха, неправильное развитие радужки, близорукость высокой степени, сращение пальцев (синдактилия), недоразвитие ногтей и др.
Лечение симптоматическое: общеукрепляющие мероприятия, устранение факторов, вызывающих обострение болезни (прививки, инсоляция, охлаждение, физические нагрузки). Питание должно быть полноценным. При обострении принимают курантил, трентал, гепарин, резохин. В случае развития нефротического синдрома необходима госпитализация. При уремии показаны диета с ограничением белка, анаболические гормоны, энтеросорбция, кетостерил по 6—8 г в сутки; на этапе терминальной почечной недостаточности применяют гемодиализ или производят пересадку почки.
Прогноз у женщин в основном благоприятный. У мужчин болезнь часто приводит к уремии в юношеском или молодом возрасте. Профилактика состоит в медико-генетическиом консультировании.
Лучевой нефрит развивается как следствие воздействия ионизирующего излучения на область почек. Характерны артериальная гипертензия, анемия, протеинурия, микрогематурия, снижение плотности мочи. Артериальная гипертензия может приобретать злокачественное течение, ускоряя развитие уремии и сердечной недостаточности. Лечение направлено на снижение АД, улучшение почечного кровообращения, стимуляцию восстановительных процессов. Прогноз зависит от тяжести повреждения, течения артериальной гипертензии, функциональной способности почек. Профилактика состоит в выполнении комплекса мероприятий по радиационной защите (см. Противолучевая защита, Радиационная безопасность).
МедицинаБолезниПоказания к медецинскому применению2 Болезни почек и мочевыводящих путейНефритИспользуемые источники:
- https://nefrol.ru/bolezni/nefrit.html
- https://www.medglav.com/bolezni-pochek/nefrit.html
- https://fb.ru/article/11461/uu-ostryiy-i-hronicheskiy-nefrit-pochek-simptomyi-lechenie-i-posledstviya
- https://natural-museum.ru/medicine/diseases/нефрит-почек







