<index>
Дисметаболическая нефропатия – болезнь почек, которая характеризуется структурными и функциональными изменениями в органе. Основная причина развития патологии – нарушение обменных процессов. Заболевание протекает с множеством симптомов, устранить которые можно медикаментами, диетой, фитотерапией.
Дисметаболическая нефропатия и ее особенности
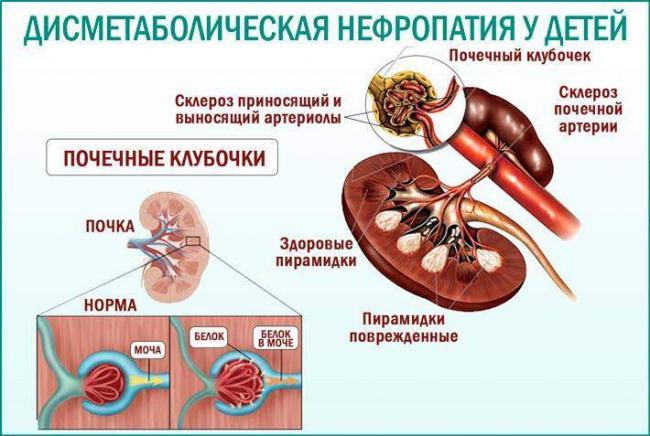
Обменная нефропатия у детей и взрослых имеет код по МКБ-10 — N16.3. Болезнь характеризуется повышением уровня содержания в моче солей (ураты, оксалаты, фосфаты), что последует за собой повреждение почечных структур.
Важно знать! Примерно 27-64% случаев обменной нефропатии приходится на детский возраст (от общего числа всех болезней мочевыводящего пути). Ежегодно у каждого третьего малыша диагностируют такую патологию.
Причины и провоцирующие факторы
Условия развития описываемой аномалии включают в себя целый спектр предпосылок. В педиатрии встречаются случаи, когда детская болезнь развивается на фоне следующих патологических состояний:
 проникновение инфекции в мочевыводящий путь;
проникновение инфекции в мочевыводящий путь;- нарушение обменных процессов в организме в отношении таких кислот, как мочевая и щавелевая, а также фосфатных, кальциевых соединений;
- сопутствующее развитие эндокринного заболевания;
- застойные процессы в мочевыводящих путях;
- онкологическое заболевание;
- патология желудочно-кишечного тракта;
- глистные инвазии;
- лечение некоторыми лекарственными препаратами, в том числе — проведение лучевой терапии.
Дисметаболическая обменная нефропатия у детей, а именно – оксалатурия, связана с такими предпосылками:
- повышением объема оксалатов в организме, поступающих из продуктов питания;
- наследственным дефектом некоторых ферментов;
- перенесенным оперативным вмешательством на кишечнике;
- заболеванием кишечника воспалительного характера;
- язвенным колитом;
- болезнью Крона, избыточным содержанием в организме витамина С;
- недостаточным содержанием в организме витамина В6.
Обменная уратная нефропатия у ребенка часто развивается по таким причинам:
- злоупотребление мясными продуктами;
- наследственная предрасположенность к заболеванию;
- длительный прием мочегонных препаратов (например, это может быть «Фуросемид»);
- сопутствующая терапия химиопрепаратами.
На развитие нефропатии у ребенка влияют экзогенные и эндогенные факторы. В первую группу относят:
- употребление воды, имеющей высокую жесткость;
 проживание в условиях сухого и жаркого климата;
проживание в условиях сухого и жаркого климата;- превышение в организме объема витамина Д и недостаток ретинола, В6 и РР;
- злоупотребление пищей с высоким содержанием белков, щавелевой кислоты, пуринов;
- нарушенный питьевой режим;
- злоупотребление алкогольными напитками.
К эндогенным факторам относят:
- Развитие воспалительного заболевания в парном органе или в иных мочевыводящих путях.
- Врожденное нарушение строения почек или иного мочевыводящего пути.
- Усиленную потерю жидкости организмом, что возникает, например, на фоне физической нагрузки.
- Наследственное нарушение обменных процессов.
- Повышенную проницаемость кишечных стенок, что увеличивает всасывание кальция и оксалатных соединений.
Дети с обменной нефропатией входят в группу риса по возникновению болезней, таких как пиелонефрит, интерстициальный нефрит мочекаменная патология.
Патогенез
Организм выполняет множество защитных функций, одной из которых выступает удержание солей нерастворенными, что обеспечивается действием определенных веществ – коллоидов. Их секреция происходит посредством канальцевых эпителиальных клеток. При недостаточном функционировании таковых формируются солевые отложения по типу кристаллов, что и характеризует патогенез болезни.
При дисметаболической нефропатии у детей отложение кристаллов наблюдается в области собирательных трубочек, канальцев и интерстиции парного органа. На начальном этапе происходит развитие неспецифического воспалительного процесса, который со временем переходит в иммунокомплексное воспаление, вовлекающее в поражение различные зоны нефронов.
С учетом уровня поражения почки дисметаболическое заболевание может протекать в нескольких формах:
- в виде тубуло-интерстициального нефрита;
- острой почечной недостаточности;
- мочекислого диатеза;
- уролитиаза;
- в бессимптомной форме.
История болезни и соответствующие наблюдения в педиатрии подтверждают большую частоту диагностирования нефропатии вторичного типа. Первичная патология встречается редко.
Классификация
Чтобы подобрать правильное лечение, необходимо опираться на приведенную ниже классификацию. Учитывая, какой обмен нарушается в организме, выделяют 4 вида нефропатии:
- Оксалатная, связанная с нарушением обмена кальциевых соединений и солей щавелевой кислоты.
- Уратная, связанная с отложением в органе мочевых кислот, их кристаллов.
- Фосфатная, связанная с нарушением обмена фосфатных соединений.
- Цистиновая, связанная с отложением кристаллов метионина (аминокислота).
Терапия нефропатии разного вида как у детей, так и у взрослых будет отличаться. Обобщенный метод лечения патологий не существует.
Появления заболевания
Клинические симптомы дисметаболической патологии у грудничков возникают редко. Первые проявления заболевания развиваются лишь к 5-7 годам. До этого времени оно протекает в скрытой форме. В комплексе с обменной нефропатией часто происходит развитие подагры, спондилеза, мочекаменной болезни, сахарного диабета, артропатии.
Важно знать! В большинстве случаев почечное заболевание выявляют случайно, при прохождении лабораторной диагностики мочи. Можно заметить помутнение урины, в ней присутствует осадок, который откладывается на стенках горшка в виде налета.
Дети имеют склонность к аллергической реакции на эпидермисе, к таким патологиям, как гипотония, вегето-сосудистая дистония, артралгия, ожирение. Ребенок быстро утомляется, возникает колющий болевой синдром в поясничном отделе, дискомфорт при мочеиспускании, мышечная слабость, диспепсия.
Усиливаются симптомы и признаки нефропатии в своей интенсивности в пубертатный период, что вызвано гормональной перестройкой.
Риск осложнений
Если своевременно начать лечение заболевания, можно надеяться на благоприятный прогноз. При длительном развитии патологии могут возникать осложнения:
- Воспалительный процесс в чашках и лоханках органа острого или хронического характера (пиелонефрит).
- Воспалительный процесс в почечных канальцах (нефрит).
- Формирование камнеподобных отложений в органе (мочекаменная болезнь).
Среди наиболее опасных негативных последствий – развитие хронической почечной недостаточности.
Диагностические мероприятия
В первую очередь, необходимо посетить доктора-терапевта. В обязательном порядке требуются консультации нефролога и детского уролога. По мнению известного педиатра Комаровского, наиболее информативными методами диагностики нефропатии выступают лабораторные:
- Общий анализ мочи: диагностируется кристаллурия, протеинурия, гематурия, цилиндрурия, абактериальная лейкоцитурия.
- Биохимический анализ мочи: диагностируется повышение концентрации определенных солей.
- Функциональная проба мочи по Нечипоренко, Зимницкому, Аддису-Каковскому.
- Определение уровня рН урины.
- Бактериологическая диагностика урины на микрофлору.
УЗИ парного органа назначают как средство, позволяющее выявить кристалловые отложения, – песок или камни.
Дифференциальный анализ проводят с транзиторной кристаллурией, вызванной острой респираторной инфекцией.
Описание лечебного процесса
Лечебные рекомендации сводятся к соблюдению правильного питания и режима питья, приему лекарственных препаратов. Особенности терапии могут отличаться в зависимости от типа нефропатии (уратной, фосфатной и др.).
Лекарства
Медикаменты для ребенка любого года жизни должен назначать только врач. Такое лечение контролируется специалистом.
Учитывая вид нефропатии, могут использоваться следующие препараты:
- Оксалатная: «Ксидифон», «Уростон», «Димефосфон», калиевые и магниевые соли, витамины В6, Е, ретинол.
- Уратная: «Канефрон», «Этамид», «Цистенал», «Цистон», витамин Д3.
- Фосфатная: «Ксидифом», «Алопрон», витамин Д3.
- Цистиновая: «Блемарен», «Купренил», «Пеницилламин», ретинол, гидрокарбонат натрия (раствор).
Любая дисметаболическая нефропатия требует достаточной водной нагрузки, что позволяет уменьшить объем содержания в моче солей. Эффективно принудительное опорожнение пузыря по специальному режиму – каждые 2 часа.
Совет! Как альтернатива традиционной терапии, используется гомеопатия, которую проводят строго под наблюдением врача соответствующей квалификации – гомеопата. Народное лечение в данном случае неэффективно.
Правила питания
При разных типах нефропатии у ребенка требуется отличительная диета. Например, если в организме преобладают оксалаты, исключают следующие продукты:
- мясной бульон;
- холодец;
- свеклу и морковь;
- щавель, шпинат;
- смородину и клюкву;
- какао.
Наоборот, полезными при оксалатах будут картошка, капуста, курага и чернослив, груша.
При фосфатной нефропатии нет существенных ограничений по питанию, однако стоит уменьшить употребление:
- молока и продуктов, его содержащих;
- солений и копченостей;
- сладостей, выпечки.
Полезны при фосфатурии мясо, рыба, крупы, овощи и фрукты с кислинкой.
Если диагностирован цистиноз, требуется уменьшить потребление белок-содержащих продуктов. На запущенном этапе развития диета не эффективна. В таком случае проводят трансплантацию органа.
При уратах требуется исключение из рациона такой пищи:
- мяса и мясного бульона;
- орехов и бобовых;
- сладостей, сдобы;
- какао;
- жирных, жареных, острых продуктов.
Полезной при уратах будет молочная продукция, крупы, овощи и фрукты.
Профилактика и прогноз
В большинстве случаев прогноз при дисметаболической нефропатии у детей и взрослых благоприятный. Если придерживаться правильного питания, проводить лекарственную терапию, уже за короткий период времени можно добиться нормализации состава мочи.
Не всегда назначенное лечение дает положительные результаты. В некоторых случаях, особенно при неполноценной терапии, могут развиваться осложнения – пиелонефрит, почечная недостаточность и др. Чтобы предотвратить негативные последствия и заболевание в целом, рекомендуется придерживаться следующих правил:
- правильно питаться;
- соблюдать питьевой режим;
- своевременно выявлять и лечить провоцирующие патологии;
- 2 раза в год проходить контрольные обследования мочевыводящих путей.
Для предупреждения рецидива заболевания врач назначает курсы антимикробной терапии уросептиками и фитоуросептиками. В любом случае ребенка ставят на диспансерный учет. Что касается армии, подросток годен к прохождению военной службы, но только при отсутствии сопутствующих осложнений.
Дисметаболическая нефропатия у ребенка или взрослого пациента – не приговор. Несмотря на благоприятный прогноз, полагаться на самолечение все же не стоит. Любое заболевание требует квалифицированной помощи.
</index>БИБЛИОТЕКА МАМЫДисметаболическая нефропатия у детей16 апреля 2019, 12:05Содержание:Среди нефрологических патологий в педиатрии распространена дисметаболическая нефропатия у детей. Ее частотность составляет до 60% от всех заболеваний мочеполовой системы у детей. Болезнь имеет сложный патогенез и может стать причиной других болезней мочевыделительной системы.
Что такое дисметаболическая нефропатия?
Это заболевание вызвано нарушением обменных процессов, в результате чего изменяется состав мочи. В ней обнаруживается повышенное содержание белка, эритроцитов, лейкоцитов и солей. Последние приводят к возникновению камней и развитию мочекаменной болезни, повреждению почечных структур, нарушению функционирования почек.
Дисметаболическая нефропатия у детей сопровождается структурными изменениями почек
К сожалению, за последние годы дисметаболическая нефропатия (ДН) помолодела. Она диагностируется даже у детей младшей возрастной группы, в возрасте 4–5 лет, что значительно ухудшает прогнозы.
Причины
Дисметаболическая нефропатия чаще развивается у детей при воздействии нескольких предрасполагающих факторов, которые могут быть внутренними или внешними. К первым принадлежат обменные нарушения, в частности нарушенный обмен оксалатов, кальция, фосфатов, уратов, цистина, триптофана.
Не последнюю роль в появлении ДН играют такие факторы:
- наследственность;
- врожденные аномалии почек и мочевых путей;
- избыток или дефицит витаминов и полезных веществ – А, В6, С, Д, Е, магния и калия;
- гемолитическая анемия;
- энтерит, колит, болезнь Крона;
- панкреатит;
- мезаденит;
- болезни желудочно-кишечного тракта;
- глистные инвазии;
- сахарный диабет;
- эндокринные нарушения, например гиперфункция паращитовидных желез;
- пиелонефрит;
- дискинезия желчевыводящих путей;
- миеломная болезнь;
- инфекция мочевыводящих путей;
- онкологические заболевания, когда есть необходимость проведения курса химиотерапии или облучения.
Вероятность появления признаков данной болезни повышается при воздействии внешних факторов. К ним принадлежат:
- интоксикация или отравление;
- прием медикаментов, в частности длительная терапия цитостатиками, диуретиками, циклоспоринами или салицилатами;
- неправильное или скудное питание, повышение доли животных белков, щавелевой кислоты в рационе ребенка;
- сухой и жаркий климат, воздействие интенсивного ультрафиолетового излучения;
- неблагоприятная экологическая обстановка;
- несоблюдение питьевого режима, употребление воды повышенной жесткости;
- тяжелые физические нагрузки.
В группе риска также находятся дети, рожденные при беременности, протекавшей с гипоксией и токсикозом.
Классификация
Согласно этиологии происхождения существует две формы:
- первичная – вызвана наследственной предрасположенностью и возникшими вследствие этого обменными нарушениями;
- вторичная – развивается на фоне болезней, воздействия неблагоприятных факторов окружающей среды.
Первичная форма чаще сопровождается возникновением осложнений.
Существует классификация в зависимости от состава солей. Есть такие разновидности ДН:
- оксалатная;
- фосфатная;
- уратная;
- цистиновая;
- смешанная.
Первая разновидность встречается в 80–90% случаев, вызвана нарушенным обменом кальция.
Симптомы
Для заболевания характерно латентное течение, то есть болезнь может не давать о себе знать длительное время. Чаще выявляется случайно в ходе обследования. Именно изменение мочи – первый признак ДН. Меняется не только ее состав, но также и цвет. Она становится мутной; если долго находится в горшке, то выпадает осадок, на стенках может оставаться налет, который без бытовой химии тяжело удалить.
При образовании камней симптомы становятся более выраженными
Основные признаки болезни:
- головная боль;
- усталость;
- мышечная слабость;
- боль в пояснице, в области почек;
- субфебрильная температура тела;
- покраснение в области половых органов, зуд, дискомфортные ощущения;
- вздутие живота;
- аллергические высыпания на коже;
- понижение артериального давления;
- вегето-сосудистая дистония;
- лишний вес.
Накопление солей сопровождается воспалением, запускается процесс формирования камней, мочеиспускание становится болезненным, возможен энурез.
Диагностика
При появлении симптомов ДН ребенка нужно показать педиатру, а затем нефрологу и урологу. Именно эти специалисты назначат комплексное обследование:
- общий анализ мочи;
- пробы мочи по Земницкому;
- моча по Нечипоренко;
- определение кислотности.
Если в анализах заметны отклонения, назначается инструментальная диагностика, которая предполагает УЗИ органов мочевыделительной системы.
Лечение
Терапия не базируется на одних только медицинских препаратах. Основу составляет изменение рациона питания и питьевого режима. Клинические рекомендации следующие:
- увеличение объема потребляемой жидкости до 1,5–2 литров в день;
- принудительное мочеиспускание каждые 2 ч. для очищения почек;
- диета.
Без диетического питания выздоровление невозможно. Подбор диеты осуществляется врачом исходя из вида заболевания. При оксалатной ДН стоит отдать предпочтение капусте и картофелю. Именно эти овощи снижают уровень оксалатов. Полезно есть сухофрукты, пить минеральную воду. Нужно отказаться от наваристых мясных бульонов, свеклы, моркови, щавелевой кислоты, которая содержится в щавеле, а также от продуктов, содержащих какао.
Клинические рекомендации играют важную роль в лечении
При повышении содержания уратов стоит исключить мясные блюда, животные субпродукты и бобовые. Полезна молочная продукция и растительная пища. При фосфатной ДН стоит ограничить потребление фосфатных продуктов, например бобовых, шоколада. Подкисление мочи производится с помощью минеральной воды. Также оправдан прием витамина С.
При цистинозе нельзя употреблять в пищу продукты, богатые серой и метионином. Поэтому из рациона ребенка исключается рыбная и мясная пища, под запретом творог и яйца. Диетического питания стоит придерживаться не менее месяца. Возвращаться к обычному меню можно только после одобрения врача.
В лечении заболеваний мочевыводящей системы важен именно питьевой режим. Чем чаще происходит мочеиспускание, тем меньше вероятность отложения солей и формирования камней.
Одновременно с диетическим питанием проводится медикаментозное лечение, которое предполагает использование антиоксидантов, фитопрепаратов и витаминных средств. Медикаменты назначаются врачом.
При отсутствии правильного и эффективного лечения могут возникнуть последствия в виде моче- или желчнокаменной болезни, пиелонефрита, цистита, артропатии, подагры. Самым тяжелым осложнением является почечная недостаточность.
Профилактика
Профилактические мероприятия предполагают терапию существующих заболеваний и поддержание нормальных обменных процессов. Важно обеспечить ребенка всеми необходимыми питательными веществами, для этого питание должно быть сбалансированным, пищевая ценность продуктов подобрана по возрасту.
При обменных нарушениях нужно придерживаться диеты. Также необходимо укреплять иммунитет ребенка, не допускать переохлаждения и оградить малыша от сильных стрессов.
Прогноз при данном заболевании благоприятный. Главное – нормализовать состав мочи до появления осложнений. После стоит беречь ребенка, поскольку он находится в группе риска, важно следить за тем, что он ест и сколько он пьет жидкости.
Читайте также: цистит у детей
Как проходят искусственные роды ›ЭКО при эндометриозе ›Подпишись на канал baby.ru в—>
Зачастую проблемы со здоровьем, от которых страдают взрослые, начинаются ещё в детстве. Это касается и болезней мочевыводящих органов. Уролитиаз, то есть камни в почках и других отделах мочевой системы, часто является следствием дисметаболической, или обменной, нефропатии, различные варианты которой наблюдаются у значительной части детей разного возраста. Чтобы предупредить развитие серьёзных патологий, нужно корректировать обменные нарушения в детстве.
Что представляет собой дисметаболическая нефропатия
Синдром дисметаболической нефропатии развивается на фоне нарушения обмена веществ, который возникает по разным причинам. Синдром сопровождается кристаллурией, то есть выведением с мочой большого количества солей (оксалатных, уратных, фосфатных), образующих кристаллы и выпадающих в осадок. По педиатрической статистике почти каждый третий ребёнок страдает от какой-либо разновидности обменной нефропатии.
По своей сути дисметаболическая нефропатия не является отдельным заболеванием, а представляет собой синдром, включающий в себя большую группу нефропатий, возникающих по разным причинам и имеющих различный механизм развития. Все эти состояния объединяет связь с обменными расстройствами, приводящими к появлению солевых кристаллов в моче и повреждению почечных структур и других участков мочевыделительной системы.
Дисметаболическая нефропатия проявляется высоким содержанием солевых кристаллов в моче
Солевые кристаллы откладываются в канальцах нефронов, собирательных трубочках и интерстициальной ткани почек (пространстве между нефронными узлами, заполненном рыхлой соединительной тканью). Вследствие этого в поражённых структурах возникает реактивное воспаление, в дальнейшем может развиваться иммунообусловленный воспалительный процесс в разных отделах почек.
Дети с нарушениями обмена составляют группу высокого риска по возникновению пиелонефрита, нефролитиаза (камней в почках), мочекислого диатеза, интерстициального нефрита, острой почечной недостаточности.
У детей с обменной нефропатией высока вероятность образования камней в почках и других органах мочевой системы
Вне зависимости от клинической симптоматики обменной нефропатии её длительное течение приводит к фиброзным изменениям интерстициальной ткани почек, нарушению функций канальцев и снижению концентрационной способности почек.
Разновидности синдрома
В зависимости от химического состава солей, высокое количество которых экскретируется (выводится) с мочой, различают обменные нефропатии, протекающие с определённым видом кристаллурии:
- Оксалатную. Представляет собой следствие нарушение обмена щавелевой кислоты (оксалурия).
- Уратную. Возникает из-за расстройства нормального обмена мочевой кислоты (урикозурия).
- Фосфатную. Характеризуется избыточным выведением из организма солей фосфорной кислоты.
- Цистиновую. Проявляется расстройством обмена аминокислоты цистина.
- Смешанную. В моче присутствуют разные виды солей.
В педиатрической практике в 80–90% случаев выявляются оксалурии, реже — расстройство мочекислого обмена, то есть урикозурии. Нарушения фосфатного и цистинового обмена у детей наблюдаются очень редко.
Разные формы обменной нефропатии проявляются выделением солей разных видов
В зависимости от причин возникновения обменной нефропатии выделяют первичные и вторичные формы синдрома:
- К первичным формам относят патологии, обусловленные наследственностью, склонные к прогрессированию и раннему образованию почечных камней и развитию почечной недостаточности.
- Вторичные нефропатии включают в себя разные обменные расстройства, проявляющие себя кристаллурией и возникающие на фоне заболеваний других органов и систем организма.
Видео: нефропатии у детей
Причины обменной нефропатии
Синдром может возникать под воздействием множества разных причин и факторов. Среди общих причин можно выделить:
- внешние:
- специфика климата (жаркий и сухой);
- состав употребляемой питьевой воды (повышенная жёсткость);
- недостаточное употребление жидкости;
- баланс макро- и микроэлементов в среде обитания (дефицит или избыток определённых веществ — кальция, йода, магния);
- особенности питания — недостаток или повышенное употребление некоторых витаминов, определённых продуктов с большим содержанием белков, пуринов, щавелевой кислоты;
- длительный приём некоторых лекарств — противоопухолевых, мочегонных, сульфаниламидов;
Избыток в питании определённых продуктов может привести к дисметаболической нефропатии
- внутренние:
- врождённые пороки мочевыводящих органов, способствующие нарушению мочевого оттока;
- инфекционно-воспалительные процессы в почках и мочевых путях;
- повышенные потери жидкости при интоксикациях и отравлениях, а также чрезмерных физических нагрузках;
- водно-солевой дисбаланс при патологиях щитовидной железы;
- расстройство кальциевого обмена при гиподинамии, например, при длительном постельном режиме;
- повышенное всасывание оксалатов и связанного ими кальция при пищевых аллергиях, энтероколитах, что происходит из-за повышения проницаемости стенок кишечника;
- синдромы, обусловленные наследственностью и проявляющиеся расстройством регуляторных метаболических механизмов на клеточном уровне.
Воспалительные процессы в почках приводят к нарушению уродинамики и кристаллурии
Замечена связь частоты развития обменных нефропатий у детей, которые были рождены от беременностей с гипоксией плода или поздним гестозом.
Кроме общих причин, в развитии той или иной формы синдрома основную роль играет влияние частных факторов:
- На развитие оксалурии значительное влияние оказывает недостаток магния, калия и витаминов — В6, А, Е, избыток оксалатов в питании, передозировка витамином Д, например, при лечении рахита. Развитию оксалурии способствуют заболевания пищеварительной системы — хронический панкреатит, энтероколит, холецистит, а также сахарный диабет и болезнь Крона (хроническое гранулематозное воспаление разных отделов пищеварительного тракта).
- Первичная урикозурия (расстройство мочекислого обмена) диагностируется у мальчиков с синдромом Лёша-Нихана — наследственной патологией, которая характеризуется недостаточностью фермента, ответственного за расщепление мочевой кислоты, в результате чего она накапливается в организме. Вторичная уратная нефропатия может развиваться на фоне пиелонефрита, миеломной болезни (злокачественной патологии из группы лейкозов), гемолитической анемии и других болезней. В группу риска по развитию урикозурии входят дети, получающие терапию диуретиками, цитостатическими средствами, салицилатами.
- Фосфатурия развивается на фоне хронической инфекции выводящей системы, патологий щитовидной железы или центральной нервной системы.
Видео: обменные нефропатии у детей из экологически неблагополучных районов
Проявления синдрома
Дисметаболическая нефропатия может проявить себя практически сразу после рождения, но в большинстве случаев синдром довольно долго протекает скрыто. Как правило, высокое содержание солей в моче обнаруживается в дошкольном возрасте при лабораторном обследовании.
Бывает, что родители начинают беспокоиться, когда обнаруживают, то детская моча образует на стенках горшка налёт, который трудно смывается, а сама моча мутная, с осадком.
При обменных нарушениях дети склонны к аллергии, функциональным расстройствам по типу вегетососудистой дистонии — пониженному давлению, головокружениям, головным болям, утомляемости. Разные формы обменной нефропатии могут вызывать:
- ожирение;
- снижение мышечного тонуса;
- боли в суставах, в области почек;
- расстройства мочеиспускания;
- недержание мочи, особенно энурез;
- частые позывы и болезненность при мочеиспускании;
- длительный подъём температуры до 37–37,5о С;
- нарушения пищеварения — боли в животе, желудке, вздутия, расстройства стула.
При обменной нефропатии у ребёнка могут наблюдаться расстройства пищеварения и мочеиспускания
В подростковом возрасте у ребёнка часто наступает обострение в связи с гормональной перестройкой.
Как ставят диагноз
С маленьким пациентом работает педиатр совместно с детским урологом или нефрологом. Врачом проводится осмотр малыша, оценивается цвет и упругость кожных покровов, определяется наличие отёков, подвижность суставов.
Назначают лабораторные тесты:
- Клинический анализ крови. Оценивают количество лейкоцитов, эритроцитов, скорость оседания эритроцитов (СОЭ), уровень гемоглобина.
- Биохимию крови. Анализ нужен для оценки функциональных способностей почек. Обращают внимание на уровень креатинина, мочевой кислоты и мочевины, а также содержание ферментов, микроэлементов и белков.
- Общий анализ мочи. Выявляется большое количество солей в моче (кристаллурия), белок (протеинурия), микро- или макрогематурия (от отдельных эритроцитов до сгустков крови), высокое количество лейкоцитов (лейкоцитурия) и цилиндров (цилиндрурия).
- Биохимический анализ мочи. Необходим для оценки работы внутренних органов и определения отклонений в течении обменных процессов. Выявляют повышенную концентрацию определённых солей (оксалатов, мочекислых, фосфатов), дефицит тех или иных электролитов.
- Функциональные пробы — анализ мочи по Зимницкому, Нечипоренко, Аддис-Каковскому. Проводятся для уточнения степени функциональных нарушений со стороны почек.
- Бакпосев мочи. Необходим при подозрении на присутствие бактериальной инфекции.
Анализ мочи — основной лабораторный метод выявления кристаллурии
Из инструментальных методов диагностики обязательным является проведение эхографии. С помощью ультразвука можно обнаружить кристаллические элементы (микролитиаз, то есть «песок», или конкременты), оценить их количество. Оценивают форму, размер почек и нижележащих структур, патологические отклонения.
УЗИ — метод аппаратной диагностики обменной нефропатии
Дифференциальная диагностика обменной нефропатии проводится с транзиторной (преходящей) кристаллурией, связанной с вирусными инфекциями или приёмом большого количества некоторых продуктов.
Способы лечения патологии
Терапевтическая тактика зависит от вида нефропатии и клинических проявлений.
Тяжёлое течение с острой почечной недостаточностью и активным интерстициальным нефритом на фоне обменной нефропатии у детей бывает достаточно редко, как правило, в случае врождённых первичных нарушений метаболизма. Таких пациентов лечат в специализированных нефрологических отделениях. Среднетяжёлое течение требует направления либо в нефрологию, либо в обычное педиатрическое отделение. Нефропатии с минимальными проявлениями лечат амбулаторно.
Любая форма обменной нефропатии требует выполнения следующего комплекса мероприятий:
- организация дополнительной водной нагрузки для усиления выведения солей;
- коррекция нарушений уродинамики с целью предотвращения уростаза (застоя мочи), что приводит к повышенной кристаллизации солей:
- поддержка режима регулярных мочеиспусканий — каждые 1,5–2 часа;
- достаточная двигательная активность (ежедневные прогулки, занятия спортом, утренняя зарядка);
- индивидуально подобранная диета в зависимости от формы кристаллурии;
- медикаментозная коррекция обмена веществ.
Кррекция водного режима — один из главных терапевтических моментов
Препараты для лечения обменной нефропатии
Основу медикаментозной терапии составляет мембранопротекторная и метаболическая терапия. Для лечения осложнений и вторичной бактериальной инфекции могут применяться антибиотики и уроантисептики.
Препараты с мембранопротекторным действием работают на клеточном уровне: они способны защищать клеточные мембраны (внешние оболочки), помогать им справляться с вредными наружными воздействиями, восстанавливать их в местах повреждений.
Детям назначают следующие средства в возрастной дозировке:
- Димефосфон (раствор) — регулятор водно-электролитного и кислотно-щелочного равновесия, антиоксидант и антигипоксант.
- Элькар (эль-карнитин) в растворе — синтетический аналог природного вещества, родственного витаминам группы В. Участвует в метаболизме, оптимизирует клеточный энергообмен. Можно применять малышам с первого года жизни.
- Эссенциале форте Н — оптимизирует обмен белков и липидов, активирует ферментные механизмы, регенерирует клеточные структуры.
- Фосфоглив — комплексный препарат, содержащий вытяжки из растительного сырья. Восстанавливает мембраны клеток, проявляет противовоспалительные свойства. Разрешается детям с 12 лет.
- Эссливер — содержит фосфолипиды, комплекс витаминов группы В и витамин Е. Регулирует ферментные системы, обеспечивает регенерацию клеточных мембран, оптимизирует метаболизм. Детям до 12 лет назначают с осторожностью.
- Тыквеол — масло семян тыквы. Содержит комплекс витаминов, жирные кислоты, биологически активные вещества, обладающие антиоксидантным, регенерирующим, антисептическим действием.
Помимо мембранопротекторных препаратов широко применяются противовоспалительные и мочегонные средства на фитооснове:
- Канефрон в растворе или драже (старшим детям);
- Олиметин в капсулах;
- паста Фитолизин;
- Цистон;
- Уролесан в сиропе.
Детям из экологически неблагоприятных регионов назначают энтеросорбенты, например, Энтеросгель.
При выраженной кристаллурии и высоком риске образования камней детям назначают специфические препараты:
- при уратной нефропатии:
- Уродан;
- Магурлит;
- Аллопуринол;
- Колхицин;
- Оротат калия;
- Никотинамид;
- при цистинурии:
- Купренил (Пеницилламин);
- при форсфатной нефропатии:
- Метионин;
- Цистенал.
Действие этих препаратов направлено на сдвиг показателя кислотно-щелочного равновесия мочи в нужную сторону, а также на торможение процесса образования камней.
В качестве альтернативы может быть предложено гомеопатическое лечение для коррекции метаболических нарушений. Длительными курсами назначают средства: Кальциум карбоникум, Ацидум оксаликум, Ликоподиум, Коккус какти, Берберис вульгарис, Солидаго композитум, Убихинон композитум, Хепель и другие.
Фотогалерея: медикаменты для лечения синдрома
- Аллопуринол назначают при уратной (мочекислой) нефропатии
- Калия оротат применяют для лечения урикозурии
- Ксидифон регулирует обмен кальция в организме, что важно при лечении уратной нефропатии
- Димефосфон оказывает антиоксидантное и антигипоксическое действие
- Купренил назначают при цистинурии
- Цистон — один из основных растительных препаратов для лечения обменных нефропатий
- Эссливер — комплексный препарат, регулирует обменные процессы и восстанавливает ферментную систему
- Эссенциале — мембранопротектор, нормализует метаболические процессы
- Уродан назначают при кристаллизации мочекислых солей
- Элькар нормализует обменные процессы на клеточном уровне
- Канефрон оказывает мочегонное, противовоспалительное, антибактериальное действие
Витаминотерапия
При обменной нефропатии обязательно назначаются витамины группы В, особенно В6, а также А и Е. Эти вещества оказывают выраженное мембраностабилизирующее, антиоксидантное действие. Витамины назначают повторными прерывистыми курсами на длительный срок. Витамин Е ограничивают в пубертатный период.
Могут назначаться как отдельные витамины, так и их комбинации. Чаще всего применяют Аевит, Магне В6 (с 12 лет), Мультитабс В-комплекс, Пиковит Омега-3 с витаминами группы В, жирными кислотами и витамином Е.
Мультитабс В-комплекс — оптимальный витаминный препарат для детей с дисметаболической нефропатией
Диетическое питание
Коррекция рациона ребёнка — один из базисных компонентов лечения обменной нефропатии. Каждая форма синдрома требует ограничения определённых продуктов.
Таблица — диетический рацион при разных формах обменной нефропатии
| Форма синдрома | Продукты, которые нужно включить в питание | Продукты, подлежащие исключению из рациона |
| Оксалатная |
|
Пища с высоким содержанием щавелевой кислоты:
Ограничивают продукты, богатые аскорбиновой кислотой:
|
| Уратная |
|
Пища с высоким и умеренным содержанием пуринов:
|
| Фосфатная |
|
Продукты, богатые фосфором:
Ограничить продукты:
|
| Цистиновая |
|
Пища с высоким содержанием метионина и серосодержащих аминокислот:
|
Основу детского рациона при обменной нефропатии должны составлять разрешённые овощи
Общие рекомендации по питанию при оксалурии соответствуют диете No 5: ограничение жареного, жирного, острого. При уратной и цистиновой нефропатии рекомендуется лечебный стол No 6 с максимальным снижением пуринов и ограничением белковой пищи. При фосфатурии диета должна соответствовать столу No 14 с исключением ощелачивающих продуктов.
Обязательно нужно добавлять в питание ребёнка растительные масла — источники полиненасыщенных жирных кислот. Масло добавляют как заправку в салаты, каши и пюре.
Водный режим при обменной нефропатии должен строиться по принципу увеличения объёма жидкости на 0,5–0,8 литра по отношению к возрастным нормам. При этом нужно учитывать жидкость, которую ребёнок получает не только с питьём, но и с другими продуктами питания. Целесообразно использовать минеральные воды: с ощелачивающей целью (при урикозурии и цистинурии) — Нарзан, Славяновскую, Смирновскую, Нафтусю, Ессентуки No4, Боржоми, с закисляющей (при фосфатной нефропатии) — сульфатный Нарзан, Дороховскую, Моршинскую. Дозировку и длительность приёма минеральных вод определяет врач.
По назначению врача ребёнок с нефропатией должен пить минеральные воды
Физиотерапевтические методы лечения
Физиотерапия при обменной нефропатии направлена на профилактику мочевого застоя. Рекомендуются такие аппаратные методы:
- Электростимуляция мочевого пузыря. Показана при нейрогенном мочевом пузыре по гипорефлекторному типу.
- Амплипульс-терапия — воздействие на организм электромагнитными токами. Метод улучшает почечный кровоток, снимает мышечные спазмы и воспаление.
- ДЭНС (динамическая нейроэлектростимуляция). Представляет собой импульсную стимуляцию электротоком рефлексогенных зон. Метод оптимизирует обменные процессы, оказывает спазмолитическое и противовоспалительное действие.
Применяется также рефлексотерапия (иглоукалывание) и ЛФК, направленная на укрепление брюшных мышц и мускулатуры тазового дна.
Прогноз и последствия дисметаболической нефропатии
В большинстве случаев прогноз обменной нефропатии благоприятный, при условии коррекции детского рациона, питьевого режима и соблюдения других врачебных назначений. Если ребёнок получает полноценное лечение, биохимические показатели мочи нормализуются. В случае пренебрежения рекомендациями специалиста обменная нефропатия может привести к развитию пиелонефрита, образованию камней в почках и других отделах мочевой системы, а также к почечной недостаточности.
Если обменную нефропатию не лечить, со временем она приведёт к нефролитиазу
При наследственном цистинозе дети нуждаются в пересадке почки, однако кристаллы цистина со временем выпадают и в трансплантированном органе, что приводит к гибели пациента в молодом возрасте.
При обменной нефропатии дети обязательно состоят на диспансерном учёте у нефролога.
Нарушение обмена веществ представляет собой проблему, которая является намного более серьёзной, чем может показаться на первый взгляд. Дисметаболическая нефропатия, которая у многих детей протекает с минимальными клиническими изменениями и симптомами, в дальнейшем может привести к опасным последствиям. Сохранить здоровье почек своего ребёнка — это задача каждого родителя.
Большинство проблем со здоровьем у взрослых имеют предпосылки для развития в детском возрасте. Это касается и заболеваний мочевыделительной системы. Уролитиаз, или камни в почках, чаще всего является следствием обменной нефропатии. У детей различные варианты течения патологии встречаются в разном возрасте. Чтобы предупредить развитие осложнений в будущем, важно корректировать обменные нарушения сразу после их выявления.
Медицинская справка
Почки — это главный элемент организма, отвечающий за очистку крови от вредных веществ. Данный процесс хорошо продуман природой на всех его этапах. Почки ребенка начинают функционировать задолго до его рождения. Еще в утробе они отвечают за очистку крови от продуктов обмена. Фильтрация осуществляется благодаря почечным клубочкам и системе особых трубок — канальцев. В последних происходит разделение крови: полезные элементы «отправляются» обратно по кровеносному руслу, а ненужное выводится вместе с мочой. Сам процесс непрерывно контролируется эндокринными железами.
Обменная нефропатия у детей — это клинический симптомокомплекс, а не отдельное заболевание. К его развитию могут приводить различные патологии. Однако устранение первопричин позволяет навсегда забыть о коварном недуге, вести привычный образ жизни. Отсутствие своевременной диагностики и грамотного лечения опасно возникновением дисфункции почек и нефротического синдрома. Последний сопровождается сильными отеками в области лица и верхней части тела.

Основные причины
Основной причиной патологического процесса принято считать нарушения обмена веществ. Подобные изменения приводят к появлению различных кристаллов солей в моче ребенка, развитию воспаления.
Кроме того, целая группа факторов может спровоцировать нарушение в работе почек. Среди них наиболее распространенными являются следующие:
- интоксикация химическими веществами;
- неправильное питание;
- отравление промышленными продуктами;
- анатомические аномалии, появившиеся после рождения ребенка.
Отдельно следует рассмотреть врожденную форму патологии. В этом случае дисфункция почек выявляется уже в первые несколько месяцев после появления малыша. Основной ее причиной выступает осложненное течение беременности. Если в период вынашивания у будущей мамы возникает гестоз в 3 триместре, вероятность развития обменной нефропатии почек у ребенка возрастает в несколько раз.
Спровоцировать врожденную патологию могут и различные состояния, сопровождающиеся гипоксией плода. Кислородное голодание плода на начальных этапах беременности приводит к расстройству органогенеза. При этом закладка и внутриутробное развитие почек дает сбой.
Некоторые мутации на генетическом уровне также могут спровоцировать нефропатию. Однако подобные случаи встречаются в медицинской практике крайне редко.

Классификация патологии
В зависимости от первопричины обменная нефропатия у детей может быть первичной или вторичной. Первичная преимущественно встречается у младенцев и представляет собой наследственное отклонение. Эта форма патологии быстро прогрессирует. На ее фоне обычно развивается почечная недостаточность или мочекаменная болезнь.
Вторичная нефропатия диагностируется чаще. Она развивается на фоне воздействия эндогенных и экзогенных факторов. Основная масса подобных нефропатий — нарушение кальциевого обмена. В норме в анализе мочи находится некоторое количество солей в растворенном виде. Под воздействием негативных факторов они кристаллизуются и выпадают в характерный осадок.
Также существует и другая классификация. В зависимости от преобладающих в урине кристаллов солей выделяют следующие виды обменной нефропатии у детей: оксалурия, фосфатурия, уратурия и цистиноз. Каждая разновидность патологии обладает характерными чертами.
- Оксалурия. Данный вид патологии встречается в 80% случаев. Преимущественно носит наследственный характер. Долгое время оксалурия протекает бессимптомно. Проявляется ближе к дошкольному возрасту. В анализе мочи обнаруживают кристаллы оксалатов, белок, эритроциты и лейкоциты в незначительных количествах. Течение патологии практически не оказывает влияния на развитие ребенка. В некоторых случаях проявляются симптомы, характерные для ВСД, аллергические реакции.
- Уратурия. Это редкая патология (до 5% среди всех случаев), обусловленная нарушением обмена мочевой кислоты. На ранних этапах диагностировать ее не представляется возможным. Для уратурии характерно латентное течение. Сначала анализ мочи несущественно отличается от нормативных показателей. По мере прогрессирования недуга в ней количество уратов возрастает, сама урина приобретает кирпичный оттенок.
- Фосфатурия. Данная разновидность патологии представляет нарушение обменных процессов с участием фосфора и кальция. Основной ее причиной появления выступают инфекции мочевыделительной системы. Гораздо реже фосфатурия формируется на фоне несбалансированного питания или патологий ЦНС, рахита. Незначительное присутствие кристаллов солей в моче не считается отклонением, поэтому не требует специфической терапии. Уровень фосфатов можно откорректировать посредством диеты, приема «Канефрона».
- Цистиноз. Патология характеризуется избыточным содержанием в моче цистина — результата обменных процессов алифатической аминокислоты. Переизбыток его в клетках и невозможность обратного всасывания является следствием генетических аномалий. Накапливается вещество не только в почках, но и затрагивает лимфоузлы, печень и селезенку.
Определение разновидности обменной нефропатии у детей в ходе диагностического обследования позволяет подобрать грамотное лечение.

Клиническая картина
Большинство форм патологии протекает бессимптомно. При этом ребенка практически ничего не беспокоит, он активно развивается и растет. Нарушения в работе почек обычно выявляются после сдачи общего анализа мочи. Появившиеся в урине кристаллы солей всегда указывают на наличие проблем с обменными процессами.
Лишь в некоторых случаях присутствуют характерные признаки обменной нефропатии. Например, при врожденной оксалурии могут проявляться симптомы подагры, артропатий, диабета или мочекаменной болезни. Это так называемые сочетанные патологические состояния. Они развиваются по причине исходного расстройства обменных процессов, причем на различных уровнях.
Дети с дисфункцией почек часто страдают ожирением, гипотонией и аллергическими проявлениями. У них возможны проблемы с мочеиспусканием в виде жжения или болезненности. Можно сказать, что симптомы обменной нефропатии у детей весьма специфичны. Во многом они обусловлены основным заболеванием.
Методы диагностики
В домашних условиях выявить дисфункцию почек не представляется возможным. Иногда кристаллы солей родители обнаруживают при сливании мочи из детского горшка. В норме урина имеет соломенный цвет и достаточно прозрачна. При появлении мутных примесей или осадка необходимо обратиться к врачу.
Диагностикой и последующим лечением обменной нефропатии (код по МКБ-10 — N16.3) занимается детский уролог или нефролог. После проведения физикального осмотра, изучения жалоб специалист назначает дополнительные анализы. Они необходимы для постановки правильного диагноза и уточнения формы патологии.
Обязательным является общий анализ мочи. Он позволяет определить наличие в ней кристаллов, белка. Анализ мочи по Нечипоренко рекомендуется в сложных случаях. С его помощью можно выявить скрытые формы пиелонефрита и гломерулонефрита, которые иногда становятся причиной детской нефропатии.
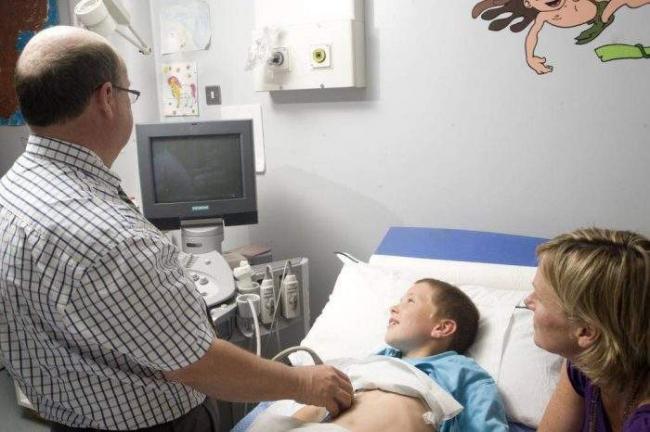
Для оценки работы почек и определения структурных изменений также назначается ультразвуковое исследование. Это абсолютно безопасный метод диагностики. Детям старшего возраста дополнительно требуется обзорная урография с использованием контрастного вещества.
Медикаментозная терапия
Клинические рекомендации при обменной нефропатии у детей по лечению зависят от разновидности патологии.
Например, в случае оксалатной ее формы назначают препараты с антиоксидантным действием и мембранотропным эффектом. При уратурии хороший лечебный эффект оказывают медикаменты, снижающие выработку мочевой кислоты («Никотинамид», «Цистенал»). Для купирования фосфатурии прописывают средства, подкисляющие мочу («Метионин»). В случае цистиноза для подщелачивания урины рекомендуются «Блемарен», цитратные смеси.
Выбор конкретных препаратов, их дозировку определяет врач. Самостоятельная терапия нежелательна.

Особенности диетического питания
Лечение обменной нефропатии у детей невозможно без соблюдения специальной диеты. Как правило, рекомендуется капустно-картофельный рацион. Однако в зависимости от формы недуга некоторые продуты попадают под запрет.
При оксалатной нефропатии не рекомендуется употребление красного мяса, шпината, шоколада и кислых ягод. В случае уратурии лучше отказаться от говяжьей и свиной печени, бобовых, како и различных видов орехов. Если врач поставил диагноз «фосфатная нефропатия», из рациона нужно исключить жирные сыры, куриное мясо, горох шоколад. При цистинозе в перечень запрещенных продуктов входят творог, яйца, мясо и рыба.
Нельзя забывать о правильном питьевом режим. Для снижения концентрации солей в организме необходимо потреблять достаточное количество жидкости. Воду лучше выбирать минеральную или обычную без газов.

Физиотерапевтическое лечение
Физиотерапия рекомендуется при наличии сопутствующего воспалительного процесса в почках. Речь идет о таких заболеваниях, как пиелонефрит, интерстициальный нефрит. Для купирования воспаления применяют следующие процедуры:
- УЗ-терапия;
- магнитотерапия;
- грязелечение.
Помощь народной медицины
В качестве вспомогательного метода лечения обменной нефропатии у детей доктор Комаровский, который является известным педиатром, рекомендует народную терапию. Однако и в этом случае без предварительной консультации с врачом не обойтись.
Разнообразные по составу травяные сборы показывают высокую эффективность в борьбе с различными нефропатиями. Чтобы не возникло привыкания, лекарственные растения необходимо менять раз в 2 недели.
Например, хорошо помогает при дисфункции почек овес. Примерно 200 г сырья нужно залить 2 л воды, прокипятить. Затем отвар следует процедить. Принимать средство рекомендуется дважды в сутки, при этом каждый раз увеличивая дозировку с 1/3 до целого стакана.

Прогноз на выздоровление
Если маленький пациент соблюдает все рекомендации врача, ему удается достаточно быстро справиться с недугом. Прогноз в большинстве случаев благоприятный. Биохимические показатели мочи по мере лечения улучшаются, выраженная симптоматика отступает.
Способы профилактики
Для предупреждения обменной нефропатии необходимо раз в год проходить полную диспансеризацию. Если ребенок находится в группе повышенного риска, ему требуется особый питьевой режим. Кроме того, важно исключить все провоцирующие недуг факторы, своевременно лечить все заболевания. Только в этом случае можно надеяться, что недуг обойдет стороной.
Используемые источники:
- https://uromir.ru/nefrologija/porazhenie/dismetabolicheskaja-nefropatija-u-detej.html
- https://m.baby.ru/wiki/lecenie-i-kliniceskie-rekomendacii-pri-dismetaboliceskoj-nefropatii-u-detej/
- https://creacon.ru/bolezni-pochek/dismetabolicheskaya-nefropatiya-u-detey.html
- https://fb.ru/article/394902/obmennaya-nefropatiya-u-detey-vozmojnyie-prichinyi-simptomyi-diagnostika-i-lechenie







