 Содержание:
Содержание:
Нефритический синдром — комплекс клинических признаков, обусловленный иммунновоспалительным процессом в почках. Поражение клубочкового аппарата проявляется азотемией, гематурией, протеинурией, гипертензией и отечностью мягких тканей. Интерстициальная ткань и канальцы почек повреждаются в меньшей степени. У больных возникает боль в пояснице, повышается температура тела, в моче появляется кровь или гной.
Нефритический синдром является основным клиническим проявлением гломерулонефрита. В настоящее время его выделяют в отдельную нозологию. Нефрит представляет собой вторичное воспалительное поражение почек при аутоиммунных и генетических патологиях. По данным ВОЗ нефритический синдром может быть как самостоятельным недугом, так и проявлением иной соматической болезни.
Нефритический синдром – это совокупность клиническо-лабораторных признаков, которые характеризуют изменения, происходящие в почках у больных с первичными или вторичными нефропатиями. По мере прогрессирования патологии развиваются грубые нарушения почечных функций, приводящие к хронической почечной недостаточности. Это опасное состояние требует оказания квалифицированной медицинской помощи в условиях стационара. В противном случае могут развиться серьезные осложнения и даже летальный исход.
Этиология
Нефритический синдром является проявлением различных инфекционных и неинфекционных заболеваний. Его причинами становятся:
- Гломерулонефрит стрептококкового происхождения,
- Бактериальная или вирусная инфекция — пневмококки, менингококки, эховирусы, Коксаки, цитомегаловирус, герпес-вирусы,
- Аутоиммунные заболевания — периартериит, васкулит, синдром Гудпасчера, коллагенозы,
- Введение сывороток или вакцин,
- Радиационное облучение,
- Токсическое воздействие наркотиков и алкоголя,
- Опухоли,
- Диабетическое поражение сосудов почек,
- Микозы,
- Лекарственные нефропатии,
- Интоксикация этанолом, парами ртути, другими химическими веществами,
- Хронические заболевания мочевыводящих путей в анамнезе,
- Резкие перепады температуры воздуха,
- Чрезмерная физическая активность.
Патогенез
Внешние и внутренние антигены циркулируют в крови и проникают в почечные структуры. В ответ на вторжение чужеродных белков активизируется иммунитет, и начинается усиленная продукция антител, нейтрализующих и уничтожающих патогенных агентов. Развивается аутоиммунное воспаление. Сформировавшиеся иммунные комплексы оседают на эпителии клубочков почек, активизируются протеолитические ферменты, формируется ответ иммунной системы на чужеродные вещества.
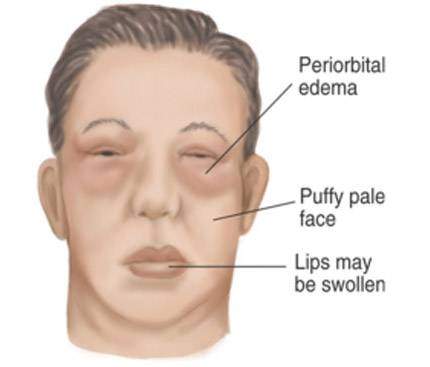
К поврежденным мембранам клубочкового аппарата направляются иммунокомпетентные клетки. Клубочковая мембрана отекает, повышается ее проницаемость для белков и клеток крови, снижается фильтрация воды и ионов натрия, в моче обнаруживают протеины, а в крови — снижение уровня альбуминов. В кровь выделяются медиаторы воспаления — цитокины, обеспечивающие взаимосвязь между иммунными клетками. Диспротеинемия способствует снижению давления в плазме, ее выходу в межклеточное пространство, возникновению отечности. У пациентов образуются отеки, максимально выраженные по утрам и преимущественно на лице.
При повреждении почечных клубочков нарушается фильтрация плазмы крови и выработка первичной мочи. В организме увеличивается объем циркулирующей крови. Ренин – гормон регуляции сосудистого тонуса, который в избыточном количестве выделяется в кровь из-за нарушения скорости кровотока. В результате задержки натрия повышается кровяное давление. Элиминация повреждающих агентов заканчивается полным очищением области воспаления. При благоприятном прогнозе начинается процесс выздоровления и заживления почечной паренхимы.
Симптоматика
В течении нефритического синдрома выделяют три стадии: острую, подострую, хроническую. Клиническая картина патологии складывается из признаков мочевого, отечного и гипертонического синдромов.
Острая стадия развивается у больных спустя 7–14 дней после инфицирования или воздействия иного причинного фактора.
Симптомами патологии являются:
 Гематурия — кровь в моче, испражнения больных напоминают мясные помои;
Гематурия — кровь в моче, испражнения больных напоминают мясные помои;- Отечность мягких тканей — по утрам отекают веки, к обеду все лицо и шея, а ближе к вечеру лодыжки и голени;
- Лунообразное и одутловатое лицо;
- Артериальная гипертензия постоянного характера с развитием брадикардии и прочих признаков сердечной недостаточности;
- Олигурия;
- Снижение иммунной защиты;
- Болевой синдром — головная боль, боль в абдоминальной и поясничной области;
- Постоянная жажда;
- Увеличение веса;
- Диспепсические признаки – тошнота, рвота, метеоризм, нарушение стула;
- Лихорадка, озноб, потливость;
- Общая слабость, недомогание, сонливость.
Если игнорировать вышеперечисленные проявления и не лечить синдром, его острая форма быстро перейдет в хроническую.
Хроническая стадия нефритического синдрома — вялотекущий процесс, при котором симптоматика выражена умеренно или слабо. Патология проявляется клинически спустя пару недель от начала воспалительных изменений в клубочках почек. Эту форму болезни вылечить сложно. Специалисты устраняют не только причины и симптомы синдрома, но и все имеющиеся осложнения. Подострая стадия встречается крайне редко. При этом симптоматика заболевания развивается стремительно, и за несколько месяцев формируется почечная недостаточность.
Диагностика нефритического синдрома у детей основывается на симптоматике недуга и лабораторных данных. У малышей основной причиной патологии становится стрептококковая инфекция, протекающая в форме пиодермии, тонзиллита или фарингита. Спровоцировать гломерулярные нарушения могут стрессовые и конфликтные ситуации, физическое перенапряжение или переохлаждение организма.
острый гломерулонефрит
Течение патологического процесса и эффективность лечения зависят от ряда факторов: возраста, причины болезни, присутствия прочих соматических недугов, длительной антибактериальной терапии. Дети намного легче переносят заболевание, чем взрослые. Это связано с хорошей восприимчивостью детского организма к кортикостероидной терапии. У детей синдромом развивается гораздо чаще, чем у взрослых, что обусловлено высокой проницаемостью сосудов и до конца не сформировавшимся иммунитетом. У ребенка изменяется цвет мочи, в ней появляется свежая кровь или целые сгустки. Больные дети много пьют, но практически не посещают туалет. Объем выделяемой мочи с каждым разом уменьшается. Она мутнеет и неприятно пахнет. Малыши плохо едят, худеют на глазах, жалуются на боли в животе.
Осложнения синдрома:
- Прогрессирование левожелудочковой острой недостаточности,
- Острая почечная недостаточность,
- Отек легких,
- Анурия,
- Гиперволемия и электролитные нарушения,
- Почечная эклампсия,
- Уремическая интоксикация,
- Судороги,
- Потеря сознания,
- Уремическая кома.
Диагностика
Клинические признаки, жалобы и данные внешнего осмотра позволяют заподозрить у пациентов нефритический синдром. Периферические отеки мягких тканей, болезненная пальпация почек, стойкая гипертензия — признаки гломерулонефрита.
Подтвердить или опровергнуть предполагаемый диагноз помогают результаты лабораторных и инструментальных методов исследования:
- В анализах мочи – белок, эритроциты, лейкоциты, цилиндры;
- В крови — лейкоцитоз, подъем СОЭ, тромбоцитопения, снижение активности комплимента;
- Биохимия крови — нарушение белкового, липидного и водно-электролитного обмена;
- Проба по Зимницкому — низкий удельный вес мочи;
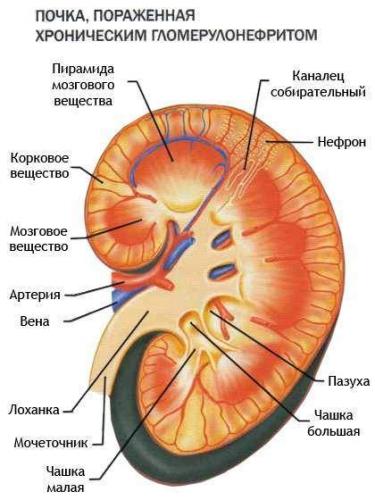
- УЗИ почек – патологические изменения в структуре органа, его незначительное увеличение, неоднородность структуры.
Среди дополнительных методов исследования наиболее информативными при нефритическом синдроме являются: иммунограмма, бакпосев мочи, КТ или МРТ органов забрюшинного пространства, рентгенография, ангиография, биопсия почки.
Специалисты дифференцируют нефритический и нефротический синдромы. Обе патологии имеют непосредственное отношение к почкам, но при этом отличаются этиологией и механизмами развития. Они являются проявлениями различных заболеваний почек: гломерулонефрита или пиелонефрита.
-
проявления нефритического синдрома
Нефритический синдром — воспаление нефронов, характеризующееся гематурией, протеинурией, отеками. В отличии от нефротического синдрома он сопровождается расположением воспалительного очага непосредственно в почечной ткани.
- Нефротический синдром — общий термин, обозначающий поражение почек. Это снижение функциональной активности почек, оказывающее негативное влияние на весь организм. При этом у больных возникает массивная протеинурия, липидурия, выраженные онкотические отеки. Артериальная гипертензия и гематурия отсутствуют. Быстрое и стремительное развитие синдрома заканчивается склерозированием клубочков, формированием почечной недостаточности и почечного криза.
Клинические рекомендации по диагностике и лечению патологии позволяют найти стратегию ведения пациента к выздоровлению. Нефритический синдром — длительно текущий недуг, без своевременного лечения приводящий к инвалидности и серьезным последствиям.
Терапевтические мероприятия
Лечение нефритического синдрома заключается в устранении основного заболевания, ставшего его первопричиной. Больных госпитализируют в отделение нефрологии. Специалисты рекомендуют пациентам ограничить употребление жидкости, контролировать диурез, соблюдать постельный режим.
Больным назначают диетотерапию, заключающуюся в полном исключении из рациона соли и ограничении белковых продуктов. Разрешены: вегетарианские супы, молочные и кисломолочные продукты, нежирные сорта рыбы и мяса, крупяные изделия, морсы, отвар шиповника, натуральные соки. Запрещены пряные, маринованные, острые, копченые блюда, крепкий кофе, чай, алкоголь. Питание должно быть сбалансированным и обогащенным витаминами.
Медикаментозная терапия:
- При инфекционной этиологии синдрома назначают противомикробные средства – «Цефалексин», «Амоксициллин», «Азитромицин».
- Иммуносупрессивная терапия проводится с помощью цитостатиков и глюкокортикоидов – «Преднизолона», «Метилпреднизолона».
- Диуретики снижают объем циркулирующей крови – «Диакарб», «Верошпирон».
- Антиагреганты и антикоагулянты – «Курантил», «Гепарин».
- Для лечения артериальной гипертензии применяют блокаторы кальциевых каналов и ингибиторы АПФ – «Эналаприл», «Бисопролол».
- Пре- и пробиотики позволяют восстановить микрофлору кишечника – «Бифиформ», «Лактофильтрум», «Энтерол».
- Иммуностимуляторы повышают сопротивляемость организма к инфекции – «Имунорикс», «Исмиген».
- Поливитамины – «Витрум», «Центрум».
- Фитопрепараты, поддерживающие функции почек – «Цистон», «Канефрон».
- НПВС по показаниям – «Ибупрофен», «Нурофен», «Диклофенак».
- Антигистаминные средства – «Супрастин», «Цетрин», «Диазолин».
- Восстановление гемодинамики и улучшение микроциркуляции – «Актовегин», «Кавинтон».
- Диализотерапия и плазмообмен показаны при стремительном развитии почечной недостаточности.
Фитотерапия, применяемая для облегчения симптомов патологии: настой сушеного шиповника, листьев березы, одуванчика, хвоща полевого, сок сельдерея, березовый сок, отвар рыльцев кукурузы, облепихи.
Если длительная симптоматическая терапия и строгий режим не позволяют восстановить функцию почек и устранить причину недуга, переходят к более радикальным мерам — трансплантации почки.
Профилактика и прогноз
Мероприятия, позволяющие избежать развития нефритического синдрома:
- Грамотная антибиотикотерапия стрептококковой инфекции с учетом чувствительности выделенного микроба к лекарственным препаратам,
- Санация хронических очагов инфекции,
- Контроль сахара в крови,
- Исключение переедания,
- Оптимизация труда и отдыха,
- Своевременное прохождение профосмотров,
- Периодическое УЗИ почек,
- Укрепление иммунитета,
- Ведение здорового образа жизни,
- Занятия спортом,
- Закаливание,
- Рациональное питание,
- Борьба с вредными привычками,
- Диспансерное наблюдение за переболевшими в течение года.
При отсутствии адекватной терапии синдрома, наличии в моче белка и крови, сохранении артериальной гипертензии у пациентов развивается почечная и сердечная недостаточность. Прогноз нефритического синдрома в данном случае считается неблагоприятным, но смерть больных случается редко. Корректное и адекватное лечение дает благоприятный прогноз. У 90% больных функции почек полностью восстанавливаются.
Видео: нефротический и нефритический синдром
Нефритический синдром – это не самостоятельное заболевание, а состояние, развивающееся на фоне патологических изменений в структуре клубочков почек и нарушения их фильтрационной функции.
Больные предполагают, что нефритический синдром имеет определённую связь с нефритом.
Это утверждение верно, но только отчасти, поскольку состояние развивается по нескольким причинам и всегда отягощает течение основного заболевания.
Общая информация
Нефритический синдром классифицируется как патологическое состояние, имеющее различные причины возникновения.
Поскольку причин возникновения у нефритического синдрома несколько, имеется и собственная симптоматика.
Состояние имеет 3 основные формы течения:
- острую;
- подострую;
- хроническую.
В зависимости от формы течения находятся основные признаки заболевания, они выражены слабо и возникают с различной периодичностью или наблюдаются на постоянной основе и выражены ярко.
Особенностью нефритического синдрома стоит считать наличие другого заболевания почек, на фоне, которого и развивается патология. При ее обнаружении удается определить значительное снижение фильтрационных функций.
Синдром проявляется не у пациентов всех возрастов, но при его обнаружении доктора отмечают, что лечение болезни затягивается.
Зачастую организму не удается полностью восстановиться и в таком случае исправить ситуацию может только трансплантация.
Причины возникновения
У состояния есть несколько основных причин возникновения, к таковым можно отнести:
- гломерулонефрит постстрептококковый;
- вирусная инфекция: гепатит В, мононуклеоз, эпидемический паротит (свинка), вирусы Коксаки;
- непостстрептококковый гломерулонефрит;
- бактериальные инфекции: сепсис, пневмококковая пневмония, эндокардит, брюшной тиф и т. д.;
- постинфекционный гломерулонефрит любой формы течения (при условии, что основное заболевание имеет короткий латентный период);
- системные заболевания (в виду имеются аутоиммунные заболевания) – васкулит, системная красная волчанка и т. д.;
- первичные патологии почек: мезангиокапиллярный гломерулонефрит, болезнь Бирже.
Существуют неспецифические причины возникновения состояния, к таковым можно отнести:
- плановые вакцинации;
- введение в организм стрептококка.
Патология развивается медленно, всегда возникает после перенесенного инфекционного заболевания, как осложнение. Симптоматика начинает беспокоить, спустя определённое время (3–6 недель).
Классификация и виды
Состояние классифицируется, по степени выраженности симптоматики, имеет:
- острую;
- хроническую форму.
Классификация позволяет определить степень поражения клубочков почек и степень нарушения фильтрационных функций.
Острая форма течения
Нефритический синдром в острой форме течения имеет ряд характерных признаков.
Состояние развивается на фоне или как следствие стрептококковой инфекции. Первые симптомы появляются через 3 недели.
Состояние быстро прогрессирует, симптомы выражены ярко, состояние больного резко ухудшается, но при проведении специфической терапии быстро стабилизируется.
Нефритический синдром острой формы редко переходит в хроническую, многое зависит от того, когда именно больной обратился к врачу за помощью.
При своевременном лечении состояние редко приводит к развитию осложнений. Но если вовремя не обратиться в медицинское учреждение, то велика вероятность развития почечной недостаточности.
Хронический вид
Если нефритический синдром протекает с периодическими рецидивами, то говорят о том, что состояние перешло в хроническую форму.
В таком случае признаки выражены слабо, зачастую больного на постоянной основе ничего не беспокоит. А ощущения возникают время от времени, после проходят.
При хронической форме течения фильтрационная функция почек снижается значительно. Это приводит к развитию почечной недостаточности.
Поражение клубочков прогрессирует, развивается патологические изменения в работе органов, в результате чего появляется хроническая почечная недостаточность. Исправить ситуацию можно, если провести трансплантацию.
У детей
Нефритический синдром у детей развивается также на фоне инфицирования бактериями.
Признаки патологии выражены ярко, но изменения возникают задолго до появления основных симптомов.
Это характерная особенность течения нефритического синдрома, как у детей, так и у взрослых. У малышей состояние проявляется в первые 16 суток после перенесенной ранее инфекции (чаще всего речь идет об ангине).
Несформировавшийся организм ребенка тяжело переносит длительное течение воспалительного процесса в организме.
Если вовремя не принять меры по лечению патологии, то велика вероятность развития хронической почечной недостаточности. Возрастает риск инвалидизации.
Но даже после успешно проведенной терапии малыш остается на диспансерном учете еще на протяжении 5 лет. Если нефритический синдром принял хроническую форму течения- то на всю оставшуюся жизнь.
Проявление клинической картины
Симптоматика нефритического синдрома имеет несколько характерных черт, напрямую зависит от стадии течения. Патология имеет и ряд нехарактерных признаков, к таковым можно отнести:
- рвоту, тошноту;
- нарушение оттока мочи и постоянную жажду;
- значительное снижение аппетита и развитие анорексии.
Если разделять симптомы по стадиям, то можно отследить этапы развития патологических изменений в клубочках почек.
Стадии развития
На начальном этапе развития патологии у человека появляется гематурия (урина меняет оттенок, в ней появляются эритроциты).
Беспокоит слабость, повышенная утомляемость, присутствуют признаки скарлатины.
Позднее гематурия прорастает в макрогематурию, при этом явлении моча имеет оттенок мясных помоев. На лице, шеи, веках, ногах появляются отеки. Отёчность беспокоит в вечернее время, нередко возникает утром.
Постепенно человек прибавляет в весе. Такая прибавка считается патологической. Еще повышается уровень артериального давления крови, развивается гипертензия.
На 3, завершающем этапе развития нефритического синдрома человека беспокоит уменьшение в объемах выделяемой мочи, при этом присутствует постоянная жажда. Возникает рвота, тошнота, сильная боль в голове, появляется повышенное потоотделение.
При присоединении осложнений, возникают симптомы острой или хронической почечной недостаточности. Изменяется цвет кожных покровов, больной отказывается от еды, его мучает сильная тошнота и рвота.
Моча отходит плохо или вовсе не отходит, жидкость скапливается в организме, что может привести к отеку легких или мозга.
К кому обратится и как диагностировать болезнь
Диагностические исследования сводят к проведению следующих процедур:
- УЗИ почек;
- анализ мочи на биохимию;
- анализ крови на наличие изменений в составе;
- пальпированные области живота.
Пальпация поможет определить наличие одного характерного признака — болезненности в области правой или левой части живота и боли в области поясничного отдела.
При необходимости назначают ряд дополнительных процедур, которые помогут поставить больному диагноз точно. Обратиться можно к нефрологу, урологу и терапевту.
Способы трапии
Лечение нефритического синдрома проводится в несколько этапов и помогает скорректировать состояние пациента. Она назначается параллельно с лечением основного заболевания.
Чаще всего прописывают:
- антибиотики;
- иммуномодуляторы;
- диуретики;
- медикаменты, снижающие уровень давления в крови.
Традиционная терапия сводится к применению медикаментов. Она не включает проведение дополнительных лечебных процедур.
Медикаментозные средства
Такое лечение считается основным, проводится на длительной основе и помогает избежать различных осложнений.
Что назначают:
- Антибиотики широкого спектра действия, к которым чувствителен возбудитель заболевания. Прописать могут Ампициллин, Пенициллин, Амоксициллин, Амоксиклав, Цефалоспорин, Эритромицин и другие препараты, которые помогут избавиться от очага инфекции в организме.
- Диуретики, их выписывают только в том случае, если отток мочи значительно нарушен. Мочегонные средства помогут избавиться от отеков, они выведут жидкость из организма, но их применение проводится под контролем врача. Чаще всего приписывают: Фуросемид, Гипотиазид, Тригрим.
- Иммуностимуляторы, назначают только в том случае, если организму требуется «поддержка». Эти препараты повышают активность иммунной системы, улучшают сопротивляемость организма, обычно прописывают: Эхинацею, Иммунал, Цитовир.
Стоит тщательно контролировать уровень давления, при необходимости дополнить терапию препаратами, снижающими показатель АД. Прописывают Аналаприл и другие средства способные помочь избежать осложнений.
Способы на разных стадиях
На начальном этапе течения нефритический синдром корректируют с помощью медикаментозной терапии. Комплексный подход направлен на купирование воспаления и остановку развития основного заболевания.
На начальной стадии назначаются антибиотики и витамины. Они помогут укрепить организм и справится с основными признаками инфекции.
Позже целесообразно назначение диуретиков и медикаментов, снижающих давление. Терапию могут усилить и средства, оказывающие иммуностимулирующее действие.
На поздней стадии лечения медикаментозная терапия эффективна, только в том случае, если нефритический синдром носит острую форму течения.
Если патология носит хронический характер, то проводят диализ и готовят пациента к трансплантации.
Лечение детей
Существенных различий терапия не имеет. Она проходит с применением тех же медикаментов. Могут быть назначены и дополнительные средства: противовоспалительные препараты, жаропонижающие таблетки (если есть лихорадка).
Если у ребенка появились проблемы с пищеварением прописывают препараты, нормализующие деятельность ЖКТ – это пробиотики: Халак форте, Бифидумбактерин, Аципол и т. д.
Поскольку у детей состояние быстро прогрессирует терапия проводиться в ускоренном темпе, что позволяет купировать воспаление и снизить вероятность развития осложнений.
Народная медицина
Нефритический синдром не подразумевает использование трав в качестве основной терапии. Если требуется лечение травами, то стоит проконсультироваться с врачом. Доктор может порекомендовать использовать:
- Отвар толокнянки, хорошо устраняет отечность (20–25 гр. сухого сырья заливают кипятком и настаивают 500 мл отвара в течение 30 минут, после процеживают и принимают порционно).
- Отвар брусничника, выступает в качестве сильного мочегонного средства(15 гр. сухого сырья заливают кипятком, ставят 300 мл отвара на водяную баню, через 15 минут снимают, процеживают и пьют перед приемом пищи).
- Отвар шиповника с клюквой. Клюкву в сушеном или ином виде измельчают, смешивают с шиповником, заливают 2 ст. ложки сырья кипятком. Кипятят на водяной бане 20 минут, потом процеживают и принимают порционно.
Можно пить сок клюквы, он богат витамином С, оказывает слабовыраженное мочегонное и противовоспалительное действие.
Диетические предписания
Нефритический синдром требует комплексного подхода к лечению. Придется на время проведения терапевтических процедур соблюдать диету № 7.
Она подразумевает отказ от соли, ограничение потребления жидкости (если есть отеки). Полный отказ от белковой пищи.
Осложнения и последствия
Нефритический синдром на фоне течения основного заболевания также можно считать осложнением. Но нарушение фильтрационных функций почек имеет свои последствия.
Состояние может изменить форму течения, стать хроническим. На фоне такого течения патологии велика вероятность развития ХПН (хроническая почечная недостаточность).
Профилактика и прогноз
Если удастся устранить инфекционный агент, приведший к развитию воспалительного процесса, то прогноз у состояния благоприятный.
Если же очаг инфекции устранить невозможно, то он станет причиной перехода болезни в хроническую форму течения.
К профилактическим методам можно отнести:
- соблюдение постельного режима;
- своевременное лечение стрептококковых инфекций;
- правильное питание и здоровый образ жизни;
- ограничение потребления соли;
- регулярная сдача анализа мочи (1 раз в 6 месяцев).
Стоит отметить, что после перенесенного заболевания изменения в анализе будут сохраняться на протяжении нескольких месяцев. Важно отслеживать положительную динамику и контролировать состояние.
Нефритический синдром считается тяжелым патологическим состоянием. Основным проявлением, которого является гематурия. Если патологический процесс не остановить, то он может стать причиной хронической почечной недостаточности.
Вы здесь
Главная»Здоровье»Болезни»Синдромы
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
N00 Острый нефритический синдромN03 Хронический нефритический синдром
Причины нефритического синдрома
Причинами возникновения нефритического синдрома могут быть различные формы нефрита (чаще всего – стрептококковая форма), аутоиммунные заболевания, и более часто встречающиеся в повседневной жизни аутоиммунные реакции (при ангине, вирусных заболеваниях, травмах внутренних органов) и т.д.
[10], [11]
Факторы риска
Факторы, вызывающие нефритический синдром можно подразделить на:
- Бактериальные: пневмококковая инфекция, сепсис, эндокардит, брюшной тиф;
- Постстрептококковый гломерулонефрит (клубочковый нефрит);
- Другие виды постинфекционного гломерулонефрита (диффузный мембранозный, диффузный мезангиальный пролиферативный, диффузный эндокапиллярный пролиферативный, диффузный мезангиокапиллярный, диффузный серповидный);
- Вирусные (гепатит в, ECHO-вирус и др.);
- Заболевания почек, такие как амилоидоз, микозы, лекарственные нефропатии, интерстициальный нефрит;
- Аутоиммунные заболевания (васкулиты, системная красная волчанка, легочно-почечный синдром, передающийся наследственно).
[12], [13], [14], [15], [16], [17]
Симптомы нефритического синдрома
Ниже перечислены характерные особенности, указывающие на нефритический синдром:
- Гематурия (примеси крови в моче);
- Макрогематурия;
- Образование отёков;
- У большинства страдающих от синдрома отмечается артериальная гипертония;
- Развивитие гипокомплементемии (снижение гемолитической активности комплемента и уровня C3);
- Олигоанурия (замедленное образование мочи) и чувство жажды.
Также существует большое количество симптомов, проанализировав совокупность которых, можно говорить о нефритическом синдроме:
- Утренняя головная боль;
- Темная пенистая моча (чаще утром);
- Поясничные боли (ночью);
- Повышенная температура;
- Рвота, тошнота;
- Некоторые респираторные заболевания, которые носят инфекционный характер.
Нефритический синдром у детей
Нефритический синдром в детском возрасте определяется педиатром на основании совокупности лабораторных и клинических признаков. У маленьких пациентов наблюдаются различные гломерулярные нарушения, отеки, артериальная гипертензия, развивающиеся на фоне перенесенных ранее заболеваний. Данный синдром может спровоцироваться большими физическими нагрузками, стрессом, переохлаждением организма.
Процесс протекания нефритического синдрома менее опасен для детского организма, чем для взрослого, так как детский организм хорошо воспринимает лечение кортикостероидами. Но выздоровление зависит также от многих факторов, таких, как возраст ребенка, причина возникновения болезни, применяемые методы лечения, а также присутствие различных осложнений.
Формы
Существует две формы нефритического синдрома: острая и хроническая.
Острый нефритический синдром наблюдается при:
- Постинфекционном гломерулонефрите;
- Острых вторичных гломерулитах (васкулиты мелких артерий, люпус-нефрит, АБМ-нефрит);
- Злокачественной артериальной гипертензии;
- Остром тубулоинтерстициальном нефрите и гломерулите (лекарственном и токсическом);
- Остром подагрическом кризе;
- Острой реакции отторжения трансплантанта.
Во всех приведенных случаях возможно развитие ОПН (острой почечной недостаточности)
Хронический нефритический синдром наблюдается при:
- Различных типах пролиферативных гломерулонефритов;
- Вторичных гломерулопатиях (Шенлейн-Геноха, диабет, люпус-нефрит, алкоголь, наркотики);
- Хроническом тубулоинтерстициальный нефрите;
- Хронических иммунопатиях (СПИД, гепатиты, ревматоидный артрит, болезнь ягудпасчера и др.);
- Хронической нефропатии трансплантата.
Во всех приведенных случаях возможно развитие хронической болезни почек.
[18], [19], [20], [21], [22]
Осложнения и последствия
Последствием протекания нефритического синдрома есть его модификация в форму хроническую. Хроническая же форма, в основном, протекает скрыто, диагностируется поздно и имеет нечеткие общие симптомы. Еще одним осложнением последствий синдрома есть развитие хронической недостаточности почек.
[23], [24], [25]
Диагностика нефритического синдрома
Методы диагностики нефритического синдрома:
- Клинический анализ крови.
- Биохимический анализ крови:
- Белковый, липидный и водно-электролитный обмен;
- Расчет скорости фильтрации клубочков почек по одной из формул;
- Поиск маркеров системных заболеваний (антитела к цитоплазме нейтрофилов, маркеры гепатита, криоглобулины и пр.)
- Суточная протеинурия.
- Иммунологический анализ крови.
- Инструментальная диагностика:
- Реакция радиального гемолиза;
- Компьютерная томография;
- Ультразвуковое исследование;
- Рентгенография;
- Ангиография;
- В отдельных случаях — биопсия почки.
Для получения наиболее точного отображения протекания данного синдрома также проводят ряд дополнительных исследований. Вот перечень некоторых из них:
- Мазок из зева;
- Консультация инфекциониста;
- Бактериальный посев мочи;
- Показатель фильтрации по Шварцу;
- Осмотр у больного глазного дна;
- Обзорный рентген грудной клетки;
- Измерение артериального давления;
- Консультация отоларинголога.
[26], [27], [28], [29], [30], [31], [32]
Что нужно обследовать?
Почки
Как обследовать?
УЗИ почек и мочеточниковРентген почекМагнитно-резонансная томография (МРТ) почекБиопсия почкиИсследование почек
Какие анализы необходимы?
Анализ мочиБелок в моче
Дифференциальная диагностика
В медицине существует также понятие нефротического синдрома. Отличие нефротического синдрома от нефритического состоит в том, что нефритический указывает на симптомы, напоминающие признаки острого нефрита – воспаление почки. А нефроз – это целый комплекс поражений почек, в этом его главное отличие. Также нефротический синдром часто передается по наследственности.
Нефритический синдром, в отличие от нефротического, возникает внезапно, и свидетельствует о том, что основная болезнь прогрессирует. Следовательно, между нефротическим и нефритическим синдромом существуют видимые отличия.
Основные признаки, указывающие на возникновение нефритического и нефротического синдромов, приведены в таблице:
|
Нефритический:
|
Нефротический:
|
К кому обратиться?
Нефролог
Лечение нефритического синдрома
Лечение нефритического синдрома предполагает лечение того заболевания, которое вызвало возникновение данного синдрома. Лечение нефритического синдрома острой и хронической формы существенно отличаются. Так, при лечении острого нефритического синдрома в первую очередь необходимо:
- Госпитализация в специализированный стационар;
- Устранение этиологического фактора – антибиотики, восстановление гемодинамики, снижение артериального давления, отмена токсических препаратов;
- При развитии острой почечной недостаточности необходима диализотерапия;
- При очень бурном течении – требуются пульсы кортикостероидов, плазмообмен;
- Для промывания канальцев применяют диуретики;
- Использование антикоагулянтов и тромболитиков при тромбозах;
- Предписание соблюдать постельный режим, ограничение количества жидкости, исключение соли, ограничение поступления в организм различных белков, увеличение количества витаминов.
При лечении хронического нефритического синдрома необходимо:
- Первоочередная задача – лечение главного заболевания;
- Применение антибиотиков, плазмафереза – при необходимости;
- Снижение повышенного давления;
- Борьба с гиперхолестеринемией;
- Нестероидные противовоспалительные препараты по показаниям (с осторожностью);
- Улучшение микроциркуляции;
- Ограничение доступа белка в организм;
- Изменение образа жизни больного – жирная пища, алкоголь, курение и др.
Лечение основного заболевания, а именно гломерулонефрита, которое сопровождается нефритическим синдромом, сочетает медикаментозное и немедикаментозное лечения.
Детям при лечении острого нефритического синдрома в первую очередь нужна неотложная госпитализация. Далее следует перечень действий, аналогичных действиям в случае взрослого больного: выведение ребенка из острого состояния, устранение азотемии, отеков, судорог, уменьшение протеинурии, гематурии и т.д.
При лечении хронической формы нефритического синдрома проводится плановая госпитализация. Целью данного этапа является принятие ряда процедур, направленных на окончательное выздоровление ребенка, исключение возникновения рецидива.
В обоих случаях (хроническая и острая формы нефритического синдрома) после выписки пациента взрослые должны обеспечить ребенку соблюдение режима, диеты, а также периодическое диспансерное наблюдение.
Немедикаментозное лечение:
- Ограничение поступления в организм больного поваренной соли;
- Ограничение количества жидкости;
- Исключение из рациона питания острых блюд, приправ, специй, спиртных напитков, крепкого чая, кофе, консервов.
Медикаментозное лечение:
Лечение проводят при обязательном условии нахождения очага инфекции в организме.
- При определенном постстрептококковом остром гломерунонефрите– назначают цефалексин. Дозировка: 50 мг на килограмм массы тела, по 2 раза в сутки, длительность приема – 10 дней. Противопоказаниями приема данного препарата является детский возраст до трех лет и повышенная чувствительность к бета-лактамным антибиотикам.
- При перенесенных пневмонии, синуситах назначают: амоксицилин с клавулановой кислотой по 500-700 мг, 2 раза в сутки, длительность приема – 7 дней. Противопоказан препарат пациентам с бронхиальной астмой, с печеночной недостаточностью, инфекционным мононуклеозом, в период лактации.
- При аллергии на антибиотики, относящиеся к бета-лактамным, назначают макролидные препараты: азитромицин по 250-500 мг, 1 раз в сутки, длительность приема – 4 дня (противопоказан детям до 12 лет, при печеночной недостаточности, в период лактации); спирамицин – по 150 мг, так же 2 раза в сутки, длительность приема – 7 дней (противопоказан детям и подросткам до 18 лет, в период лактации, при повышенной чувствительности к препарату).
- При сильных отеках возможно также назначение антиагрегантов и антикоагулянтов, таких как гепарин (способы применения препарата и дозы индивидуальны в разных случаях), курантил (дозировка от 75 до 225 мг, тоже индивидуально).
Следует отметить, что приведенные выше препараты для лечения нефритического синдрома – это один из множества вариантов терапии. В каждом выявленном случае врач назначает лечение индивидуально, оно зависит от сложности истории болезни и результатов комплексного обследования.
Оперативное лечение: нет необходимости.
Лечение с помощью народных средств:
Для лечения нефритического синдрома в народе используют различные травы и сборы трав, например:
- Настой сушеного шиповника: плоды сушеного шиповника залить кипятком – 2 чайные ложки на 300 миллилитров – настоять в закрытой посуде и принимать по 50 мл каждые 2 часа;
- Настой листьев березы (первые свежие листья залить горячей кипяченой водой из расчета 100 грамм на 2 стакана воды, настоять на протяжении 4,5-5 часов) пить по ½ стакана несколько раз в день;
- Настой травяного сбора (цветки календулы, зверобоя и бессмертника – по 40грамм, цикорий (цветок) и кора крушины – по 30 грамм, спорыш, ромашка – по 20грамм, 1 ст. Л. Полученной смеси залить 250 миллилитрами кипятка, настоять 35-45 минут) выпивать по ½ стакана 2 раза в день.
- Настой травяного сбора (полевого хвоща, медвежьих ушек, сухого листа березы: по 1 ст. Л. Всех ингредиентов 600 мл кипятка, настоять 30 минут) пить по 100 мл 3 р. В день.
Необходимо знать, что отвары трав, приготовленные для детей, должны быть менее концентрированными. Количество сухих ингредиентов определяется в зависимости от возраста: дети до 1 года – из расчета ½ чайной ложки сухой смеси в сутки, дети от 1 до 3-х лет – 1 чайная ложка, дети от 3 до 6 лет – 1 десертная ложка, дети от 10 лет – 2 столовые ложки. Кроме того, необходимо учитывать возможную непереносимость растительных компонентов для каждого больного с нефритическим синдромом индивидуально.
Употребление витаминов:
Одной из важных составляющих быстрого выздоровления больного есть поддержка его организма натуральными микроэлементами и витаминами. Для этого пищу человека, проходящего курс терапии при нефритическом синдроме, необходимо наполнить «полезными» продуктами. Это продукты питания, содержащие витамин А (морковь, капуста, листья салата), витамины группы в (орехи, яблоки, овес, гречиха, свекла), витамин С (облепиха, черная смородина, шиповник), витамин Е (сладкий болгарский перец, оливки, масла зародышей пшеницы), витамин Д (икра, петрушка, растительные масла) и др.
Профилактика
Профилактикой нефритического синдрома является профилактика заболеваний, которые могут привести к возникновению данного синдрома. Это вирусные инфекции, бактериальные инфекции, нарушения электролитного баланса, сердечно-сосудистая недостаточность, и др. Также в случае возникновения выше перечисленных болезней необходимо обращаться за медицинской помощью, не пускать болезнь «на самотек» и четко соблюдать рекомендации врача по режиму труда и отдыха.
[33], [34], [35], [36], [37], [38], [39]
Прогноз
При сохранении протеинурии, гиперхолестеринемии и повышенного артериального давления у пациентов с нефритическим синдромом могут развиваться:
- Нефросклероз (заболевание, при котором погибают функциональные клетки почки, в результате почка уменьшается и не выполняет свои основные функции);
- Поражение сердечно-сосудистой системы.
Летальный исход у больных случается очень редко. А своевременно принятые меры по лечению нефритического синдрома часто дают благоприятный прогноз.
[40], [41], [42], [43], [44]
Важно знать!
Нефротический синдром — симптомокомплекс, включающий выраженную протеинурию (более 3 г/л), гипопротеинемию, гипоальбуминемию и диспротеинемию, выраженные и распространенные отеки (периферические, полостные, анасарка), гиперлипидемию и липидурию.
Читать далее…! Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter. Понравилась ли Вам эта статья?
Нефритический синдром – это опасный воспалительный процесс, в который вовлекаются клубочки почек. Для данной патологии характерно повышение уровня азота в крови. Стоит отметить, что многие путают нефритический и нефротический синдром. Это два совершенно разных заболевания почек, отличающихся друг от друга патогенезом и клиническими проявлениями. В первом случае речь идет о воспалении органа, а во втором — о поражении почечных тканей. Вместе с тем между двумя этими понятиями отсутствует принципиальная разница. Нефритический синдром и нефротический синдром – это родственные заболевания, проявляющиеся разными симптоматическими комплексами на фоне поражений выделительной системы.

Разновидности заболевания
Нефритический синдром разделяют по характеру течения на три вида:
- подострый — патология развивается на протяжении длительного времени, в некоторых случаях возникают кратковременные симптомы;
- острый — эта форма заявляет о себе внезапно сильными болями в пояснице;
- хронический — при этой форме рецидивы сменяются ремиссиями в результате воздействия провоцирующих факторов.
Что вызывает нефрит почек
В большинстве случаев причиной развития недуга является стрептококковая инфекция. Острый нефритический синдром не проявляется моментально, но при активном воздействии возбудителя на почки симптоматика развивается молниеносно. Стоит отметить еще один немаловажный нюанс: это патологическое состояние никогда не возникает у человека со здоровыми почками. Для возникновения нефрита необходимо благоприятное условие – любая почечная дисфункция.
Заражение стрептококком – далеко не единственный фактор, способный спровоцировать развитие болезни. Помимо проникновения бактерии, толчком к проявлению болезни могут стать аутоиммунные заболевания, например, васкулит, волчанка. В этом случае нефрит появляется на фоне накопления комплемента клубочков в базальной мембране. Перечень с другими потенциально возможными причинами болезни выглядит следующим образом:
- постстрептококковый гломерулонефрит (нефритический синдром развивается на фоне бактериального поражения глубоких тканей органа);
- менингококк;
- пневмококк;
- брюшной тиф;
- эндокардит;
- сепсис;
- вирусные инфекции (ветряная оспа, гепатит, паротит, краснуха, корь, инфекционный мононуклеоз, сифилис и т. д.);
- аутоиммунные нарушения.
Возможно одновременное воздействие нескольких из указанных факторов. При этом любая из форм нефритического синдрома может привести к осложнениям и повлечь за собой неблагоприятные последствия.
По каким признакам распознать
Диагностика нефритического синдрома, как правило, не представляет сложности для специалистов. Для заболевания характерен ряд специфических симптомов, которые с низкой долей вероятности можно спутать с другими почечными патологиями. Между тем особое внимание уделяют дифференциальной диагностике нефритического синдрома от нефротического.
Первые симптомы нефрита пациент может ощутить спустя некоторое время после попадания инфекции в организм. Длительность инкубационного периода зависит от типа возбудителя. Например, стрептококк проявляет себя через 10-15 дней после заражения.
Все признаки нефрита разделяют на классические и общие. К первой группе относят проявления, которые встречаются у каждого пациента с нефритическим синдромом:
- Присутствие значительного количества крови в моче (гематурия). При тяжелой форме болезни возможна макрогематурия (моча окрашена в темно-бордовый цвет, приобретает более густую консистенцию), однако этот симптом встречается только у трети пациентов.
- Гипокомлементимия – очаговый и сегментарный некроз с пролиферацией клеток эпителия почечных клубочков.
- Отечность лица и нижних конечностей. Лицо и шея начинают отекать в первой половине дня, а ноги — во второй; после пробуждения у больных наблюдается сердечная отечность нижней части живота и голеностопных суставов.
- Развитие артериальной гипертензии.
- Острая недостаточность работы левого желудочка и предсердия, выражающаяся учащением пульса и отеком легких.
- Снижение количества выделяемой мочи.
Неспецифические симптомы
Они свойственны для множества заболеваний. Чаще всего именно эти симптомы возникают первыми. К ним относят:
- длительное отсутствие аппетита и, как следствие, потерю веса;
- постоянные головные боли;
- задержку жидкости в организме и отечность тела;
- стойкое повышение температуры тела, 37-38 °;
- резкую боль при пальпации и легком надавливании на область поясницы и живот;
- слабость, недомогание;
- тошноту, рвоту.
Самым тяжелым последствием нефритического синдрома у детей является его плавный переход в хроническую форму. Постоянный характер течения болезни может быть очень опасным. Хронический нефритический синдром латентен, а потому распознать рецидивы и начать своевременное лечение удается лишь в единичных случаях.
Есть ли разница между нефритом и нефрозом
Как уже было отмечено, нефритический и нефротический синдромы являются различными комплексами клинических признаков, проявляющихся в процессе развития почечной патологии. Эти два состояния обладают сходными чертами и возникают на фоне имеющихся нарушений или инфекционного поражения. Поскольку оба патологических процесса имеют общую локализацию, симптомы практически одинаковы для нефритического и нефротического синдрома. Отличия будут заключаться в результатах анализов и других признаках поражения выделительной системы. Что касается общих симптомов, то течение нефротического синдрома сопровождается отечностью, общей слабостью, болью в спине и бледностью покровов.

Главные отличия
Нефротический и нефритический синдромы по сути являются последствиями других почечных заболеваний. Оба патологических состояния обладают рядом общих черт, однако благодаря различности в течении специалистам удается дифференцировать их друг от друга, поставить верный диагноз и назначить корректное лечение.
Разница в результатах лабораторных исследований – основное отличие между нефритическим и нефротическим синдромом. Визуально ознакомиться с особенностями каждой из патологий можно в таблице, приведенной ниже.
|
Дифференциальные критерии |
Нефритический синдром |
Нефротический синдром |
|
Что провоцирует |
Нефрит |
Нефроз |
|
Характер течения |
Возникает неожиданно, развивается молниеносно |
Преимущественно вялое, затяжное течение |
|
Лабораторные анализы крови |
Высокий уровень содержания эозинофилов, сниженный показатель гемоглобина |
Повышенное присутствие в крови тромбоцитов и лейкоцитов |
|
Лабораторные анализы мочи |
Подтверждается гематурия (примеси крови в моче) |
Присутствие белка в моче превышает норму более чем в 10 раз, высокий уровень содержания липидов |
|
Данные ультразвукового исследования |
Увеличение почек, неоднородная структура паренхимы |
Выявляются склеротические очаги |
Диагностика
Для подтверждения диагноза больному назначают анализы мочи и крови, по результатам которых определяют показатели олигурии, протеинурии, количество эритроцитов и лейкоцитов, изменение титра АТ, снижение гемолитической активности некоторых комплементов.
В обязательном порядке пациента направляют на ультразвуковой скрининг и рентгенографическое исследование – инструментальная диагностика позволит получить точные данные о размерах почек и скорости процессов фильтрации в клубочках.

Основные принципы и подходы к лечению
Клинические рекомендации при нефритическом синдроме сводятся к одному – борьбе с первопричиной. Лечащий врач составляет для пациента строгую диету, подразумевающую запрет соли и ограниченное употребление белковых продуктов. Сокращению подлежит и суточный объем жидкости. В обязательном порядке из рациона исключаются специи, кислотные напитки, черный чай, кофе, жареные и консервированные блюда.
Очень важно при лечении нефритического синдрома обеспечивать достаточное поступление в организм витаминов и ценных микроэлементов. От полуфабрикатов и фастфуда следует отказаться. При нефритическом синдроме в рацион нужно включать морковь и листья салата, содержащие витамин А, орехи, свеклу и яблоки, в которых присутствует витамин В. Укрепить иммунитет поможет аскорбиновая кислота, которой богаты цитрусовые, капуста, болгарский перец и шиповник. Витамин Е содержится в фасоли и растительных маслах.

В отличие от нефритического синдрома, нефротический проявляется более выраженной задержкой жидкости и солей в организме. Однако препараты для восстановления водно-солевого обмена и мочегонные средства специалисты назначают в обоих случаях. Если нефрит или нефроз переходит в острую стадию, осложняясь развитием почечной недостаточности, больному показан диализ и соответствующие реанимационные мероприятия. Лечение проводится под постоянным присмотром медперсонала.
Медикаментозная терапия
Для симптоматической терапии нефритического синдрома больному назначают препараты следующих групп:
- Диуретики.
- Кальцийсодержащие средства.
- Противоаллергические.
- Витаминно-минеральный комплекс (аскорбиновая кислота, рутин).
- Антибиотики (при наличии инфекционного очага в организме).
- Гипотензивные и сердечные препараты.
При нефритическом синдроме используют такие диуретики, как:
- Тиазиды. «Гипотиазид» (аналог «Дихлотиазид») назначают в дозировке от 1 до 4 таблеток в день.
- Фуросемид и этакриновая кислота. Препарат «Лазикс» для лечения симптоматики нефритического синдрома принимают внутрь или инъекционно в дозе не более 200 мг в сутки. Перорально средство принимают натощак, вся доза вводится одномоментно и при внутривенной инфузии. «Урегит» (главный действующий компонент – этакриновая кислота). Принцип действия схож с предыдущим препаратом, в основе которого лежит активной вещество фуросемид. «Урегит» назначают после приема пищи, начиная с 50 мг в сутки (1 таблетка). Постепенно дозировку повышают до максимальной – 200 мг.
- Калийсберегающие диуретики. К данной группе относят препараты «Альдактон» и «Верошпирон» – эффективные антагонисты альдостерона. Такие лекарственные средства назначают и для терапии нефритического синдрома, не сопровождающегося гиперкалиемией.
При артериальной гипертензии назначают для лечения «Анаприлин». Однако этот препарат не подходит при брадикардии. Обычно назначают средство по 60-160 мг/сутки. Для больных с сердечной недостаточностью при нефритическом синдроме обязательны гликозиды. Перед тем как назначить больному прием препаратов этой группы, обязательно определяется уровень калия в плазме крови, так как с низкими показателями (менее 3,5 ммоль/л) подобные средства противопоказаны. В периоды ремиссии болезни пользу принесет пребывание в курортной зоне с сухим климатом.
Возможные осложнения
При невыясненном патогенезе нефритического синдрома преодолеть заболевание нелегко. Из-за длительного течения болезни клетки почки начинают гибнуть. Орган уменьшается в размерах и постепенно теряет свою функциональность. Если работоспособность почек не подлежит восстановлению, пациента переводят на гемодиализ. Решение об искусственном поддержании работы выделительной системы означает только одно – больному требуется срочная трансплантация органа. Пересадка почки – это дорогостоящее хирургическое вмешательство, которое нуждается также в прохождении длительного реабилитационного периода.
Параллельно с патологическим процессом в почках нарушается работа сердечно-сосудистой системы, как следствие некачественного очищения крови. Артерии становятся тоньше, в клетках миокарда наблюдаются медленные некротические изменения. При этом летальный исход при нефритическом синдроме – явление крайне редкое. Чаще всего смерть наступает у пациентов преклонного возраста, страдающих сердечной недостаточностью.
Прогноз
Благодаря своевременно проведенной дифференциальной диагностике нефротического синдрома больные получают больше шансов на скорейшее выздоровление без осложнений. В целом прогноз для пациентов благоприятный. Важно обратиться за помощью к специалистам при первых симптомах болезни – грамотная терапия поможет привести в норму функции почек уже через пару месяцев. Течение болезни во многом зависит от стадии недуга, возраста пациента и наличия у него хронических заболеваний, которые могут усугублять клиническую картину.
В большинстве случаев устранение воспалительного процесса автоматически влечет за собой стабилизацию артериального давления, однако так происходит только в том случае, если причиной гипертензии были именно проблемы с почками, а не какое-нибудь другое заболевание, сопровождающееся таким же симптомом.
При течении нефритического синдрома, сопряженного с серьезными осложнениями (уремической комой, острой сердечной недостаточностью, нарушением мозгового кровообращения и др.) прогноз неутешителен. Среди самых распространенных последствий стоит отметить тяжелую форму анемии и повторяющиеся гипертонические кризы.
Народное лечение
Болезни почек с давних времен лечат травами. Несмотря на современные технологии и достижения медицинской отрасли, от заболеваний выделительной системы много людей страдает и сегодня. При этом не всегда традиционное лечение оказывается достаточно эффективным и безопасным – многие препараты обладают широким спектром противопоказаний и побочных эффектов.
Правильно подобранные средства, которые готовят в домашних условиях по рецептам народных целителей, реально помогают облегчить состояние больного. Для народного лечения используются различные отвары и настои трав. Специалисты нередко прописывают пациентам альтернативные методики одновременно с медикаментами при нефритическом синдроме. По рекомендациям врачей, наиболее эффективными можно назвать средства, приготовленные по следующим рецептам:
- Шиповниковый настой. Напиток готовят так: две столовые ложки сушеных плодов заливают 500 мл кипятка. Затем средство оставляют на 1 час для настаивания. Процеженный и остуженный напиток принимают в течение дня через каждые два часа по несколько глотков.
- Настой из березовых листьев. Сырье заливают горячей водой в соотношении 1:2. Для настаивания листьев понадобится несколько часов, поэтому лучше всего готовить настой с вечера и оставлять до утра, накрыв крышкой. Средство принимают по полстакана трижды в день после еды.
- Настой из цветков календулы, спорыша, коры, кувшинки, зверобоя, ромашки, цветков цикория, бессмертника. Все компоненты используются в равном количестве (по 1 ст. л.), перемешиваются и заливаются 1 л горячей кипяченой воды. Настой пьют перед завтраком и ужином по 100 мл.
- Настой из хвоща полевого и медвежьих ушек. К травам иногда добавляют сухие березовые листья. Готовят средство так же, как и предыдущее. Для настаивания напитку нужно не менее получаса. Пить лекарство придется ежедневно по полстакана натощак.
Профилактика
Нередко лечащий врач при легкой степени нефритического синдрома рекомендует использовать народные средства для профилактики. Однако в этом случае отвары и настои готовят в меньшей концентрации действующих ингредиентов. Употребление лечебных травяных напитков подразумевает соблюдение дозировки, соответствующей возрасту, весу и другим индивидуальным особенностям больного. Кроме того, нельзя сбрасывать со счетов вероятность развития аллергической реакции и непереносимость отдельных веществ.

В целом профилактика нефритического синдрома заключается в предупреждении первопричинных патологий. При поражении вирусными и бактериальными инфекциями возможны нарушения работы сердца, которые негативно сказываются и на функциональности почек.
Все предписания и рекомендации врачей важно выполнять неукоснительно. Прерывать лечение болезни почек нельзя. Даже тем пациентам, которые достигли полного выздоровления, приходится еще долго принимать препараты и соблюдать особый режим.
Помните, что почки – это своеобразный фильтр, который помогает нашему организму избавляться от токсинов и вредных веществ. Относитесь к своему здоровью бережно и не занимайтесь самолечением!
Используемые источники:
- https://sindrom.info/nefriticheskij/
- https://urohelp.guru/pochki/glomerulonefrit/nefriticheskiy-sindrom.html
- https://ilive.com.ua/health/nefriticheskiy-sindrom_99681i88403.html
- https://fb.ru/article/42521/nefriticheskiy-sindrom







