В медицине понятие синдром обозначает совокупность нескольких выраженных симптомов, проявление которых в комплексе свидетельствует о развитии у человека определенного болезненного состояния. Нефротический и нефритический синдром не являются редким диагнозом. Многие пациенты склонны думать, что речь идёт об одном патологическом состоянии, не замечая незначительную разницу в названиях, путают их. Такая ситуация неслучайна, ведь каждому присущи сходные проявления, причинами развития становятся некоторые заболевания почек или последствия инфекционных поражений.
Главное отличие нефротического и нефритического синдромов – предпосылка, вызвавшая прогрессирование патологического состояния. Первый из названных развивается на фоне нефроза, характерного для общей патологии почки. Второй возникает при поражении почечных клубочков, такое состояние носит название нефрит. После подтверждения диагноза требуется госпитализация пациента в медучреждение, где проводится комплексная терапия. Если лечение не будет проведено вовремя и в полном объеме, у больного могут развиться опасные осложнения: почечная недостаточность, нарушения в работе внутренних органов – сердца, сосудистой системы, пищеварения, – значительно снизится иммунная защита.
Содержание
Краткая характеристика нефротического и нефритического синдромов
Чтобы понять, в чем различие между двумя синдромами, требуется описать причины, по которым они возникают и развиваются, а также особенности их проявлений.
Нефритический синдром является результатом воспалительного поражения почек. Главными признаками, сопровождающими процесс его развития, становятся отечность нижних и верхних конечностей, повышенное артериальное давление и признаки сердечной недостаточности. Изменяется состав мочи: присутствует кровь, клинический анализ подтверждает наличие белка. Пациент жалуется на слабость, повышенную утомляемость, ощущает головные боли. Его могут сопровождать тошнота и рвота, количество выделяемой из организма мочи значительно сокращается. При проведении пальпации областей поясницы и живота возникает болезненность.

Воспалительный процесс в почке – нефрит – может начаться при следующих факторах:
- поражение органа инфекцией различной природы – бактериальной, вирусной;
- развитие гломерулонефрита из-за стрептококков;
- поражение органов при развитии болезни Берже;
- наличие заболеваний аутоиммунного типа (системные красная волчанка и васкулиты, болезнь Шенлейна–Геноха);
- реакция организма на облучение;
- осложнение после проведения вакцинации.
Нефротический синдром во многих случаях возникает как ответ организма при развитии заболеваний:
- гломерулонефрит или гломерулосклероз острого или хронического течения;
- болезни системного или аутоиммунного характера;
- нарушение белкового обмена (амилоидоз);
- развитие злокачественных новообразований желудка, толстой кишки, молочной железы, легкого;
- поражение органов при развитии инфекционных патологий (гепатиты вирусные, эндокардиты, ВИЧ).
Клинические проявления нефротического синдрома могут отличаться симптомами:
- развитие почечной недостаточности острого характера (перфузия и гиповолемия);
- снижение иммунной защиты;
- появление болевых ощущений в области живота абдоминального характера;
- развитие отечности тканей, наблюдается различная их степень (от незначительных до выраженных изменений – асцита, – в некоторых случаях развивается крайняя степень отечного синдрома, именуемая анасарка);
- уменьшение количества мочи;
- резкое снижение значений артериального давления;
- признаки общего недомогания, явная слабость.
Проявления, сопровождающие нефритический и нефротический синдром имеют отличия, но по некоторым симптомам схожи. Для постановки точного диагноза требуется соотнести внешние признаки и выявить дополнительные с помощью проведения инструментальной и лабораторной диагностики.
Основные отличия
Сравнительный анализ признаков двух почечных синдромов важен для постановки диагноза. Для опытного врача такая процедура незатруднительна. В клинической практике возникают случаи, когда у пациента объединяются патологические состояния и протекают одновременно, совместно. При подозрении на подобные процессы назначаются дополнительные диагностические мероприятия, оцениваются их результаты для выбора оптимального способа лечения.
Выявить разницу между нефритическим и нефротическим синдромами, помогает таблица.
| Признаки нефротического синдрома | Признаки нефритического синдрома | |
|---|---|---|
| Особенности анамнеза | Заболевания, связанные с гиперпластическими изменениями, наличие хронических болезней. | Предшествует поражение инфекционной природы. |
| Скорость развития характерных симптомов | Ухудшение состояния развивается быстро, признаки синдрома сопровождают течение основного недуга. | В большинстве случаев процесс прогрессирует медленно, развивается по прошествии 7–16 суток после начала патологии, ставшей первопричиной. |
| Общий анализ мочи | ||
| Общий анализ крови | ||
| Анализ крови на биохимию | · возможна гипопротеинемия. | |
| Ультразвуковое исследование почек | имеются признаки, указывающие на снижение скорости клубочковой фильтрации. |
Особенности диагностики
Выбор метода дифференциальной диагностики определяют симптомы, сопровождающие развитие нефротического или нефритического синдрома. Физиология признаков, проявляющихся у взрослого или ребёнка, часто бывает схожей с другими аномальными процессами, развивающимися в почках. Отличить их помогают осмотр и опрос пациента, выявление и оценка особенностей анамнеза, дополнительные лабораторные исследования, инструментальная диагностика.
Первичный осмотр у врача предполагает оценку видимых проявлений каждого из синдромов. Требуется рассмотреть показатели:
- состояние кожных покровов (изменение цвета, сухость);
- наличие отеков, особенности их локализации и размеры;
- значение артериального давления;
- выявление болевых ощущений в области живота при пальпировании.
Врач должен провести опрос пациента, особо обратить внимание на наличие признаков: слабости, головных болей, тошноты, рвоты, снижение количества выделяемой мочи, присутствие в ней кровяных примесей.
Пациент получит направления для сдачи анализов в клинической лаборатории медицинского учреждения:
- общий анализ мочи;
- исследование на уровень белка в урине;
- общий анализ крови;
- исследование крови на биохимию.
Для подтверждения диагноза необходимы данные, которые можно получить при помощи инструментальной диагностики. Основные методы выявления информации следующие:
- ультразвуковое исследование почек, других органов;
- томография почек (магнитно-резонансная);
- рентген почек (урография);
- проведение биопсии ткани органа (применяется в исключительных ситуациях);
- снятие и расшифровка электрокардиограммы.
Выбор метода зависит от состояния здоровья больного. В некоторых случаях достаточно оценить видимые признаки синдромов и результаты лабораторных исследований. В других требуется проведение комплексной диагностики для назначения качественного лечения.
<index>
Несмотря на то, что оба синдрома присутствуют в международной номенклатуре, полноценными болезнями они не являются, так как не соответствуют критериям и лишены специфики. Это значительно усложняет постановку диагноза.
Для того, чтобы понять особенности подхода к данным патологиям, обратимся к терминологии. Синдром – это состояние вызванное комплексом симптомов, влияющее негативно на здоровье человека. Болезнь же понятие более широкое. Оно включает в себя уникальную этиологию и патогенетическую цепь, в которой все взаимосвязано, – факторы, позволяющие установить дифференциальный диагноз.
Статья поможет разобраться, в чем отличие нефротического синдрома от нефритического, каковы их особенности, методы лечения и каким будет прогноз. Разберем также некоторые нюансы и детские случаи болезни.
Нефротический и нефритический синдромы: отличительная характеристика
Схожесть названий синдромов является частой причиной путаницы у пациентов, получивших соответствующую запись в больничной карте, но, кроме наименования, общего между ними мало. Отличия же присутствуют во всем: начиная от патогенеза, заканчивая прогнозами. Разобраться в медицинской терминологии неподготовленному человеку крайне сложно.

Нефротический синдром
Для того, чтобы понять особенности подхода к данным патологиям, обратимся к терминологии. Синдром – это состояние вызванное комплексом симптомов, влияющее негативно на здоровье человека. Болезнь же понятие более широкое. Оно включает в себя уникальную этиологию и патогенетическую цепь, в которой все взаимосвязано, – факторы, позволяющие установить дифференциальный диагноз.
Этиология
Нефротический синдром берет свое название от слова «нефроз», что означает поражение канальцев, патологическое всасывание, нарушение обмена веществ.
Важно знать! Заболевание предполагает метаболические изменения и воспаления аутоиммунного характера, но иногда вызывается инфекцией, в основном медленно протекающей – туберкулез, ревматизм, сифилис.
Для установления диагноза требуется подробный анамнез пациента, так как нефротический синдром возникает в качестве вторичного осложнения, имеющего нечеткие клинические признаки. Наиболее частыми случаями появления патологии являются:
- Системные заболевания
Включают в себя в основном нарушения метаболизма, такие как амилоидоз, сахарный диабет, и аутоиммунные заболевания – ревматизм, красная волчанка.
- Поражение почек ксенобиотиками
Может быть вызвано отравлением тяжелыми металлами – золотом, литием, ртутью и лекарственными средствами – антибиотиками, вакцинами, противотуберкулезными препаратами.
- Инфекционные заболевания
Длительные инфекции вызывают аутоиммунные реакции вследствие долгого нахождения чужеродного антигена в крови (сифилис, гепатиты, паразиты, туберкулез).
В зависимости от течения нефротический синдром делят на 4 типа: острый, эпизодический, прогрессирующий, персистирующий. В первом случае подразумевается впервые появившееся заболевание. Второй вариант характеризуется частыми изменениями состояния пациента от ремиссии до обострения с яркой симптоматикой. Прогрессирующий тип означает быстрое развитие почечной недостаточности. При персистирующем нефротическом синдроме организм не реагирует на лечение.
Заболевание характеризуется ярко выраженной клиникой:
- протеинурия;
- заметная отечность суставов, кожных покровов;
- анасарка или гипергидратация тканей
- долго восстанавливающиеся ямки после надавливания;
- сухость во рту, жажда;
- потеря аппетита, анорексия;
- метеоризм, вздутия, рвота;
- головная боль;
- парестезии.
Патогенез
Основную роль в патогенезе играют антитела, которые вырабатывает иммунитет к тканям собственного организма – патологическая реакция, направленная на структуры почечных клубочков или канальцев. В результате возникает воспаление небактериологической природы, из-за чего повышается выделение белков с мочой. Организм начинает испытывать острую гипопротеинемию, гипоальбуминемию. Это в свою очередь снижает онкотическое давление, что позволяет жидкостям беспрепятственно попадать в ткани.
В пользу этой теории говорит обязательное обнаружение антител в крови и положительная реакция на иммуносупрессивную терапию при наличие этой патологии. В особенности это видно на примере таких инфекций, как туберкулез и сифилис. Бактерии, в процессе жизнедеятельности продуцируют антигены, длительное их пребывание даже в скрытой форме вызывает нарушение иммунной системы, в результате которого организм создает лейкоциты и лимфоциты агрессивные к собственным тканям.
Важно знать! Заболевание может иметь генетическую природу. Об этом свидетельствует нефротический синдром у детей при отсутствии предшествующей патологии.
Не до конца известен механизм гиперлипидемии, развивающийся на фоне болезни. Выдвигается теория о разрушении собственных клеток почек, из-за чего жиры могут попадать в кровяное русло.
Нефритический синдром
Нефротический и нефритический синдром имеют некоторую разницу, хоть оба развиваются в качестве осложнения основного заболевания и их причиной является воспаление, но механизмы возникновения отличаются. Патогенез включает в себя не отдельные очаги, а генерализованное поражение почки. Клиническая картина нефритического синдрома и гломерулонефрита очень схожа, в том числе и при лабораторном исследовании.
Причины развития
Заболевание способно имитировать другие патологии, поэтому диагностировать его легче всего путем исключения.
Для этого нужно знать основные причины возникновения:
- Недавно перенесенные воспаления почек. Часто болезнь возникает на фоне гломерулонефрита и пиелонефрита.
- Очаги инфекции в других органах. В особенности гнойные ангины, циститы, эндокардит. Это связано со способностью бактерий перемещаться с током крови или лимфы.
- Аутоиммунные заболевания, такие как болезнь Шенлайна-Геноха, волчанка, легочно-почечный синдром.
Нефритический синдром имеет специфические и неспецифические проявления, манифестация которых может происходить спустя 4 недели после перенесенного заболевания.
Обязательными симптомами являются:
- гематурия и протеинурия;
- артериальная гипертензия;
- отечность;
- гипокомплементия.
Неспецифическими симптомами являются:
- анорексия;
- тошнота, слабость, рвота;
- возможно повышение температуры.
Механизмы возникновения
Основное патогенетическое звено – воспаление. Находясь в организме, бактерии продуцируют антигены, их накопление приводит к нарушению деятельности иммунной системы. В норме ее реакция заключается в выделении антител, которые могут связываться с антигенами микроорганизмов, образуя макромолекулы.
Важно знать! При патологии происходит выработка аутоантител на собственные нефроны, что вызывает сенсибилизацию лейкоцитов. Иммунные клетки мигрируют в клубочек и синтезируют цитотоксические вещества, которые повреждают паренхиму органа, стимулируя рост соединительной ткани. Этот процесс называется склерозированием и ведет к почечной недостаточности.
В таких условиях повышается проницаемость мочевых канальцев, чем и объясняется гематурия. Процесс возникновения отеков аналогичен у обоих синдромов.
Главные отличия синдромов: таблица
В данной таблице собраны основные сравнительные отличия нефротического и нефритического синдромов. Эти пункты, подкрепленные лабораторными исследованиями, позволяют установить дифференциальный диагноз.
| Критерий | Нефротический синдром | |
|---|---|---|
| Острая, быстро развивающийся | Медленное | |
| Патогенетические факторы | Бактериальные инфекции, в особенности стрептококковые | Системные и аутоиммунные заболевания |
| Присутствует, интенсивная, вплоть до макрогематурии | Отсутствует | |
| До 3 г в сутки | Более 3 г в сутки | |
| Умеренный | Обширный, вплоть до асцита | |
| Артериальная гипертензия | Нерегулярный характер | Возможны повышения и понижения давления |
Осложнения патологий
Разрушение клеточных структур ведет к снижению эффективной фильтрации, развивается почечная недостаточность. Возможны критические состояния, опасные для здоровья: гиповолемический шок, возникающий вследствие снижения объема циркулирующей жидкости, сердечная недостаточность, отек мозга, асцит.
Потеря важных компонентов крови может привести к изменению ее кислотности. В свою очередь, это вызывает инактивацию ферментов, снижение концентрации питательных веществ и энергетических запасов в организме, нарушается работа сердца и других органов.
Диагностика разных состояний
В первую очередь, необходим анализ мочи на наличие эритроцитов, белков, цилиндров канальцев, мочевину, креатинин, электролиты и трансаминазы. Они являются показателями функционального состояния органа.
Следующим этапом будет УЗИ, которое позволит определить контуры почек, размеры, плотность. Возможно, потребуется ЭКГ, так как потеря натрия, кальция, калия может вызывать нарушения сердечного ритма.
Для получения наиболее точных данных используется биопсия тканей. Это исследование проводится индивидуально, в частности при подозрении на люпус-нефрит.
Методы лечения
Целью лечения является снижение выраженности симптомов, улучшение общего самочувствия и удаление из кровотока патологического антигена. В обоих случаях для этого применяются разные способы.
Нефротический синдром
В основе лечения используются глюкокортикоидные и иногда цитостатические препараты. Они позволяют снизить активность иммунной системы в отношении антигена, подавить патогенную деятельность лейкоцитов и уменьшить их пролиферацию, миграцию в паренхиму почек.
В качестве вспомогательной терапии рекомендуется использование диуретиков для снятия отека, а также нефропротекторов для снижения риска развития побочных эффектов.
Данная схема показывает высокую эффективность, но встречаются формы заболеваний, при которых иммуносупрессоры не дают результатов. В таких случаях врач корректирует лечение, возможен курс плазмофереза для удаления из крови иммуноактивных веществ.
Нефритический синдром
Основной целью лечения при нефритическом синдроме является выведение пациента из острого состояния и уничтожение возбудителя. Для этого применяются антибиотики из группы макролидов и глюкокортикоиды.
В качестве вспомогательной терапии используются антиагреганты, антигипертензивные средства, диуретики. Если наблюдается гиперкалиемия или азотемия, возможен гемодиализ.
Для обоих синдромов показано также немедикаментозное лечение. Оно заключается в соблюдении диеты №7 и постельном режиме. Ограничения в питании предусматривают снижение белка и поваренной соли в пище.
Профилактика почечных патологий
В качестве советов по профилактике верными будут такие меры: предупреждение инфекций, в особенности почечных, поддержание электролитного и витаминного баланса, снижение общего уровня стресса, избегание переохлаждения.
Прогнозы лечения
Нефритический и нефротический синдромы имеют очень благоприятный прогноз и высокую эффективность лечения. Это зависит, в первую очередь, от раннего визита к врачу.
Важно знать! Чем позже будет обращение к доктору, тем выше риск развития хронической почечной недостаточности, особенно при наличии морфологических изменений в органах.
Если пациентом будет ребенок в возрасте 7-10 лет, то, чаще всего, речь идет о генетической болезни. В таких случаях возможно только симптоматическое лечение.
Заключение
Знания о нефротическом и нефритическом синдроме могут оказаться полезными. Каждому по силам предотвратить развитие, прогрессирование заболевания и его осложнения. Превентивные меры и бережное отношение к себе помогут сохранить здоровье, нервы и деньги.
</index>
Синдромом в медицине называют устойчивое единство симптомов, которое может быть либо самостоятельным заболеванием, либо стадией патологического процесса.
Нефротический и нефритический синдромы носят схожие названия, однако причины их возникновения различаются.
Это сложные заболевания, которые можно дифференцировать только после лабораторной и аппаратной диагностики. Оба состояния являются почечными патологиями и требуют своевременного начала терапии.
Основная информация о нефротическом синдроме
Нефротическим синдромом называют состояние, при котором наблюдаются выраженные отеки по всему телу или только в конечностях, а также значительные изменения в анализах крови и мочи. К показателям, характеризующим синдром, относят:
- Моча – белок в урине (протеинурия) более 3,5 г/сут.
- Кровь – понижение белка в крови (гипопротеинемия), повышение свертываемости, понижение содержание альбумина (гипоальбуминемия).
Состояние может быть врожденным или развиться в результате болезней. Эти показатели означают значительные нарушения обменных процессов – белкового, липидного и водно-солевого. Заболевание ранее носило название нефроз. Шифр по МКБ 10 – N04.
Причины возникновения
К нарушениям обмена приводит целая группа заболеваний и состояний, как системных, так и почечных. Можно выделить следующие причины развития:
- системные заболевания – гранулематозы, ревматоидный артрит и другие;
- патологии печени;
- инфекционные поражения – ВИЧ, туберкулез, незатухающие долгое время очаги инфекции в разных органах;
- эндокринные расстройства, в том числе сахарный диабет;
- проблемы со снабжением кровью почек.
Также состояние может спровоцировать прием некоторых медицинских препаратов, интоксикация организма, аллергические реакции.
К развитию заболевания приводит нарушения клубочковой фильтрации в почках, в результате чего происходит выброс в мочу большого количества белка.
Именно он приводит к другим проблемам – нарушению водно-солевого обмена и скоплению жидкости в разных тканях.
Клиническая картина
Признаками состояния являются:
- одутловатость и бледность кожных покровов, отеки век, лица;
- присутствие жидкости в разных полостях тела – брюшной, в сердечной сумке;
- накопление жидкости в подкожном жировом слое, выраженная характерная отечность всей поверхности тела;
- сухость во рту, жажда;
- снижение вывода мочи;
- тошнота, понос.
Скопление воды в органах приводит к сухости кожи, шелушению, ломкости волос и ногтей. У пациентов наблюдается одышка, по ночам возможны судороги.
Особенности нефритического признака
К появлению нефритического синдрома приводит воспаление почек. Нефрит — это воспалительный процесс, захватывающий клубочки, сосуды и чашечно-лоханочную область. Чаще всего диагностируется пиелонефрит (около 80%), поражающий чашки и лоханки, а также паренхиму – почечную ткань.
Нефритический синдром – состояние, сопровождающее воспаление почки. Оно характеризуется эритроцитами и белками в урине, постоянным подъемом давления и отечностью.
Процесс запускается размножением болезнетворных микроорганизмов. Патологические изменения паренхимы и других частей органа не позволяет фильтровать кровь, а также нарушает очистку и вывод урины.
Этиология и патогенез
Фактором, провоцирующим развитие нефритического синдрома, является нефрит в любой форме – воспаление почки. К нему приводят:
- бактериальные, обычно стрептококковые, поражения;
- вирусные инфекции – часто воспаление возникает, как следствие вирусного заражения других органов (ветрянки, гепатита);
- аутоиммунные болезни (ревматоидный артрит, васкулиты);
- другие заболевания почек.
Наиболее частой причиной развития нефритического синдрома становится гломерулонефрит.
Проявление симптомов
Характерными признаками наличия синдрома являются:
- постоянная жажда;
- кровь в моче – гематурия;
- сгустки крови в урине;
- значительное снижение образования мочи;
- постоянно повышенное давление;
- боли в области поясницы;
- отеки лица и конечностей.
Если вовремя не начать лечение присоединяются признаки интоксикации организма, вызванного нарушениями работы почек. Это головная боль, тошнота, слабость. Боли могут локализоваться в нижней части живота и спины. Гипертензия приводит к нарушению работы сердца.
Иногда появляются кожные высыпания, похожие на сыпь при скарлатине, и повышается температура.
Шифр по МКБ 10 острый нефритический синдром – N00, хронический – N03.
Сравнительная характеристика обоих видов
Различать два вида синдромов необходимо, потому что у них разные причины, течение и последствия. Многие симптомы (например, отечность) сопровождают оба состояния, но имеют отличия, которые заметны опытному врачу.
Пациенты отмечают похожие нарушения в общем самочувствии, боли в пояснице, признаки интоксикации.
Дифференцировать состояния можно по некоторым жалобам, а также анализу мочи (общему). Для точной картины назначают полный набор тестов, который, кроме анализов, включает аппаратные исследования.
Дифференциальная диагностика
Точная идентификация вида синдрома необходима для выбора средств лечения.
Проводимые исследования и их результаты:
| Показатель | Нефритический | Нефротический |
| Моча | ||
| Кровь в моче (гематурия) | Да | Нет |
| Жировые элементы (липидурия) | Нет | Да |
| Белок в моче (протеинурия) | От + до +++ | От +++ (более 3,5 гр./сутки) |
| Малое количество выделяемой мочи (олигурия) | Да | НЕТ |
| Кровь | ||
| Липиды, липопротеины (гиперлипидемия) | Нет | Да |
| Альбумин (гипоальбуминемия) | + | ++ |
| Понижение гемоглобина | Да | Да |
| Состояние | ||
| Отеки | Да | Да |
| Гипертензия | Да | Нет |
| УЗИ почек | Увеличение размера почки (небольшое), изменение структуры ткани, уменьшение скорости клубочковой фильтрации | Уменьшение скорости клубочковой фильтрации |
При нефротическом синдроме отсутствуют признаки воспаления клубочков, изменения паренхимы, не наблюдается кровь в моче и сгустки. Белок в моче выше 3,5 гр./сутки.
В качестве дополнительных средств диагностики применяются иммунологические анализы, МРТ, ангиография, проводится биопсия почки.
Методы терапии
Обращаться следует к нефрологу. Лечение состояний проводят в стационаре. Это необходимо для неукоснительного соблюдения постельного режима, диеты и корректировки лечения. Обязательным условием является соблюдение рекомендованного режима питания.
Диета и образ жизни
Соблюдение диеты – один из непременных элементов лечения. При заболеваниях показан стол № 7. Выбор продуктов позволяет уменьшить нагрузку на почки, нормализовать состав мочи, удалить отеки и понизить давление.
Прием пищи – 5-6 раз, небольшими порциями. Требуется значительное уменьшение потребления соли.
Запрещенные продукты:
- жирные виды мяса, рыбы, птицы;
- консервы и маринованные продукты;
- газированные напитки, фастфуд;
- жирные виды молочных продуктов, сыр, животные жиры;
- бобовые, лук, чеснок, редька.
Допустимыми видами питания являются:
- овощные бульоны, овощи и фрукты, кроме не рекомендованных;
- постные сорта рыбы и мяса;
- каши и макаронные изделия;
- молочные продукты с невысоким содержанием жира;
- фруктовые и травяные отвары, морсы;
- хлебобулочные изделия.
Необходимо избегать излишних физических нагрузок, стрессов. Следует регулярно опорожнять мочевой пузырь.
Медикаментозный подход
Лечение нефритического синдрома требует терапии против нефрита. Лечение основного заболевания включает прием эффективных антибиотиков против возбудителя инфекции.
Для этого делается обязательный анализ мочи на бакпосев. Начальный антибиотик обычно назначают против наиболее распространенных инфекций, в дальнейшем препарат корректируют по результатам анализов.
Также назначают диуретики (Фуросемид), которые помогают снизить давление. Чтобы уменьшить свертываемость крови, используют антикоагулянты.
Соблюдение диеты помогает значительно улучшить состояние. Также применяются:
- Диуретики (Фуросемид). Препараты назначают коротким курсом, чтобы не допустить вымывание натрия, калия и снижения объема циркулирующей крови.
- Инфузионная терапия – ввод альбумина и других веществ по результатам анализов.
- Цитостатики (Хлорамбуцил) для ограничения деления поврежденных клеток и лечения аутоиммунных заболеваний.
- Антибактериальные средства.
- Антикоагулянты (Гепарин) – предотвращают повышенную свертываемость крови.
- Глюкокортикоиды восполняют недостаток гормонов.
После снятия острого состояния рекомендовано санаторно-курортное лечение.
Народная медицина
Лечение нефротического синдрома народными средствами эффекта не дает. Травяные сборы могут применяться при лечении нефрита. Можно использовать следующие средства:
- Молодые листья березы (2 ст. ложки) заливают 300 мл кипятка, настаивают 4 часа. Принимают по 1/3 стакана перед едой.
- Сбор – ромашка, спорыш, почечный чай, календула. Все в равных частях. 20 гр. сбора залить 0,5 л воды, кипятить 15 минут. Слить. Прием по 0,5 стакана перед едой.
Народные средства помогают уменьшить воспаление и улучшить отток мочи. Применять их следует после консультации врача.
Возможные осложнения
Значительное ослабление организма и прием иммуносупрессивных препаратов часто приводит к присоединению инфекции. Также возможны:
- развитие гипертонии;
- повышение тромбообразования из-за нарушений свертываемости крови;
- отек головного мозга и легких из-за избытка жидкости;
- развитие атеросклероза – потеря эластичности сосудов и образование бляшек на стенках.
При нефротическом синдроме при отсутствии должной поддерживающей терапии может наступить нефротический криз – резкое уменьшение циркулирующей крови, подъем давления, падение количества белка в крови.
Оба синдрома грозят анемией из-за падения количества гемоглобина в крови и инфарктом миокарда вследствие повышения уровня холестерина. У взрослых в 10% случаев синдромы переходят в хроническую форму и сопровождаются гломерулонефритом и почечной недостаточностью.
Профилактика и прогноз
К мерам профилактики можно отнести внимательное отношение к здоровью, в том числе почкам. Нельзя заниматься самолечением, при первых симптомах заболеваний почек, следует обращаться к врачу.
Почечных патологий много, каждая требует приема специфических препаратов, назначить которые может только врач после диагностики. Симптомы многих заболеваний похожи, отличить их может только специалист.
Полезные советы:
- следует регулярно мочиться, не вызывать застой мочи;
- нельзя принимать без контроля лекарственные препараты, именно они часто провоцируют проблемы с почками;
- при тяжелых заболеваниях (сахарном диабете и других) следует строго контролировать состояние, удерживая необходимые показатели в норме, иначе и без того опасную болезнь можно осложнить почечной патологией.
Хорошим способом профилактики является отказ от курения и спиртного, пешие прогулки, хорошее настроение и позитивный взгляд на мир.
Своевременное начало лечения дает благоприятный прогноз в лечении заболеваний
 Нефритический и нефротический синдром входят в одну группу патологий, но имеют различную природу образования и место локализации.
Нефритический и нефротический синдром входят в одну группу патологий, но имеют различную природу образования и место локализации.
Узнайте, что общего и в чем разница между этими патологиями, как проводится их лечение.
Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Содержание
Отличия синдромов: нефритического и нефротического
 Нефритический синдром возникает с внезапным появлением гематурии и протеинурии. Появляются признаки азотемии, когда сокращается скорость клубочковой фильтрации. В организме происходит задержка жидкости и соли, повышается кровяное давление.
Нефритический синдром возникает с внезапным появлением гематурии и протеинурии. Появляются признаки азотемии, когда сокращается скорость клубочковой фильтрации. В организме происходит задержка жидкости и соли, повышается кровяное давление.
То есть все процессы вызывают воспаление почек. Нефротический же синдром влияет на состояние всего организма.
Нефрит чаще вызывает стрептококковая инфекция, которая проявляется уже за 5-6 недель до развития развернутого синдрома. Стадии болезни могут носить:
- Хронический,
- Острый,
- Подострый характер.
Хроническая форма заболевания встречается чаще остальных. Она может развиться на фоне сниженного иммунитета или наследственной предрасположенности. В детском возрасте хронический нефрит развивается из-за недоразвития почек.
 Эти синдромы имеют явные различия. При нефротическом — происходит общее поражение почек, и такое состояние называется нефроз. А при нефритическом — воспаление достигает клубочков почек и именуется нефритом.
Эти синдромы имеют явные различия. При нефротическом — происходит общее поражение почек, и такое состояние называется нефроз. А при нефритическом — воспаление достигает клубочков почек и именуется нефритом.
Дифференциальная диагностика проводится после клинических и лабораторных исследований.
Основным критерием отличия нефротического синдрома от нефритического является отсутствие крови в моче.
Виды нефротического синдрома
 Это комплекс симптомов, при котором происходит значительная протеинурия, повышается в значительной степени проницаемость клубочков для белков, развивается гипопротеинемия, образуются отеки.
Это комплекс симптомов, при котором происходит значительная протеинурия, повышается в значительной степени проницаемость клубочков для белков, развивается гипопротеинемия, образуются отеки.
Есть определенная классификация такого заболевания:
- Первичный вид;
- Вторичный вид;
- Идиопатический вид.
Первоначально болезнь первичной формы возникает на фоне основного заболевания, который выводит из строя работу почек. Встречается как приобретенный, и врожденный нефроз.
Вторичный вид тоже развивается в виде поражения почек на фоне другого заболевания.
У идиопатической формы нет явной причины развития. Чаще такой вид диагностируется в детском возрасте.
Оба синдрома лечат гормонами. При нефротическом синдроме уровень белков крови может быть сниженным или повышенным, отсюда и названия 2 видов болезни — гиперволемический и гиповолемический синдром.
Первые признаки заболевания появляются на 5-6 неделе после перенесенной инфекционной болезни.
Бывают проявления синдрома:
- Усталость;
- Недомогания в виде головных болей;
- Человека может тошнить;
- Боль в поясничном отделе;
- Больного знобит;
- Снижение аппетита.
Лицо отекает, особенно в области век. Выделяемое за день количество мочи уменьшается, ее плотность остается неизменной, а иногда даже увеличивается.
Моча приобретает красноватый оттенок, это происходит за счет наличия в ней кровяных вкраплений.
Такое положение вещей появляется, чуть ли ни с первых суток болезни, и сохраняется на протяжении 2-3 недель, даже если болезнь носит хроническую форму. Имеется гематурия, протеинурия, повышаются цилиндры в эритроцитах.
Скопление жидкости в организме может появляться незаметно, поэтому нужно вовремя провести пробу Мак-Клюра для своевременной диагностики синдрома.
Нарушается работа сердца и сосудов. Часто наблюдается гипертония, границы сердца увеличены. В сердце прослушиваются шумы, сердечный ритм нарушен. На ЭКГ будут выявлены отклонения. Так как малый круг сердечного кровообращения изменяется, то у человека возникает одышка.
Печень увеличивается до 6 см. Если начать лечение и не запускать процесс почечных расстройств, то постепенно все симптомы будут исчезать. Через 2-3 месяца почки могут полностью восстановить свою работу.
Если же лечение проводилось неправильно или вообще отсутствовало, возможно, развитие эклампсии почек.От этого происходит отек мозга и повышение черепного давления. При хронической форме болезни такой процесс будет несколько отдален, но необходимо вовремя выявить нарушения и начать терапию.
Причины развития синдрома
 Первичные причины:
Первичные причины:
- Нефропатия наследственного характера;
- Мембранозная нефропатия;
- Гломерулонефрит очаговый;
- Первичный амилоидоз почек.
Вторичные причины:
- Сахарный диабет;
- Системная красная волчанка;
- Амилоидоз;
- Вирусные заболевания;
- Разные нарушения в работе почек;
- Туберкулез, сепсис, малярия и другие.
Лечебные мероприятия при нефротическом синдроме
 Лечением его занимается нефролог. Но в зависимости от причины вызвавшей это состояние потребуется консультация и других специалистов. Например, при наличии красной волчанки показана консультация ревматолога, если есть диабетическая нефропатия, то этим вопросом занимается эндокринолог.
Лечением его занимается нефролог. Но в зависимости от причины вызвавшей это состояние потребуется консультация и других специалистов. Например, при наличии красной волчанки показана консультация ревматолога, если есть диабетическая нефропатия, то этим вопросом занимается эндокринолог.
Основу лечения составляет:
- Прием глюкокортикостероидов;
- Цитостатики;
- Иммунодепрессанты;
- Средства для хорошего отхождения мочи — диуретики;
- Инфузионное лечение;
- Антибиотикотерапия;
- Диетическое питание.
Причины и симптомы нефритического синдрома
 Синдром получает свое развитие при диффузных нарушениях в районе почечных клубочков, в период постстрептококкового гломерулонефрита, который быстро развивается. Это состояние может появиться на фоне таких патологий как системная красная волчанка, узелковый периартериит, острый тубулоинтерстициальный нефрит, неинфекционной природы.
Синдром получает свое развитие при диффузных нарушениях в районе почечных клубочков, в период постстрептококкового гломерулонефрита, который быстро развивается. Это состояние может появиться на фоне таких патологий как системная красная волчанка, узелковый периартериит, острый тубулоинтерстициальный нефрит, неинфекционной природы.
Течение болезни может носить хронический или острый характер. Вызвать заболевание могут причины:
https://feedmed.ru/bolezni/mochevydelitelnoj-sistemy/nefroticheskiy-nefriticheskiy.html
- Инфекционные процессы;
- Гломерулонефрит, который развивается после стрептококковой инфекции;
- Гломерулонефрит, который развивается вне зависимости от наличия стрептококков;
- Инфекции, развившиеся из бактериальной причины — эндокардит, сепсис, пневмококковая пневмония, брюшной тиф, менингококковая инфекция;
- Вирусные заболевания;
- Системные заболевания почек;
- Первичные провокаторы, приводящие к этому заболеванию;
- Смешанные факторы, например, облучение, вакцинация.
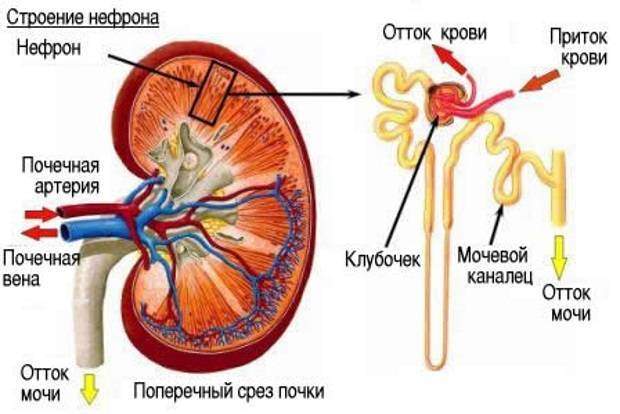
Из-за нарушения работы почек у человека появляется олигурия и азотемия. Хроническое течение такого синдрома начинается без выраженных признаков.
Выявить такое состояние не просто, чаще болезнь обнаруживается неожиданно, в анализах мочи.
Наблюдается увеличение количества белка и эритроцитов. Прогрессирование болезни протекает медленно, но, в конечном счете, приводит к хронической почечной недостаточности.
Методы лечения клинических проявлений
 Врач не назначает какое-либо специфическое лечение.
Врач не назначает какое-либо специфическое лечение.
Проводятся мероприятия:
- Прописывается Диета № 7а. Ограниченно потребляются белки, соль исключается при наличии отеков;
- В лечебные процедуры не включаются иммунодепрессанты и глюкокортикоиды, эффективность их сводится к нулю. Глюкокортикоиды могут напротив ухудшить работу почек;
- Если основой развития болезни послужила бактериальная инфекция, назначают антибиотики;
- Чтобы снизить ОЦК, прописывают диуретики;
- Для снижения артериального давления понадобятся ингибиторы АПФ, блокаторы каналов с кальцием, ингибиторы;
- Если развилась недостаточность почек — применяют диализ и трансплантацию почек.
Если лечение 2 этих синдромов проводится правильно, то прогноз на выздоровление благоприятный.
Необходимые анализы и факторы, подтверждающие диагноз
Нефритический синдром выступает одним из проявлений воспалительного процесса в почках. Для него характерны многие признаки, самыми заметными из которых являются отеки рук, ног и лица.
Для точной диагностики причин проявления синдрома необходимо сдать анализы:
- Общий анализ мочи;
- Исследование мочи на наличие белка;
- Анализ крови из пальца и вены.
Для уточнения симптомов требуется детальное исследование почек пациента и его мочевой системы:
- Ультразвуковое исследование;
- МРТ почек;
- Рентгеновский снимок;
- Устный опрос больного и его внешний осмотр;
- Биопсия почечных тканей (применяется в последнюю очередь и только при особой необходимости).
Нефритический синдром подтверждается при наличии в анализах следующих показателей:
- Появление белка в моче и его выведение из организма, отчего падает содержание вещества в крови;
- Наличие крови в моче;
- Общее ослабление работы почек, характеризующееся завышенными показателями мочевины и креатина в крови;
- Сокращение объемов выходящей жидкости при мочеиспускании (до 500 мл. В день).
Нефроз выступает одним из симптомов болезней почек и диагностируется совокупностью мер.
- Первичный осмотр пациента. Он показывает:
- Наличие сухой кожи, ее бледность или желтушность;
- Проявление отеков, которые сходят в ночное время;
- Болезненные ощущения в области почек;
- Отечность в суставах.
- Анализ мочи. О синдроме будут свидетельствовать:
- Повышенное содержание белка в моче (выше 3.5 гр. В сутки);
- Обнаружение в ней эритроцитов, крови;
- Сокращение выделения мочи;
- Нарушение клубочковой фильтрации почек.
- Общее и биохимическое исследование крови. Свидетельства болезни:
- Повышение лейкоцитов, повышенная скорость оседания эритроцитов, наличие признаков анемии;
- Снижение количества белков в венозной крови;
- Наличие признаков воспалительного процесса;
- Завышенные показатели креатина, мочевой кислоты и мочевины.
- УЗИ выявляет форму и размер почек, патологию органа.
- Кардиограмма при патологии характеризуется:
- Заниженным ритмом сердцебиения;
- Уменьшением кровоснабжения.
При наличии спорных моментов в постановке диагноза нефроз подтверждается биопсией почек.
Лечение патологии в домашних условиях народными средствами
При обоих диагнозах необходимо соблюдение постельного режима. Желательно отказаться от вредных привычек: употребления спиртных напитков и курения.
Для уменьшения симптомов при нефритическом синдроме применяют народные рецепты.
- Эффективен настой из хвоща полевого, сухого березового листа и медвежьих ушек. По одной столовой ложке каждого из ингредиентов нужно поместить в емкость с 600 мл. Кипятка. Затем состав необходимо остудить в течение получаса. Принимается сбор 3 раза в день по 100 мл.
- Неплохо себя зарекомендовал травяной сбор на основе зверобоя, календулы и бессмертника (40 гр.), цветов цикория, крушиновой коры (30 гр.) и по 20 гр. Спорыша и ромашки. Получившуюся смесь залить кипятком (четверть литра воды на одну столовую ложку) и принимать по половине стакана 2 раза в день, предварительно остудив в течение 40 минут.
- Активно применяются сушеные плоды шиповника, 2 чайные ложки которых следует залить 300 мл. Кипятка и настаивать в посуде с закрытой крышкой. Принимается средство по 50 мл. Раз в 2 часа.
- При болезнях почек помогает настой из зеленых березовых листьев, которые заливаются водой из расчета 100 гр. На 2 стакана и настаиваются около пяти часов. Принимается средство по половине стакана несколько раз в день.
Нефроз, по утверждению врачей, не снимается народными средствами. Нелишними при нем будут мочегонные отвары. Повышенному выделению жидкости из организма помогают брусника, толокнянка, петрушка, березовые листья, клюква и можжевельник. Ягоды можно пить в виде морсов, а травы и листья засушивать и готовить из них целебные отвары.
Поскольку больные в периоды обострений находятся в больницах, количество домашних средств, способных оказать помощь ограничено. После выписки важно больше двигаться, насколько позволит состояние, чтобы в кровеносных сосудах не образовывались тромбы. Рекомендуется заниматься лечебной физкультурой, следить за личной гигиеной. За гигиеной полости рта чтобы не создавать очаги инфекции.
Возможные последствия
Что синдромы неприятны, им сопутствуют более опасные заболевания.
Нарушение обмена веществ при нефротическом синдроме станет причиной проникновения инфекции. Часто встречаются воспаление легких, перитонит или даже заражение крови.
Выведение с мочой белка, расщепляющего витамин Д, приводит к потере способности кишечной системы усваивать кальций. Без этого минерала снижается плотность костных тканей, что повышает риски переломов, проблем с зубами.
Нефроз приводит к сгущению крови, что чревато образованием тромбов. От повышенного содержания холестерина повышаются риски инфаркта миокарда.
Частыми результатами обоих синдромов выступают:
- Гипертония;
- Дефицит железа в организме;
- Анорексия;
- Возможен даже отек головного мозга из-за излишнего скопления жидкости в теле.
Заболевания почек и проявляющиеся из-за этого синдромы приводят к самым тяжелым последствиям, включая смерть пациента.
Профилактика возникновения болезни
Общие меры для профилактики обоих синдромов связаны с заботой о почках и сердечно-сосудистой системе. Не менее важен достаточный отдых, отказ от вредных привычек. Нельзя допускать регулярное переутомление.
Кроме этих общих правил есть ряд мер, применяющихся для профилактики обоих синдромов.
- Людям с хроническими болезнями почек следует сократить прием лекарственных препаратов, обладающих токсичным воздействием на организм.
- Рекомендуется воздержаться от повышенных физических нагрузок, переохлаждений и стараться избегать стрессов.
- Для профилактики синдромов важно избавиться от других сопутствующих заболеваний, особенно диабета и волчанки.
Особенности питания при патологии
Больные почки требуют обязательного соблюдения диеты №7, которая восстанавливает нормальный метаболизм, регулярное мочеиспускание в обычных объемах и снижает отечность. Пища употребляется небольшими порциями 5-6 раз в день. Людям с больными почками особенно важно употреблять свежие овощи и фрукты, богатые витаминами. До объемов выводимой за день мочи плюс пол литра сокращается употребление питьевой воды.
Из продуктов разрешены:
- Хлебобулочные изделия без соли;
- Молочные продукты с низким содержанием жира;
- Макароны и каши;
- Сладкие напитки и кондитерские изделия за исключение шоколада;
- Фруктовые и ягодные чаи, настой из шиповника;
- Нежирное мясо и рыба;
- Масло (подсолнечное или сливочное);
- Фрукты и овощи в любом виде;
- Соусы на основе томата.
При заболеваниях почек из рациона исключаются:
- Соленые и содержащие соду продукты;
- Сметана и другие молочные изделия с высоким процентом жирности;
- Жирное мясо, рыба;
- Маргарин и животные жиры;
- Сыр;
- Бобовые;
- Любые соленые и маринованные продукты;
- Свежая редиска, редька, лук, шпинат и чеснок;
- Специи на основе перца;
- Чай, кофе и газировки;
- Мороженное.
Синдромы, сопутствующие заболеваниям почек, серьезны, связаны с опасным поражением жизненно важных органов. Поэтому, предпринимая попытки снять отечность народными средствами, не забывайте о прохождении основного курса лечения.
Врач: Шишкина Ольга ✓ Статья проверена докторомИспользуемые источники:
- https://prosindrom.ru/urinariorum/sravnenie-nefroticheskogo-i-nefriticheskogo-sindromov.html
- https://uromir.ru/nefrologija/porazhenie/nefroticheskij-i-nefriticheskij-sindrom.html
- https://urohelp.guru/pochki/glomerulonefrit/otlichiya-nefroticheskij-i-nefriticheskij.html
- https://feedmed.ru/bolezni/mochevydelitelnoj-sistemy/nefroticheskiy-nefriticheskiy.html







