Любой воспалительный процесс при беременности является потенциальной угрозой для осложненного течения гестации, а в крайнем случае, может привести к ее прерыванию. Своевременное выявление и лечение инфекционно-воспалительного процесса у беременных женщин сможет предотвратить неприятные последствия.
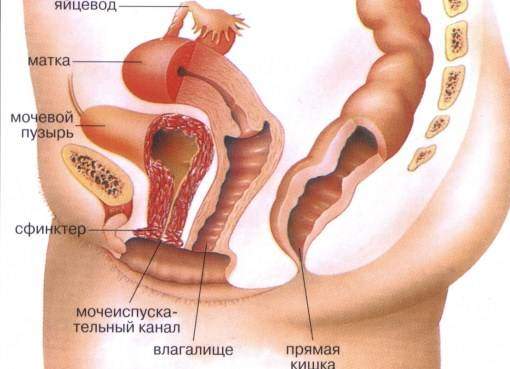
Частой проблемой, с которой приходится сталкиваться беременным женщинам, является патология мочеполовой сферы. Среди которой заслуженное третье место занимает инфекционно-воспалительный процесс в мочеиспускательном канала (уретрит).
В процессе данного недуга происходит поражение стенок уретры, с активным размножением в ней бактерий и развитием воспаления. По современным классификациям уретрит принято делить на инфекционный и неинфекционный.
Источник: WomanAdvice.ru
Причины уретрита
Причиной инфекционного уретрита становятся патогенные и условно — патогенные возбудители, которые получают благоприятные условия, для активного размножения. Среди них следует выделить:
- Неспецифическую флору (стафилококки и стрептококки, протеи, кишечная палочка, энтерококки);
- Специфическую флору (гонококки, хламидии и трихомонады).
Следует отметить, что наиболее частым возбудителем уретритов беременных (80 % случаев), является условно-патогенная кишечная палочка, которая считается нормальным обитателем парауретральной области, но при изменении рН среды, клеточного состава, иммунологического барьера и гормональной активности, кишечная палочка получает патогенные свойства и вызывает воспалительный процесс.
Грамотрицательная E.coli способна менять свои свойства с условно-патогенных на патогенные, к таковым относят:
- Фиксирующий аппарат в виде пилей и фимбрий, за счет чего бактерии крепятся к стенке уретры;
- Транспортный аппарат в виде жгутиков, благодаря которым возбудитель может проникнуть в вышележащие отделы мочевого и полового тракта;
- Защитный аппарат в виде биопленки. Она покрывает бактерии и тем самым ограничивает доступ иммунологических защитных факторов организма женщины.
В период наступления беременности в организме происходят глобальные изменения, которые касаются всех систем и органов. Как не странно, но иммунная система беременной женщины угнетается, а нужно это для того чтобы защитить плод от агрессии иммунных защитных систем макроорганизма, иными словами плод находится под защитой от отторжения организмом женщины.
Такая перестройка женского организма может быть чревата активизаций хронических заболеваний и условно – патогенной флоры.
Среди факторов, провоцирующих уретрит у беременных, следует выделить:
- Снижение активности иммунитета;
- Перестройка на гормональном уровне;
- Сопутствующие заболевания мочеполовой сферы инфекционной природы;
- Переохлаждение;
- Недостаточно витаминизированное питание;
- Плохая интимная гигиена.
Симптомы
Уретрит является причиной неприятных ощущений при беременности в мочеиспускательном канале. Кроме того женщину могут беспокоить такие симптомы:
- Частые позывы к мочеиспусканию;
- Визуальное покраснение в области входа в уретру;
- Мутность мочи, за счет примеси гноя;
- Зуд и жжение во время мочеиспускания;
- Боль в процессе мочеиспускания, которая сохраняется и после него;
- Непостоянные ноющие боли внизу живота;
- Слипание отверстия уретры после ночного сна;
- Незначительный отек наружных половых органов.
Кроме того, женщина должна обратить внимание на выделения из мочеиспускательного канала при беременности, которые могут стать причиной бактериальной колонизации влагалища, в силу анатомической близости выходного отверстия уретры и входа во влагалище.
Выделения могут быть гнойного характера, а если речь идет о специфическом возбудителе уретрита, тогда выделения будут иметь свои особенности, свойственные именно для конкретного возбудителя. Например, для трихомонадного уретрита свойственны желтоватые водянистые выделения с неприятным запахом, а для гонорейного уретрита характерны густые светло-желтые выделения.
Осложнения при беременности
Наибольшую угрозу для плода создает инфекционная форма уретрита, когда причиной заболевания становятся бактерии. Это может сказаться на процессе внутриутробного развития плода, особенно если он возникает на ранних сроках беременности, либо привести к выкидышу или преждевременным родам.
Восходящим путем бактерии могут проникнуть в матку и инфицировать плод, что в результате может привести к:
- Гибели плода в утробе;
- Мертворождению;
- Фетоплацентарной недостаточности;
- Внутриутробному инфицированию плода;
- Выкидышу;
- Осложненному течению родового периода.
Диагностика
В план диагностики уретрита должен быть включен такой перечень мероприятий:
- Сбор жалоб и анамнеза заболевания;
- Сбор анамнеза жизни;
- Бактериоскопия мазка из уретры для определения возбудителя;
- Бактериология мазка для выделения возбудителя и определения его чувствительности к антибиотикам;
- Уретроскопия – исследование мочеиспускательного канала в реальном времени с помощью видеоаппаратуры;
- Уретрография – запись снимков на пленку;
- УЗИ органов малого таза;
- Молекулярно – генетическая диагностика методом ПЦР, для выделения генома возбудителя, в спорных случаях.
Неприятные ощущения при беременности в мочеиспускательном канале — это повод срочно обратиться к гинекологу и пройти обследование.
Методы лечения
Лечение беременной женщины должно контролироваться специалистом, который обязан регулярно оценивать состояние матери и плода, для исключения осложнений от терапии.
Основным направлением в лечении является утилизация возбудителя, то есть ведущего этиологического фактора, которая проводится по средствам назначения антибиотиков. Данные препараты должен подбирать только врач, с учетом чувствительности возбудителя к ним, а также с учетом того, что лечить приходится беременную пациентку, а, как известно, и среди антибиотиков есть такие группы, которые категорически запрещены для приема во время беременности.
Разрешенные антибиотики во время беременности:
- На раннем сроке беременности – Флемоксин, Амоксициллин, Амоксиклав, Флемоклав, Цефтриаксон;
- На позднем сроке применяют группу макролидов – Азитромицин.
В качестве симптоматического лечения применяют спазмолитические средства (Но-шпа или Папаверин), которые снимают болевой синдром. Также применяют уросептические средства растительного происхождения – Цистон или Канефрон.
Местное лечение заключается в применении средств с антисептическими и противовоспалительными свойствами, к таковым относят: фурациллин, хлоргексидин, мирамистин, отвар из ромашки аптечной, календулы или коры дуба в виде теплых ванночек.
Соблюдение всех лечебных назначений позволит быстро избавиться от недуга и предупредить осложнения со стороны плода.
Профилактика
Каждая беременная женщина должна соблюдать меры профилактики патологий мочевыделительной системы. Это очень важно, так как вероятность развития уретрита, цистита и пиелонефрита сильно возрастает в этот период. Чтобы избежать уретрита при беременности, необходимо:
- Избегать перегрева и переохлаждения, одеваться по погоде, не сидеть на сквозняке.
- Предохраняться во время секса презервативом, избегать половых актов при наличии воспалительных процессов во влагалище. Сразу после ПА рекомендуется помочиться, чтобы смыть патогенную микрофлору из уретрального отверстия.
- Нельзя терпеть позывы к мочеиспусканию, туалет нужно посещать при первых же позывах. Застой мочи увеличивает вероятность развития воспаления.
- Очень важно соблюдать правила личной гигиены. Количество выделений при беременности может увеличиваться, поэтому рекомендуется подмываться дважды в день, и тогда же менять белье на чистое.
- Беременной нужно исключить из рациона еду, которая может раздражать уретру. Сюда относится острая, пряная пища, еда с химическими ароматизаторами, а также алкоголь.
- Носить удобное хлопковое белье, которое не сдавливает половые органы. Стринги при беременности противопоказаны.
Беременной женщине необходимо вести здоровый образ жизни, заниматься гимнастикой и регулярно посещать женскую консультацию. Даже если избежать уретрита не получится, удастся диагностировать его в самом начала по результату еженедельного анализа мочи.
Редактор
Дьяченко Елена Владимировна
Дата обновления: 12.07.2019, дата следующего обновления: 12.07.2022
<index>
Беременность – удивительный, но вместе с тем сложный и ответственный период в жизни каждой женщины. Гормональная перестройка оказывает влияние на работу всех органов, в том числе и на иммунную систему. Ослабление защитных сил повышает риски возникновения различных недугов. Уретрит при беременности является одним из них, поэтому будущая мама должна знать, как защитить себя от заражения и что делать, если возбудитель уже проник в организм.
Развитие и особенности воспаления уретры у беременных
Инфекции мочевыводящих путей при беременности остаются актуальной проблемой не только в современном акушерстве, но и в урологии. Одной из них считается уретрит – воспаление стенок мочеиспускательного канала. Оно может возникать вследствие активного распространения микроорганизмов в область уретры.
Проявление уретрита у будущих мам
Определить наличие уретрита при беременности возможно по симптомам, которые имеют ярко выраженную окраску. Но иногда они отсутствуют вовсе, особенно на начальной стадии развития патологии. В каждом конкретном случае это зависит от типа возбудителя. Заподозрить заболевание можно по наличию следующих признаков:
 покраснение и отек слизистой половых органов;
покраснение и отек слизистой половых органов;- зуд и жжение в уретральном канале, усиливающееся при опорожнении мочевого пузыря;
- расстройство мочеиспускания вследствие поражения слизистых и мышечной ткани;
- выделения из уретры белого цвета с зеленоватым или желтоватым оттенком;
- помутнение урины, присутствие в ней примесей крови и гноя.
Важно знать! Развитие воспалительного процесса обычно начинается скрыто. Инкубационный период может составлять несколько недель, но первые симптомы проявляются уже спустя 5-15 дней в зависимости от разновидности провоцирующего патогена.
Причины появления воспалительного процесса
Воспаление в период беременности как первичная патология развивается крайне редко. Скорее всего, оно является следствием вагинитов, что обусловлено особенностями анатомического строения и близкого расположения уретры и органов половой сферы. Ведущая роль в развитии инфекционного процесса в мочеиспускательном канале принадлежит микоплазмам, хламидиям, уреаплазмам, гонококкам, стрептококкам, энтеробактериям и грибам рода Candida.
Специалисты выделяют целый ряд факторов возникновения уретрита:
- Венерические болезни, которые могли появиться как до зачатия, так и во время вынашивания ребенка.
- Нарушение уродинамики мочевыводящих путей, которое приводит к застою и бактериальному инфицированию мочи.
- Снижение местного и общего иммунитета на фоне гормональной перестройки.
- Хронические инфекции мочевыделительной и репродуктивной системы – вагинит, цистит, цервицит.
- Сопутствующие заболевания – гайморит, синусит, тонзиллит. Источником инфекции в период беременности может стать даже банальный кариес.
- Частые стрессы и связанные с ними переутомления и нарушения сна.
 Повреждения слизистого эпителия, обусловленные мочекислым диатезом или мочекаменной болезнью.
Повреждения слизистого эпителия, обусловленные мочекислым диатезом или мочекаменной болезнью.- Введение различных инструментов в уретру или влагалище при проведении диагностических манипуляций.
- Частые простуды и переохлаждения.
- Пренебрежение правилами личной гигиены.
- Погрешности в питании – преобладание в рационе острой, соленой и жирной пищи, копченостей, маринадов, а также умеренное потребление жидкости.
Особая роль отводится кишечной палочке, которая в норме присутствует в любом организме. При ослабленном иммунитете она может беспрепятственно проникнуть в вагинальное отверстие или уретру и спровоцировать развитие заболевания.
Опасность для женщины и плода
Беременность у пациенток с уретритом протекает с различными осложнениями. Поэтому неудивительно, что ослабленный организм плохо справляется с нагрузками, и на фоне имеющегося воспаления часто возникает цистит и пиелонефрит.
Внимание! Также доказано, что вследствие распространения инфекции в почки в 80% случаев развивается преэклампсический синдром, который характеризуется ранним началом и тяжелым течением.
Помимо этого у женщин, ожидающих рождения малыша, на фоне протекающего уретрита любой этиологии могут возникнуть опасные состояния:
- анемия, которая трудно поддается лечению;
- выкидыши на ранних сроках беременности;
- недоразвитие и внутриутробные пороки плода;
- преждевременные роды;
- заражение ребенка во время родового процесса;
- внутриутробная гибель плода.
С учетом вышесказанного может стать понятной как вся опасность самого заболевания, так и необходимость его скорейшего лечения. Нужно довериться только высококвалифицированному специалисту, способному провести всестороннее обследование и назначить адекватную терапию.
Подробнее о методах диагностики
Как и множество иных болезней, определить уретрит (гонококковый, хламидийный, трихомонадный, кандидозный), включая неинфекционный его тип, можно при визуальном осмотре на первичной консультации. А также в этом случае не обойтись и без лабораторных исследований:
- Общий анализ мочи. Определяется наличие белка, увеличение количества эритроцитов и лейкоцитов в мочевом осадке.
- Культуральное исследование урины и ее бакпосев. По результатам определяется тип микроба и его чувствительность к антибиотикам.
- Урогенитальный мазок. Для микроскопии путем окрашивания осуществляют забор образцов из цервикального и уретрального канала, а также из заднего свода влагалища.
- Уретроцистоскопия. Назначается при длительном течении заболевания с целью оценки эффективности проводимой терапии.
- Узи мочевыделительной системы. Применяется для выявления функциональных нарушений органов и их анатомических особенностей.
- ПЦР диагностика. Проводится при подозрении на инфекционную природу возбудителя. Считается достоверным методом, результаты которого в коррекции не нуждаются.
Относительно быстрым способом подтверждения диагноза является также ИФА – иммунологический тест.
Допустимые способы лечения уретрита при беременности
Ответственным моментом считается выбор терапевтической тактики при воспалении мочеиспускательного канала у беременной, поскольку врач должен учесть все возможные риски как для матери, так и для плода. Лечение неспецифического уретрита рекомендуется проводить на любом сроке с целью минимизации рисков развития гестационного пиелонефрита и уросепсиса.
Разрешенные медикаменты
Лечение уретрита у беременных (в том числе и других половых инфекций), а также назначение антибактериальных препаратов проводится по прошествии 16 недель гестации, когда плацента уже полностью сформировалась и эмбриогенез завершен. Этот срок выбирается не случайно, поскольку позволяет избежать возникновения каких-либо пороков внутриутробного развития плода.
Важно знать! Выбор антибиотиков обусловлен типом возбудителя, стадией патологического процесса, сроком беременности, а также индивидуальными особенностями организма будущей матери и ее ребенка. Относительно безопасными считаются препараты цефалоспорины II и III поколения.
Свою эффективность показали и лекарственные средства иных групп. В зависимости от типа возбудителя для лечения уретрита применяются стандартные схемы.
В таблице приведен перечень препаратов, разрешенных к применению в период вынашивания плода.
| Возбудитель | Препарат | Группа |
|---|---|---|
| Уреаплазмы, микоплазмы | «Джозамицин» («Вильпрафен») | Макролиды |
| Условно-патогенная флора, включая кишечную палочку, стафилококки, протею | «Фосфомицин» («Монурал») | Фосфомицины |
| «Амоксиклав», «Аугментин», «Флемоклав» | Защищенные пенициллины | |
| Гонококки | «Цефтриаксон» | Цефалоспорины |
| Трихомонады | «Метрогил», «Метронидазол» | Нитроимидазолы |
| Хламидии | Макролиды | |
| «Амоксициллин» | Пенициллины |
С целью облегчения местных проявлений показана обработка наружных половых органов растворами «Мирамистина», «Фурацилина», «Хлоргексидина». Одновременно может проводиться симптоматическая терапия препаратами:
- «Папаверин»;
- «Но-Шпа»;
- «Канефрон»;
- «Фитолизин»;
- «Цистон».
Согласно отзывам, они эффективно уменьшают интенсивность болевых ощущений, увеличивают объем диуреза и облегчают процесс мочеиспускания. Последние к тому же нормализуют кислотность урины.
Преимущество народных средств
Применяя в терапии любого заболевания средства народной медицины, следует помнить, что эффективность большинства из них не подтверждена научно и клинически. Поэтому их можно использовать в качестве дополнительного метода для укрепления организма и устранения неприятных ощущений. В целом, лечение воспаления уретрального канала с помощью народных средств дает неплохие результаты.
- Мочегонные: отвар петрушки, листьев черной смородины, цветков липы, настой корзиночек василька синего.
- Противомикробные: настой листьев петрушки на молоке, сок клюквы и черной смородины.
Полезны ежедневные теплые ванночки с добавлением отвара ромашки, шалфея, или спринцевания с помощью этих же средств. Отличным эффектом при проведении последней процедуры обладает и масло чайного дерева, 5 капель которого нужно растворить в 2 литрах воды.
Польза правильного питания
Питание способно повлиять на ход лечения и ускорить процесс выздоровления, его основной целью является минимизация раздражения воспаленной слизистой мочеиспускательного канала. Принципы диеты основываются на оказании антимикробного и мочегонного эффекта.
Специалисты рекомендуют включать в ежедневный рацион максимальное количество продуктов натурального происхождения. А поскольку мочевыделительная система более интенсивно функционирует в первой половине дня, то и съедать большую часть из них нужно до и во время обеда. В послеобеденные часы и вечерний период предпочтение следует отдать более легкой пище, способной насыщать, не оказывая при этом большой нагрузки на мочевыводящие органы. При уретрите показано употребление продуктов, которые действуют таким образом:
- улучшают перистальтику кишечника, не допуская развитие запоров;
- способствуют выведению лишней жидкости из организма;
- оказывают общеукрепляющее воздействие на организм в целом.
В меню диетологи рекомендуют включить следующие полезные продукты:
- овощи, богатые клетчаткой;
- арбузы и огурцы в качестве природного мочегонного;
- постное мясо или рыбу;
- кисломолочные продукты;
- каши из гречки и овсянки;
- орехи, мед.
Одновременно не следует забывать и об употреблении достаточного объема жидкости. В период проведения терапии он должен составлять примерно 2-2,5 л. Пить нужно стараться только чистую воду.
Предупреждающие меры
Специфических мер по предупреждению воспалительного процесса в уретральном канале при беременности не существует. Для минимизирования риска развития уретрита и последующего распространения инфекции на всю мочеполовую систему врачи советуют соблюдать общие рекомендации по профилактике:
- тщательно соблюдать интимную гигиену, выполнять все необходимые процедуры;
- скорректировать питание, чтобы получать максимум витаминов и микроэлементов;
- не переохлаждаться, не простужаться;
- избегать стрессовых ситуаций и нервного перенапряжения;
- использовать барьерные контрацептивы.
Терапию желательно начинать при первых проявлениях патологии и проводить ее одновременно и параллельно с половым партнером. При необходимости рекомендуется наблюдение у иммунолога. Следует также вести здоровый образ жизни, соблюдать режим дня, выделяя достаточно времени на сон и отдых, прогулки на свежем воздухе.
Заключение
Для эффективной борьбы с воспалительным заболеванием стенки уретры при беременности необходимо строго выполнять все назначения лечащего врача и не прибегать к самолечению в домашних условиях. Оно может нанести непоправимый вред здоровью матери и еще не родившегося ребенка.
</index> Рубрика: Беременность<index>
Что такое уретрит
Уретрит – это воспаление мочеиспускательного канала. Часто его путают с циститом, но это различные заболевания.
Инфекции мочевыводящих путей занимают третье место среди заболеваний, сопровождающих беременность, после анемий и сердечно-сосудистой патологии.
Среди них выделяют инфекции нижних (уретрит и цистит) и верхних мочевыводящих путей (пиелонефрит). Чем опасен уретрит при беременности, каковы его основные симптомы и как правильно нужно подходить к лечению данной патологии, рассмотрим далее.
</index>
1. Что такое уретрит?
Уретрит – это инфекционно-воспалительное заболевание, сопровождающееся поражением стенок мочеиспускательного канала.
Достаточно часто в период вынашивания воспаление мочеиспускательного канала возникает не изолированно, а сопровождается вульвовагинитом или цервицитом.
При этом возрастает опасность не только осложнений беременности в виде внутриутробного инфицирования плода и плодных оболочек, но и ее неблагоприятного исхода (самопроизвольный выкидыш, преждевременные роды).
2. Предрасполагающие факторы
Не только гормональная система претерпевает большие изменения во время беременности, меняются и анатомия и физиология мочеполовой системы. Эти изменения способствуют возникновению инфекционно-воспалительных процессов не только в мочевыделительной системе.
К таким факторам относят:
- 1Снижение тонуса мочеточников, особенно справа (действие прогестерона);
- 2Увеличение частоты пузырно-мочеточникового рефлюкса;
- 3Повышение рН мочи, глюкозурия;
- 4Ослабление сфинктера уретры (особенно в конце беременности);
- 5Транзиторный иммунодефицит, повышение концентрации глюкокортикоидов.
Важной особенностью воспалительных заболеваний во время беременности является то, что их исход опасен не только для матери, но и для плода.
Факторами, предрасполагающими к возникновению уретрита у беременной, относятся также:
- 1Воспалительные заболевания половых органов;
- 2Аномалии расположения уретры;
- 3Аллергические реакции, в том числе на продукты питания;
- 4Травмы уретры, например при введении инородных тел, катетера и др.;
- 5Нарушения проходимости мочеиспускательного канала (стриктуры, рак и тому подобное);
- 6Кристаллурия и постоянное раздражение слизистой оболочки кристаллами в моче;
- 7Переохлаждения;
- 8Чрезмерное употребление острой пищи и газированных напитков и др.
То есть, причин, способствующих развитию уретрита, великое множество, и не всегда возможно выявить одну единственную, спровоцировавшую заболевание.
Так или иначе, все они являются факторами, которые создают благоприятную среду для развития факультативной или патогенной флоры.
3. Основные возбудители
В литературе встречается деление уретритов на:
- 1Инфекционные уретриты;
- 2Неинфекционные уретриты.
По нашему мнению, это неактуальная классификация, так как неинфекционный уретрит быстро становится инфекционным после присоединения вторичной инфекции.
Более логичным является деление уретритов на специфические и неспецифические.
- 1Неспецифические уретриты — их причиной служит условно-патогенная неспецифическая флора (кишечная палочка, протей, стафилококки, стрептококки, энтерококки, клебсиеллы и др.). Эти микроорганизмы в норме обитают во влагалище, кишечнике, на кожных покровах.
- 2Возбудителями специфических уретритов являются хламидии, гонококки, трихомонады и другие микроорганизмы, вызывающие ЗППП. Специфические уретриты можно условно разделить на гонококковые и негонококковые.
Такая классификация полезна в определении тактики ведения беременной. Неспецифические уретриты не разделяют у беременных с циститами и ведут как инфекцию нижних мочевыводящих путей. Уретриты на фоне ЗППП требуют иной тактики и наблюдения пациентки.
Наиболее частой причиной специфических уретритов являются микоплазмы M. genitalium, гонококки и хламидии.
4. Неспецифические уретриты
Именно на долю условно-патогенной флоры приходится подавляющее большинство инфекций мочевыводящих путей в период беременности. Нет точных эпидемиологических данных о частоте уретрита у беременных, так как воспалительный процесс, как правило, быстро развивается и в мочевом пузыре (цистит).
Далее рассмотрим наиболее частые возбудители неспецифических уретритов.
4.1. Кишечная палочка
Данный микроорганизм обнаруживается в 80% случаев всех уретритов у беременных, является представителем нормальной флоры, колонизирующей парауретральную область.
Это бактериальный комменсал, то есть микроорганизм, не представляющий в норме опасности для организма и живущий с ним в симбиозе.
При уретритах уропатогенная кишечная палочка приобретает дополнительные вирулентные свойства, благодаря которым возможно развитие заболевания.
К ним относятся:
- 1Появление фимбрий и пилей, благодаря которым происходит прикрепление (адгезия) бактерий к эпителию мочеиспускательного канала;
- 2Приобретение жгутиков, благодаря которым микроорганизм проникает в вышерасположенные органы мочеполового тракта, даже в отсутствие рефлюкса или обструкции;
- 3Формирование бактериальных биопленок, благодаря которым уропатогенная кишечная палочка становится недоступной для воздействия факторов иммунитета макроорганизма.
Все эти условия, в совокупности с состоянием естественной иммуносупрессии, способствуют развитию воспалительного процесса в стенке уретры и мочевого пузыря.
4.2. Микоплазмы и уреаплазмы
А именно, Mycoplasma hominis, Ureaplasma urealyticum, Ureaplasma parvum и др. Также считаются в последние годы составляющей нормальной факультативной флоры, но в крайне малых количествах (выявляется у 5-30% женщин).
Эти микроорганизмы передаются половым путем. При беременности же не исключено их избыточное размножение, расселение.
Микоплазмы относятся к бактериям, не имеющим клеточной стенки, несущим в себе как ДНК, так и РНК. Свои патогенные свойства микоплазмы осуществляют за счет факторов патогенности: адгезинов, эндотоксинов, экзотоксинов, антигенов, ферментов агрессии (фосфолипаза А, нейраминидаза, РНКаза, ДНКаза, аминопептидаза, протеаза).
Уреаплазма обнаруживается в составе нормальной флоры у 60% сексуально активных женщин. До 1998 года уреаплазмоз считался инфекцией с половым путем передачи.
Это вопрос оставался спорным, так как уреаплазмы обнаруживались и у здоровых женщин, без каких-либо клинических проявлений. На данный момент этот микроорганизм относят к минорной составляющей факультативной флоры женщины.
Уреаплазмы – это бактерии без клеточной стенки, внутриклеточные паразиты, относящиеся к семейству микоплазм. В отличие от микоплазмы хоминис, уреаплазмы обладают свойством расщеплять мочевину до аммиака. Этот процесс лежит в основе формирования уратного нефролитиаза и мочекаменной болезни.
Роль микоплазмы хоминис и уреаплазм в возникновении воспалительных заболеваний половых органов и мочевыводящей системы должна быть изучена более глубоко. По всей вероятности данные микроорганизмы способствуют хронизации уретрита, цистита, вульвовагинита и цервицита, обеспечивают частые рецидивы этих заболеваний, что значительно снижает качество жизни пациентов.
5. Специфические уретриты
В развитии специфических уретритов лежит инфицирование до или во время беременности возбудителями инфекций, передающихся половым путем. К ним относятся микоплазмы M. genitalium, хламидии, гонококки и трихомонады.
5.1. Гонококки
Возбудителем гонореи является грамотрицательным диплококк Neisseria gonorrhoeae. При попадании в мочеполовые пути он вызывает бурную воспалительную реакцию, способную распространяться на вышележащие органы мочеполовой системы.
Воспалительный процесс сопровождается образованием клеточного инфильтрата с последующим замещением его соединительной тканью.
Гонококковый уретрит у беременных протекает не изолированно, а в совокупности с кольпитом и цервицитом.
5.2. Трихомонады
Возбудителем урогенитального трихомониаза является Trichomonas vaginalis, одноклеточный простейший микроорганизм, имеющий 3-5 жгутиков.
Инфицирование возможно не только при половом контакте, но и через грязное постельное белье, полотенце, сидение унитаза, мочалки (контактно-бытовой путь).
Трихомонады могут служить резервуаром для других патогенных микроорганизмов, что усугубляет течение и терапию инфекционного процесса.
5.3. Хламидии
Ведущую роль в возникновении уретрита и других заболеваний урогенитального тракта играет микроорганизм Chlamidia trachomatis.
Хламидии – внутриклеточные паразиты, не способные самостоятельно генерировать энергию, для этих целей они используют энергетический потенциал клетки-хозяина.
Их жизненный цикл состоит из 2 этапов (форм):
- элементарные тельца – неактивная инфекционная форма, которая передается от одного хозяина к другому, приспособленная к выживанию во внешней среде;
- ретикулярные тельца – активная репродуктивная форма, расположенная внутриклеточно.
Chlamidia trachomatis не обнаруживается в организме в норме. Заражение при незащищенном половом контакте (в том числе анальном и оральном).
Хламидийная инфекция часто протекает бессимптомно или малосимптомно.
При хламидиозе у беременной на ранних сроках возможен выкидыш, в более поздние сроки – внутриутробное инфицирование и гибель плода, преждевременные роды, осложнения у новорожденного (например, хламидийная пневмония, конъюнктивит, сепсис и др.).
6. Симптомы заболевания
Симптомы уретрита при беременности не сильно отличаются от таковых у других категорий пациентов.
К основным клиническим проявлениям относят:
- 1Болезненность, рези и жжение при мочеиспускании;
- 2Частые позывы на мочеиспускание (истинные и ложные);
- 3Появление характерных выделений из уретры: слизистых (неспецифические уретриты), гнойных (гонорея), более заметных в утренние часы;
- 4Чувство неполного опорожнения мочевого пузыря;
- 5Дискомфорт и боли в нижней части живота;
- 6Покраснение (гиперемия) слизистой оболочки наружного отверстия мочеиспускательного канала, часто сопровождающаяся отеком. При уретритах на фоне ЗППП эти симптомы более выражены.
Следует помнить, что во время беременности воспаление уретры довольно быстро переходит в цистит, а затем и в пиелонефрит.
Уретрит часто сочетается с воспалительными заболеваниями половых органов в виду их близкого расположения и высокой вероятности обсеменения.
Во время беременности клиническая картина может быть стертой, при этом общее состояние пациентки не нарушается, беспокоят только локальные симптомы.
7. Возможные осложнения беременности и родов
Уретрит в сочетании с циститом у беременной могут приводить к следующим осложнениям:
- 1Самопроизвольные выкидыши на ранних сроках;
- 2Неразвивающаяся беременность;
- 3Патология прикрепления плаценты;
- 4Плацентарная недостаточность;
- 5Гипотрофия плода;
- 6Пороки развития плода;
- 7Инфицирование плода и плодных оболочек;
- 8Гестоз;
- 9Преждевременное излитие околоплодных вод;
- 10Преждевременные роды;
- 11Антенатальная (внутриутробная) гибель плода на любых сроках;
- 12Развитие пиелонефрита у матери с возможной генерализацией инфекции при угнетенном иммунном статусе.
Риск осложнений намного выше при уретрите на фоне ЗППП. Неспецифические уретриты опасны распространением инфекции выше, возникновением гестационного пиелонефрита и уросепсиса.
8. Методы диагностики
Заподозрить уретрит сама беременная, а затем и ее лечащий врач могут на основании жалоб и симптомов, анамнеза и визуального осмотра. Для подтверждения диагноза используются лабораторные и инструментальные методы диагностики.
8.1. Общий анализ мочи
Для анализа используется утренняя порция мочи, в которой возможно повышение содержания лейкоцитов (лейкоцитурия), бактерий (бактериурия), слизи.
8.2. Микроскопия мазка из уретры
Это рутинный метод, экономически выгодный, клинически достаточно достоверный, хотя и не для всех видов инфекций, способных вызвать уретрит во время беременности.
При микроскопии мазка легко обнаруживаются гонококки и трихомонады, являющиеся причиной специфического уретрита.
На неспецифическую природу уретрита могут указывать «маркеры» воспалительной реакции – более 10 лейкоцитов и 10 эпителиальных клеток в поле зрения, изменение характера флоры (преобладают кокковые формы), наличие слизи.
Мазок из уретры у женщин берется, как правило, во время гинекологического осмотра на кресле путем осторожного введения в уретру специального аппликатора на длину не более 4 см. Выводят аппликатор вращательными движениями, для лучшего сбора материала. Полученный субстрат наносят на предметное стекло, сушат, окрашивают и рассматривают в микроскоп.
8.3. Бактериологическое исследование
При бактериологическом исследовании (бакпосеве) выявляется патогенная флора, вызвавшая заболевание, одновременно оценивается ее чувствительность к антибактериальным препаратам.
Забирается материал для исследования точно также, как для простой микроскопии, но с обязательным соблюдением стерильности. После забора полученный материал одним из способов сеют на питательную среду.
После этого чашки Петри помещают в термостат на 72 часа. По прошествии времени оценивают рост флоры с определением чувствительности к антибиотикам.
Недостатком этого метода является длительность, которая не позволяет оперативно назначить адекватную терапию. Достоверный результат может быть выдан лишь спустя 72 часа после забора материала. Как правило, к этому времени антибактериальная терапия уже назначается беременной эмпирически.
8.4. Серологические реакции
Серологические реакции при уретритах используются достаточно редко, обычно при хламидийной или микоплазменной инфекции. Используются простой и твердофазный иммуноферментный анализ (ИФА), реакция иммунофлюоресценции (РИФ) и реже другие виды реакций. Принцип этих реакций основан на взаимодействии антиген-антитело.
Чаще используют ИФА (ELISA) для выявления разных классов антител, которые вырабатывает организм человека в ответ на инфекцию. Это помогает в диагностике остроты инфекционного процесса.
8.5. ПЦР-диагностика
Основана на обнаружении ДНК бактерий в мазке, отделяемом или другом субстрате, их амплификации (увеличении числа их копий) для верификации подозреваемого возбудителя.
Это наиболее достоверный метод исследования, хотя и достаточно дорогой. С его помощью упрощается диагностика половых инфекций (микоплазмы, уреаплазмы, хламидии, трихомонады, гонококки).
При подозрении на специфический уретрит у беременной желательно выполнить простую микроскопию мазка из уретры и исключить половые инфекции методом ПЦР. Два этих метода позволят выбрать правильную тактику лечения.
9. Препараты для лечения
Ответственным моментом является подбор терапии уретрита у беременной. Важно учесть все возможные риски как для женщины, так и для плода.
Как правило, лечение половых инфекций и назначение антибактериальных препаратов проводят по прошествии 16 недель гестации, когда уже сформирована плацента и завершен эмбриогенез. Это позволяет избежать формирования различных пороков развития у плода.
Лечение неспецифического уретрита (цистита) проводят на любом сроке беременности, это необходимо для предотвращения гестационного пиелонефрита и уросепсиса.
Выбор антибактериального препарата зависит от вида возбудителя уретрита. У беременных спектр антибактериальных препаратов ограничен и текущим статусом.
В таблице ниже приведены основные схемы применения антибиотиков для лечения уретрита в период беременности.
Таблица 1 — Схемы лечения уретритов при беременности в зависимости от этиологии заболевания. Источники — клинические рекомендации РФ и CDC. Для просмотра кликните по таблице
Для облегчения местных симптомов возможна обработка наружных половых органов и области уретры готовыми, аптечными растворами фурациллина, мирамистина, хлоргексидина. Можно использовать и чуть теплые (37 градусов) ванночки с отваром ромашки.
Важно запомнить, что антисептики в лечении уретрита при беременности имеют второстепенное (вспомогательное) значение.
Симптоматическое лечение уретрита включает:
- 1Спазмолитики (Но-шпа, Папаверин) уменьшают выраженность болей и дискомфорта при мочеиспускании;
- 2Растительные уросептики (Канефрон, Фитолизин, Цистон) способствуют нормализации кислотности мочи, увеличивают объем диуреза. Это также облегчает симптоматику заболевания.
10. Контроль эффективности терапии
Успешность проводимой терапии оценивается через 72 часа. Если пациентка отмечает стихание местных симптомов, улучшение самочувствия, лечение продолжают до окончания курса. Если улучшения не наблюдается, терапию необходимо пересмотреть.
Выздоровление подтверждается лабораторными методами.
- 1ОАМ должен быть нормальным.
- 2Микроскопию мазка выполняют через 14 дней после окончания курса терапии.
После выздоровления возможно проведение терапии, направленной на восстановление влагалищной флоры («Лактгель», «Лактожиналь», «Вагилак» курсом в 14 дней). Однако, полноценных клинических исследований по этому поводу не проводилось.
11. Профилактика
- 1Строгое соблюдение правил личной гигиены, особенно в период беременности.
- 2Прегравидарная подготовка, в том числе сдача анализов на ИППП и лечение обоих партнеров при необходимости.
- 3Наличие одного, постоянного партнера.
- 4При неуверенности в партнере – использование барьерных методов контрацепции (презервативы).
- 5После полового акта обязателен душ.
- 6Мочеиспускание после секса уменьшает вероятность уретрита и цистита (естественно, неспецифического).
- 7Если воспаление уретры четко связано с половым актом, важно вовремя обратиться к гинекологу и урологу для решения проблемы.
- 8Избегать стрессов, переохлаждений.
- 9При наличии у беременной хронического цистита в анамнезе для профилактики обострений можно использовать Канефрон (Цистон, Фитолизин), клюквенные морсы (обильное питье). Эти уросептики достоверно снижают частоту рецидивов.
ФотоТаблицы
Содержание:
Под уретритом понимается развитие воспаления в мочеиспускательном канале, которое во время мочеиспускания сопровождает жжение, боль или резь. Данным заболеванием доставляется масса неприятных ощущений, которые мешают комфортному существованию. Уретрит при беременности может возникнуть совсем внезапно, и он проявит себя характерными симптомами, исходя из которых врачом может быть назначено лечение заболевания.
Виды уретрита
Медициной выделяется 2 вида уретрита: инфекционный и неинфекционный.
ИНФЕКЦИОННЫЙ. Инфекционный уретрит представляет собой протекание воспалительных процессов, которые были вызваны инфекцией. Развитие уретрита может быть спровоцировано хламидиями, уреаплазмами, гоноккоками и т.д. Все эти и многие другие бактерии относятся к возбудителям инфекционных заболеваний, которые могут обитать в организме женщины и до беременности, но их проявление возможно только после зачатия на фоне снижения иммунитета, характерного для периода беременности.
НЕИНФЕКЦИОННЫЙ. Возникновение неинфекционного уретрита возможно как следствия перенесения травмы, развития аллергии. Его появление во время беременности связано с наличием растущего плода, которым оказывается давление на мочевой канал.
Причины уретрита при беременности
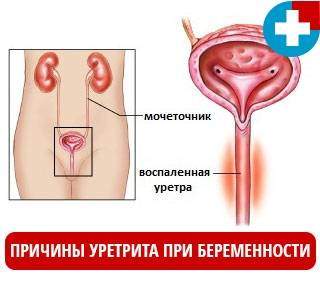 Не выделяется особенной предрасположенности организма к возникновению уретрита, но внешними факторами может быть оказано достаточное влияние на появление заболевания. К причинам развития уретрита при беременности относятся:
Не выделяется особенной предрасположенности организма к возникновению уретрита, но внешними факторами может быть оказано достаточное влияние на появление заболевания. К причинам развития уретрита при беременности относятся:
- переохлаждение;
- наличие венерических заболеваний и половых инфекций;
- погрешности в питании и диете. В мочевой пузырь попадает соленое, маринованное, горькое, кислое, острое, алкогольное, и в случае излишек этих продуктов возможно раздражение мочеиспускательного канала;
- снижение иммунитета;
- оказание воздействия токсичными и лучевыми факторами;
- наличие инфекций (хламидий, уреаплазмы, гонококка, трихомонадов, микоплазмы);
- выполнение медицинских вмешательств и проведение процедур;
- наличие мочекаменной болезни;
- наличие гинекологических заболеваний.
Симптомы уретрита при беременности
Организм женщины обладает менее коротким мочеиспускательным каналом, что способствует более слабым проявлениям уретрита по сравнению с мужчинами. Иногда возможно бессимптомное течение уретрита или его сопровождение незначительными признаками, на которые часто женщина не обращает особого внимания. Как правило, симптомами уретрита при беременности являются:
- появление боли, зуда, жжения при мочеиспускании;
- появление гнойных выделений из наружного мочеиспускательного канала;
- возникновение покраснения;
- проявление боли в состоянии покоя при наличии хронического уретрита.
Чем опасен уретрит при беременности?
 Любой инфекцией, которой поражается женский организм, может быть оказано серьезное влияние на течение беременности и развитие плода. Чем опасен уретрит при беременности? Степень риска развития патологий плода зависит от типа уретрита беременной женщины и вида инфекции, которая стала причиной начала уретрита.
Любой инфекцией, которой поражается женский организм, может быть оказано серьезное влияние на течение беременности и развитие плода. Чем опасен уретрит при беременности? Степень риска развития патологий плода зависит от типа уретрита беременной женщины и вида инфекции, которая стала причиной начала уретрита.
Менее опасным заболеванием является неинфекционной уретрит во время беременности, поскольку при этом отсутствует вероятность инфицирования плода опасными микробами. Но необходимо не игнорировать лечение заболевания, поскольку в случае развития запущенных форм есть вероятность, что неинфекционный уретрит перерастет в иные болезни мочеполовой системы, которые являются более серьезными.
Наиболее опасным считается уретрит, который возник при хламидиозе или уреаплазмозе, поскольку данные инфекции обладают способностью проникновения в околоплодные воды, через которые плод может быть заражен плод. В результате этого возможно появление патологий развития.
Существует большая вероятность того, что ребенок будет инфицирован во время родов при его движении по родовым путям. В случае такого заражении у новорожденного может развиться конъюнктивит, пневмония, гонококковая инфекция.
Диагностика уретрита при беременности
Диагностирование уретрита состоит из нескольких этапов. Прежде всего, при диагностике уретрита при беременности необходимо проанализировать жалобы пациентки: когда появились признаки заболевания, каковы их проявления. Специалистом также могут быть выяснены подробности жизни пациентки, наличие хронических или продолжительных воспалительных процессов, проведенные операции, осуществляется осмотр пациентки.
- Специалистом проводится микроскопия мазка выделений, забираемых из мочеиспускательного канала для определения наличия уретрита и его вида.
- В случае перехода уретрита в хроническую форму дополнительно проводится уретроскопия и уретрография.
- Кроме этого, во время диагностики уретрита при беременности предусмотрено проведение бактериологического посева мазка. Данный этап проводят для того, чтобы определить чувствительность возбудителя уретрита к антибиотикам, предполагаемым к применению для лечения.
- Чтобы обнаружить какие-либо изменения в структуре органов мочеполовой системы, необходимо выполнение УЗИ.
- Заключительным этапом диагностики уретрита при беременности является проведение ПЦР исследования, направленного на выявление возбудителей или инфекций, передача которых возможна половым путем.
Дополнительно могут быть назначены исследования, направленные на изучение текущего состояния ребенка: оказал ли уретрит влияние на развитие плода, какова вероятность оказания влияния заболевания на ребенка и т.д. Если уретрит обладает инфекционным происхождением, то существует вероятность получения ряда осложнений, которые, прежде всего, сказываются на развитии плода.
Пагубное влияние уретритом может сказаться на состоянии ребенка и после родов. Инфекцией могут быть вызваны патологии в развитии жизненно важных органов и тканей плода, в исключительных случаях уретрит может стать причиной выкидыша.
Лечение уретрита при беременности
 В зависимости от характера уретрита назначается лечение заболевания. Если он был спровоцирован инфекцией, то женщине необходимо стационарное лечение, которое предусматривается применение наиболее консервативных антибиотиков, чтобы не нанести вреда развитию и здоровью плода. Кроме этого, предусмотрено назначение препаратов, обладающих местным действием, и проведение курса иммунотерапии.
В зависимости от характера уретрита назначается лечение заболевания. Если он был спровоцирован инфекцией, то женщине необходимо стационарное лечение, которое предусматривается применение наиболее консервативных антибиотиков, чтобы не нанести вреда развитию и здоровью плода. Кроме этого, предусмотрено назначение препаратов, обладающих местным действием, и проведение курса иммунотерапии.
Лечение неинфекционного уретрита при беременности осуществляется дома после предписаний врача. Прописанными препаратами должно быть снято воспаление и устранена причина заболевания.
При любом типе уретрита при беременности необходимо восстановить свойства стенок мочеиспускательного канала, восстановить микрофлору влагалища и усилить защитные функции иммунной системы.
Комплексные действия, целью которых является восстановление свойств стенок мочеиспускательного канала, обладают особым значением в случае диагностирования сложных форм заболевания, когда нет прямой связи воспаления и инфекции.
Уретрит будет рецидивировать до тех пор, пока не будет прекращено заражение мочеиспускательного канала микроорганизмами, проникающими из влагалища. Этот замкнутый круг может быть прерван, благодаря населению влагалища микроорганизмами, которые должны находиться там.
При проведении длительного лечения и наличии воспаления уретры часто страдает иммунитет всего организма и стенки мочеиспускательного канала, поэтому необходимо назначение индивидуального курса восстановления иммунной системы.
БУЖИРОВАНИЕ МОЧЕИСПУСКАТЕЛЬНОГО КАНАЛА. Если случай заболевания запущенный, когда с инфекцией удалось справиться, а симптомы не ушли, необходимо проведение бужирования мочеиспускательного канала, при котором прижигается слизистая оболочка уретры с помощью применения специального химического вещества. Данный метод целесообразен в связи с тем, что при сложных хронических формах уретрита изменяется слизистая часть уретры. Это явление обладает необратимым характером. После прижигания появляется струп, под которым начинается нарастание новой здоровой ткани. Все симптомы пропадают через 1-3 дня после проведения процедуры.
Профилактика уретрита
Для профилактики уретрита у женщин необходимо обеспечить защиту организма от воздействия определенных факторов, которыми может быть спровоцировано нарушение микрофлоры влагалища и снижение иммунитета. К основным методам профилактики развития уретрита относится:
- избегание сильного переохлаждения;
- ответственный подход к гормональным сдвигам;
- избегание перенесения сильных стрессов;
- предохранение от половых инфекций;
- соблюдение правил гигиены;
- ведение регулярной половой жизни;
- избегание возникновения хронических проблем со стулом (запоров, диареи);
- регулярное питание с потреблением правильной и здоровой пищи;
- регулярное посещение гинеколога;
- обеспечение полноценного режима отдыха и сна.
Используемые источники:
- https://uran.help/diseases/urethritis/uretrit-pri-beremennosti.html
- https://uromir.ru/andrologija/vospalenie-mocheispuskatelnogo-kanala/uretrit-pri-beremennosti.html
- https://mama66.ru/pregn/962
- https://sterilno.net/urology/inflammatory-processes/simptomy-lechenie-uretrita-pri-beremennosti.html
- https://luxmama.ru/uretrit-pri-beremennosti-lechenie-i-simptomy







