Время чтения: ~7 минут 1921 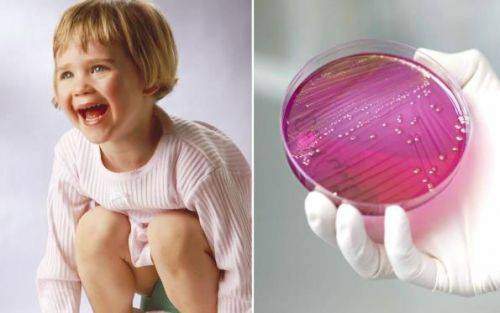 Определить тип инфекции поможет анализ крови
Определить тип инфекции поможет анализ крови
В медицинской практике заболевание у новорожденных развивается также под влиянием следующих причин:
- В организме крохи было зафиксировано большое количестве микробов определенного патогенного типа.
- Иммунная система не может выработать достаточное количество антител, поэтому защита организма снижена на клеточном уровне.
- В тканях почек могут изменить свою конструкцию сосуды. В таком случае патология развивается на фоне сужения или ишемии.
- Ранее в органах мочеполовой системы были произведены манипуляции медицинскими инструментами.
Недуги мочевого канала могут начаться из-за притока крови к ткани с болезнетворными бактериями. Ситуация усугубляется за счет воспаления в детском организме. Немаловажное значение имеют окружающая среда, питание и выполнение основных норм и правил личной гигиены.
На фоне снижения уровня защиты бактериальной флоры начинает развиваться воспалительный процесс. Его характер напрямую зависит от уровня иммунитета и состояния кишечника. Негативную роль могут сыграть условия жизни, возраст и пол крохи.
Болезни мочевыделительных каналов развиваются пол воздействием следующих негативных факторов:
- Индивидуальные особенности строения системы.
- Аномалии каналов прослеживаются у младенца от самого развития. Процесс осложнения может наступить в период вынашивания плода или родовой деятельности.
- Ребенок пострадал из-за сильного переохлаждения.
- Неправильная работа иммунной системы.
- Негативное воздействие на развитие болезни оказывает наследственная предрасположенность.
- У мальчика раньше был диагностирован фимоз. Болезнь развивается из-за сужения выхода из члена.
- У девочек сразу после рождения было обнаружено сращивание половых губ, которое в медицинской практике известно под названием синехии.
- Малыш постоянно страдает от болезней желудочно-кишечного тракта. Негативную роль может сыграть запор, дисбактериоз и другие кишечные инфекции.
Дополнительно следует отметить, что по статистике от болезней мочеполовой системы в восемь раз реже страдают мальчики, которые прошли процедуру циркумцизии. Она предполагает обрезание крайней плоти хирургическими методами.
Симптомы инфекции мочевыводящих путей напрямую зависят от места их расположения и тяжести развития болезни. У младенцев чаще всего диагностируются цистит и пиелонефрит.
Советуем почитать: Заболевания мочевыводящих путей доставляют крохе массу неудобств
Заболевания мочевыводящих путей доставляют крохе массу неудобств
Большинство заболеваний мочеполовой системы имеют ярко выраженную клиническую картину. Во время развития цистита у ребенка можно обнаружить следующие проявления:
- Моча выделяется в небольшом количестве и в малых порциях. Если вовремя не начать курс лечения, то у ребенка начинает развиваться недержание.
- Дополнительно кроха может испытывать сильное напряжение в области лобка.
- Увеличение температуры тела.
Любое воспаление инфекционно-воспалительного характера опасно для неокрепшего организма крохи. Пиелонефрит характеризуется наличием следующих проявлений:
- Температура тела повышается до 39 градусов.
- Лихорадка.
- Отказ ребенка от пищи.
- Кожа выглядит бледной.
- Апатия.
- Расстройство стула и рвота.
- Если вовремя не начать лечение, то у ребенка может развиться энцефалопатия и раздражение оболочек мозга.
- Появление сильных болей в области поясницы.
Мочевая система имеет ряд особенностей. На их фоне воспалительный процесс развивается очень быстро. Если лечение не было предоставлено вовремя, то заметно увеличивается риск развития серьезных последствий.
На фоне цистита активно развивается также пиелонефрит. Он опасен и может поразить большое количество внутренних органов. От него чаще всего страдают почки. Важно своевременно провести диагностику болезни.
Правильно определить заболевание поможет только комплексное исследование:
- Анализ состояния мочи, наличие в нем белка, эритроцитов и лейкоцитов. Немаловажное значение имеет количество бактерий. На их фоне развивается воспаление.
- Для детального изучения урины используются также специальные методики. В ходе их проведения внимание обращается на ключевые показатели.
- Анализ параметров СОЭ. При чрезмерном количестве лейкоцитов повышается риск активного развития воспаления в организме ребенка.
- Для проведения правильной диагностики следует взять бактериальный анализ мочи. Благодаря ему удастся определить вид возбудителя. В дальнейшем лечение будет производить проще из-за четкого понимания восприимчивости микроорганизма к антибиотикам.
- Потребуется также провести серологическое исследование крови – это один из вариантов скрининга. Благодаря этому удается обнаружить антитела к определенным видам опасных бактерий.
- УЗИ необходимо для изучения состояния тканей внутренних органов. Процедура помогает исследовать аномалии на тканях.
- Цистоманометрия – один из самых популярных инвазивных методов, который помогает отследить уродинамику.
- Немаловажное значение играет скорость оттока мочи. Урофлоуметрия используется для выявления аномалий в данном процессе.
 Инфекция вызывает проблемы с отходом мочи
Инфекция вызывает проблемы с отходом мочи
Для быстрого и эффективного устранения недугов в мочевыделительных органах необходимо пройти курс лечения антибиотиками. Правильно его подобрать сможет только специалист в данной области. Для устранения проблем данного типа целесообразно использовать следующие препараты:
- Ингибиторы на основе пенициллина помогают избавиться от бактерий разных групп. Правильно подобранный препарат блокирует негативное воздействие микробов.
- Дополнительно потребуется принимать антибиотики или аминогликозиды. У данной группы препаратов ярко выраженный противобактериальный эффект.
- Большую эффективность имеют цефалоспорины. Они помогают устранить опасные бактерии в течение короткого времени.
- В случае диагностирования инфекции в тяжелом состоянии необходимо использовать карбапенемы. Данные антибиотики обладают широким спектром действия.
- Для устранения инфекции без видимых осложнений допускается использовать уроантисептики растительного происхождения. Правильно подобрать их сможет только врач, а самолечение может привести к серьезным последствиям.
- Для щадящего воздействия против микробов следует использовать оксихинолины. Они быстро всасываются в стенки кишечника, поэтому эффект достигается в течение короткого времени.
Для улучшения общего самочувствия целесообразно использовать также следующие терапевтические препараты:
- Противовоспалительные средства без стероидов.
- Препараты для оказания десенсибилизирующего воздействия на организм.
- Благодаря антиоксидантам смогут быстро оздоровиться все клетки. Дополнительно в курс лечения включают также витамин Е.
Для улучшения общего самочувствия крох целесообразно давать ему как можно больше жидкости. Положительное воздействие оказывает минеральная вода с небольшим содержанием щелочи. В рационе крохи должен также присутствовать клюквенный или брусничный морс.
Правильно поставить диагноз и подобрать курс лечения можно на основании анализа мочи
Важно направить все силы для выхода их острого периода. После этого рекомендуется дополнительно использовать ванны из хвои, лечебные грязи и регулярное посещение кабинета физиотерапии.
При воспалении мочевыводящих органов для лечения детей только в редких случаях используются медикаментозные препараты. Лучше всего производить терапию народными методами с помощью травяных чаев.
Если не лечить инфекции мочевыводящей системы, то могут возникнуть серьезные осложнения. Болезнь приводит к повреждению паренхиматозной ткани. Они начинают сморщиваться, что приводит к артериальной гипертензии. В результате у маленького пациента возникает почечная недостаточность или сепсис.
В таком случае вероятность рецидива увеличивается на 25%. Свести негативный процесс к минимуму поможет врач нефролог. К нему на учет малыш должен стать в обязательном порядке. Для профилактики целесообразно использовать антибактериальные или антисептические препараты.
Профилактика при наличии первых симптомов болезни:
- Малыша рекомендуется кормить исключительно молоком матери. В нем содержится достаточное количество антител, которые помогут ему справиться с инфекцией.
- Подгузники должны использоваться правильно. При этом важно соблюдать все нормы и правила личной гигиены.
- Очаги с инфекцией следует постоянно устранять.
- Использование препаратов для улучшения работы иммунной системы.
- Родители должны следить за тем, чтобы у ребенка был правильный режим дня.
- Ликвидация факторов, которые могут негативно отразиться на состоянии здоровья маленького пациента.
Распознать болезнь на ранней стадии помогут профилактические осмотры. Для этого у малыша на анализ берется моча и кровь. Родителям не рекомендуется игнорировать их регулярную сдачу.
Возможно, вас заинтересует:Мочесборники для новорожденных девочек
Видео по теме:
Похожие статьиАнализ мочи грудничков по СулковичуСимптомы пиелонефрита у грудничкаЛечение внутриутробной инфекции у новорожденныхВообщем поступили мы вчера в 8 больницу с температурой 39, думали орви обычное, оказалась инфекция мочевыводящих путей!!! как? откуда?! ничего не понимаю!!! завтра переводят в 1 городскую!!! Никто не знает как это лечиться и как долго нам лежать там теперь?Рубрика: Прорезывание зубов у новорожденныхВсе записи 263Ответить← Вода для грудничка!ингаляторы →Пожаловаться—>Читайте такжеВопросы и ответыЧто делать? РвотаПрямой эфирСколько будет держаться температура ??днём до 38,2 поднимается жаропонижающее не даю ,ребёнок играе…Вопросы и ответыНо температура держится уже 3 деньБиблиотекаПричины субфебрильной температуры у ребенкаПрямой эфирМогут ли быть так рано зубы? Нам 3,5 месяца. Десна слегка опухшие. Дочка капризная. Едим плохо (нор…бэби журналВиктория Лопырева рассказала о подарке для сына, который поможет при появлении первых зубиковВопросы и ответыЗдравствуйте ребёнку 3года и 7мес у него температура то снизится до 36 то поднимится до 39 симптомы красное горло и зал…БиблиотекаМожно ли купать ребенка при температуре: показания и противопоказания?Прямой эфирПока режутся зубы (3 день уже) вместо грызунков используем бабушкин подбородок и всех, кто окажется…
Инфекционно-воспалительные процессы в органах системы мочевыделения детей, являются насущной урологической проблемой во всем мире. Особо опасна – инфекция мочевыводящих путей у грудничка. Патология настолько распространенная, что по частоте проявления уступает разве что, простудным инфекциям.
Сегодня, из-за трудностей в диагностике и лечении, европейскими экспертами разработаны в помощь практикующим педиатрам, детским урологам и нефрологам различные положения и рекомендации, которые и в нашей стране приняты на вооружение.
Общие сведения
Актуальность проблемы обусловлена развитием частых патологий в органах мочевыделения, склонностью к почечным заболеваниям, их хронической и рецидивирующей клиникой проявления, что приводит к полному угнетению почечных функций и инвалидизации детей с самого раннего возраста. По данным статистики ВОЗ, патологии в органах мочевой системы стоят на втором месте в реестре заболеваний детей в раннем возрасте.
Эпидемиологические исследования показали, что в нашей стране распространенность нефропатий среди детей постоянно увеличивается и на сегодняшний день составляет – на 1000 здоровых детей 60 больных. Отмечается 5, 6 случаев на 10 000 детей с прогрессирующей клиникой, которые сразу попадают в группу детской инвалидности. В структуре урологических заболеваний у детей, микробно-воспалительные патологии диагностируются почти у 76% малышей.
Что характерно, подавляющее большинство из них (до 80%) являются следствием врожденных патологий, при которых, внутриутробные изменения в ОМС (органы мочевой системы) сохраняются после родов у более 70% детей и в 80% случаев, являются провоцирующим фактором развития ИМВП у малышей (возрастная группа от 0 до трёх лет). У 30% младенцев угроза инфицирования сохраняется, даже при отсутствии перинатальных патологий, что обусловлено возможностью морфофункциональной незрелостью структурных тканей почек.
Частота инфекционно-воспалительных патологий в органах мочеиспускания у младенцев мужского пола (включая пиелонефрит) выше чем у девочек, что связано с особенностью развития обструктивной уропатии (дисфункции нормального тока мочи), что проявляется гораздо раньше у мальчиков.
Статистика Европейской ассоциации урологов показывает, что заболевания у мальчиков в младенчестве (до года) составляет 3,2%, а у девочек – 2%. В дальнейшем, ситуация меняется – 30 девочек и всего лишь 11 мальчиков с ИМВП на 1000 здоровых детей.
Приведены данные зарубежной статистики педиатров и нефрологов (ESPN) – в группе обследованных почти 1200 детей с ИМВП:
- у девочек до полугода патология диагностировалась чаще чем у мальчиков в 1,5 раза;
- с полугода до года, увеличивалась вчетверо;
- а с 1 года до трёх лет, инфицирование девочек увеличивалось вдесятеро.
И отечественные, и зарубежные эксперты пришли к единому мнению – частота проявления ИМВП зависит от половой принадлежности и возраста ребенка, при этом у детишек до 1-го года она диагностируется чаще (до 15% у лихорадящих младенцев), проявляясь развитием тяжелой бактериальной инфекцией.
Разновидности ИМВП у младенцев
Существует много классификаций ИМВП, но по сравнению с классическим вариантом, применяемым в практике отечественных специалистов, наиболее удобна по отношению к грудным детям, классификация, предложенная европейскими экспертами.
Классификация по локализации очага инфекции (нижний и верхний мочевой путь):
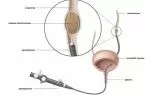
- Цистит, характеризующийся развитием инфекционно-воспалительных очагов в слизистой выстилке моче-пузырного резервуара.
- И пиелонефрит, обусловленный развитием диффузной гноеродной инфекцией в почечных лоханках и паренхиме.
Разделение по эпизодам проявления:
- первичную инфекцию;
- повторную и рецидивирующую, подразделяющуюся в свою очередь на персистентную или неразрешенную инфекцию.
Классификация по признакам:
- Бактериурию бессимптомного типа с характерным заселением МП невирулентными микроорганизмами, неспособными привести к развитию патологической симптоматики.
- И симптоматическую ИМВП с проявлением всего «букета» болезненных признаков.
Разделение по осложняющим факторам:
- неосложненная ИМВП с отсутствием морфофункциональных нарушений в различных отделах мочевой системы и компетентным иммунным фагоцитозом;
- и осложненная инфекция мочевыводящих путей у новорожденных на фоне механических, либо функциональных обструкций или иных проблем в системе мочевыделения в анамнезе.
Причины развития заболевания у грудничков
Основная причина развития ИМВП у детей грудного возраста – неблагополучные факторы антенатального анамнеза (внутриутробного развития), в частности, наличие урогенитальных патологий у будущей мамочки, являющиеся предпосылкой для развитию инфекционных процессов в ОМС у ребенка:
- Непосредственное внутриутробное инфицирование, либо во время родов.
- Наличие у матерей новорожденных хламидиоза и микоплазмоза (основная причина формирования хронического пиелонефрита у младенцев, по данным статистики у 14% детей).
- Процессы гестоза беременных, вызывающие дестабилизацию клеточных мембран в структуре нефронов у эмбриона с последующим развитием нефропатий.
- Нарушение иммунной системы новорожденных, обусловленное наличием антигенных белков, недостаточностью центральных регуляторов иммунитета Т-лимфоцитов, либо преобладанием их помощников – лимфоцитов-хелперов.
- Различный генезис внутриутробных гипоксий, вызывающих глубокие расстройства в физиологических и биохимических процессах у новорожденных, проявляясь у 39% младенцев морфологическими изменениями в структуре почечных тканей и нарушением их функциональных возможностей.
- Провоцирующим фактором служат – недостаточный гигиенический уход за ребенком, переохлаждение, уродинамические нарушения (обструкции, рефлюкс, врожденные аномалии мочевых путей, генетическая предрасположенность к инфекциям).
Не отбрасывается и гипотеза влияния внутриутробных вирусных инфекций на развитие ИМВП (Коксаки, грипп, парагрипп, вирус-РС, аденовирус, цитомегаловирус, 1-й и 2-й тип герпеса), что рассматривается, как способствующий фактор инфекционного присоединения. Среди возбудителей инфекционно-воспалительного процесса у детей абсолютно доминирует кишечная бактерия семейства E.coli (в 75%), представители грам (+) и грам (-) микроорганизмов анаэробы и др.
По мнению исследователей, из Швеции, дебют ИМВП у малышей, обусловлен ранним (первое полугодие) переводом детей с грудного на искусственное кормление, что увеличивает риски инфицирование через пищу.
Рекомендуем ознакомиться:
- Симптомы и лечение детского цистита.
- Особенности терапии цистита у 3-х летнего ребенка.
- Особенности цистита у детей в возрасте 6—9 лет.
- Анализ мочи по методу Нечипоренко у детей.
- Цистит и беременность.
Как распознать ИМВП у грудничка
У младенцев клиника заболевания малозаметна и смазана, поэтому распознать ее сразу сложно. К тому же единственным симптомом инфекции мочевыводящих путей у грудничков часто выступает высокая температура. Коварство инфекции – ее быстрое развитие. Длительное отсутствие лечения чревато опасными последствиями.
Инфицирование уретры, при отсутствии своевременного лечения, всего за несколько дней способно перейти на почечные ткани, дестабилизировать их работу и проявиться в виде пиелонефрита. Даже эффективная терапия почечного поражения не дает гарантии полного излечения и восстановления их функции. Поэтому, очень важно вовремя распознать болезнь.
У детей грудного возраста, кроме высокой лихорадки, инфицирование ОМС проявляется:
- темной с неприятным запахом мочой;
- нарушением в процессах мочеиспускания (дизурия, странгурия);
- капризностью, плаксивостью и раздражительностью;
- диспепсическими нарушениями в виде тошноты, рвоты, неспокойным сном, вздутием животика и диареи;
- общей слабостью;
- ослаблением сосательного рефлекса или полным отказом от еды;
- сероватым оттенком кожных покровов.
При врожденном пиелонефрите или уросепсисе, для маленьких детей характерны неспецифические признаки – быстрое снижение веса, отклонения в физическом развитии, желтушность кожи, признаки гипервозбудимости и летаргии. Как говорит известный доктор Е. Комаровский: «ИМВП в грудничковом возрасте следует предположить при развитии любой острой патологии и явных признаков отсутствия набора веса».
Основные диагностические методики
Для грудничковых малышей применение лабораторного мониторинга урины, при диагностическом поиске ИМВП, в основном, становиться невозможным и не применяется. Обычное выявления лейкоцитурии и бактериурии, как основной показатель, в данном случае, не срабатывает.
В младенческом периоде, редко какие детки приучены к горшку и получить стерильный образец мочи довольно сложно. Сборы мочи при помощи различных методик не исключает риск высокого уровня загрязнения, что чревато ложноположительным результатом.
К тому же, использование катетеризации или метода надлобковой пункции для взятия проб урины у младенцев, довольно сложный и болезненный для ребенка процесс, с риском занесения дополнительной инфекции. Поэтому основным направлением в диагностическом поиске, являются:
- Клинический и биохимический мониторинг образца крови, определяющего наличие бактериальной инфекции в почечных лоханках.
- УЗИ – позволяющего классифицировать наличие осложненной, либо неосложненной инфекции.
- Микционную цистографию – выявление патологических изменений в системе мочевыделения.
- Диагностическое обследование методами статистической и динамической радиоизотопной нефросцинтигафии, выявляющие очаговое наличие нефросклероза, застоя урины и причин уро динамических нарушений, препятствующих нормальному оттоку урины.
Терапия ИМВП у грудничков
Основная методика терапии ИМВП у грудных младенцев обусловлена:
- максимально ранним назначением антибактериальных ЛС с учетом резистентности микроорганизмов;
- своевременным выявлением и коррекцией уродинамических нарушений;
- длительной антимикробной профилактикой рецидивирующих процессов;
- контролированием кишечных функций;
- снижением дозировки антибактериальных средств в соответствии с показателями почечной эффективности.
При лечении детей грудного возраста, наличие высокой температуры и признаков токсикоза, является показателем безотлагательного применения антибактериальных препаратов внутривенно. При этом следует учитывать, что не все антибиотики могут применяться для лечения младенцев. Для парентерального введения назначаются препараты цефалоспоринов («Цефатаксимина», «Цефтазидима», «Цефтриаксона»), пенициллинов («Ампициллина», «Амоксициллина», «Амоксициллин/клавулановой кислоты») и др.
Показатель для пероральной терапии – снижение признаков токсикоза и нормализация температуры на протяжении суток. Назначаются – «Цефтибутен», «Цефиксим», «Цефподоксим поксетил», «Цефуроксим аксетил», «Цефаклор» и др. Длительность антибиотикотерапии – одна, полторы недели, но не менее 3 дней, при осложненных процессах у новорожденных допустимо продление курса до трех недель.
Больные малыши должны находится под постоянным наблюдением врача, поэтому их лечение должно проводиться в условиях стационарного контроля.
Меры профилактики
Выполнение родителями простых рекомендаций по уходу за малышом, поможет предотвратить развитие заболевания. Профилактические рекомендации включают:
- Обеспечение как можно длительного питания младенца материнским молоком, так как молоко матери, является отличной защитой детского организма от влияния инфекций.
- Разумный подход к введению прикорма. Ввиду несовершенства детской пищеварительной системы, необходимо постепенное расширение детского рациона, с постоянным контролем стула малыша. Запоры и несвоевременное выведение токсинов из организма – отличная предпосылка для инфекционного внедрения. Предпочтение следует отдавать фруктовым и овощным пюре, постепенно добавляя в рацион каши из цельных злаков.
- Во избежание застойных процессов в почках, следует на протяжении всего дня поить ребенка простой водичкой.
- Большое значение в профилактике занимает гигиена малыша. Она заключается в ежедневном подмывании ребенка с использованием только средств детской гигиены и категорического исключения щелочных агрессивных средств.
- Смена подгузника всегда должна сопровождаться обработкой промежности ребенка влажной салфеткой, после чего хороши воздушные ванны, чтобы кожа малыша подышала.
- Ежедневная смена белья – обязательна.
- Не следует оставлять надолго малыша на полу. Берегите его от переохлаждений.
Серьезность ИМВП у деток грудного возраста не стоит недооценивать. Даже без четко выраженной клинической картины, заболевание может проявиться неожиданными последствиями в самые короткие сроки. Лишь немедленное обращение за медицинской помощью, оградит ребенка от тяжелых осложнений.
<index>
Работа педиатра осложнена тем, что младенец не может описать жалобы. Особенно затруднительно выявлять заболевания без ясных симптомов. Слаборазвитая нервная система малыша устроена так, что боль имеет разлитой характер. Проще говоря, у детей при заболеваниях одного органа поражается обширная область. Например, при аппендиците у ребёнка болит весь живот, а не правая сторона, как у взрослых.
Инфекция мочевыводящих путей у грудничка по распространённости в педиатрии занимает второе место после ОРВИ. Заболевания этой системы опасны риском развития пиелонефрита, что может быстро привести к летальному исходу.
Содержание
Причины
Большинство урологических инфекций вызываются бактериями: кишечной или синегнойной палочкой, золотистым стафилококком. Реже встречается инфицирование грибами или вирусами.
В мочевыделительные тракты они проникают двумя путями:
- Если в организме присутствует очаг воспаления – через кровь и лимфу из других органов.
- При болезни матери – с её молоком или воздушно-капельным механизмом заражения.
Факторы риска
Почему ребёнок заражается? Существует ряд условий, при которых инфицирование выделительной системы младенца более вероятно.
Дисфункция процесса выведения мочи из организма – уродинамика – нарушается вследствие:
- Обструкции (закупорка) выводящих путей. Механическое препятствие не позволяет урине удалиться из тела грудничка. Токсические вещества, находящиеся в ней, начинают негативно влиять на окружающие ткани. Из-за возникшего застоя увеличивается давление в почке, клетки её повреждаются и бактерии атакуют уязвимый орган.
- Рефлюкса – патологического состояние, при котором урина возвращается из нижележащих отделов мочевыводящего пути в предшествующие. Расстройство проявляется при патологиях периферической нервной системы.
- Метаболических заболеваний. Они изменяют состав урины, которая может агрессивно действовать на стенки органов мочеиспускательного пути. К таким патологиям относят: сахарный диабет, подагра, избыточное поступление минералов в организм.
СПРАВКА! Повышенное образование уратов и оксалатов приводит к их отложению в нефронах, что обуславливает возникновение мочекаменной болезни. Солевые кристаллы повреждают стенки выделительных органов. Через микротравмы инфекционные агенты распространяются по всей толще тканей.
- Дисфункции мочевого пузыря, обусловленной нейропатией. Нарушается процесс его наполнения и опорожнения. Застой жидкости создаёт комфортные условия для размножения бактерий.
- Инструментальных вмешательств в органы мочевыделительной системы.
- Наличия очага воспаления в организме на фоне сниженного иммунитета.
- Сосудистые нарушения, из-за которых происходит сужение просвета почечных артерий. Это приводит к развитию ишемии – кислородного голодания – тканей. А прогрессирование процесса обуславливает гибель нефронов.
- Заболеваний иммунной системы, ослабляющих защиту организма.
- Недостаточно тщательной личной гигиены младенца.
- Переохлаждения малыша.
- Врождённых аномалий мочевых путей, обусловленные осложнениями во время беременности или при родах.
- Наследственной предрасположенности к хроническим инфекциям.
СТАТИСТИКА! Девочки болеют уретритами и циститами в возрасте 3–4 лет, мальчики – в грудном (до 3 месяцев).
Симптомы
У ребёнка легко упустить начало заболевания мочевыводящего пути. Клиническая картина может быть смазана, малозаметна. Новорождённые к тому же носят одноразовые подгузники: родители не сразу замечают изменение качественных характеристик мочи.
У младенцев до года о наличии инфекции свидетельствуют следующие признаки:
- Боли в животе и поясничной области.
- Тёмный цвет урины.
- Неприятный резкий запах мочи.
- Повышение температуры тела, лихорадка.
- Раздражительность, быстрая смена настроения, плаксивость и капризность, неспокойный сон.
- Диспептические нарушения: вздутие живота, диарея, тошнота, рвота.
- Кожа становится бледной, иногда может приобретать серый оттенок.
- Ребёнок ощущает общее недомогание и слабость.
- Расстройство пищевого поведения, подавление аппетита вплоть до полного отказа от кормления. Снижение сосательного рефлекса, учащённое срыгивание.
Для детей старше 2 лет характерные дополнительные симптомы:
- Частые болезненные мочеиспускания, сопровождающиеся чувством жжения.
- Урина выделяется небольшими порциями.
ВАЖНО! Родителям необходимо следить за появлением данных признаков инфицирования и при их обнаружении срочно обращаться к врачу!
Диагностика
У детей мочевыводящий путь короткий, воспаление очень быстро достигает почек и вызывает пиелонефрит. При отключении работы одной прогрессирует риск отказа и остальных систем органов.
Диагноз нефролог ставит на базе комплексного обследования:
1. Опрос и осмотр. Характерные симптомы при инфекции мочевых трактов у грудничков перечислены выше. Пиелонефрит отличается более яркой клинической картиной: боли в пояснице становятся невыносимыми. В такой ситуации рекомендуется вызов машины скорой медицинской помощи.
2. Анализ мочи. Его виды: общий, биохимический, бактериологический, серологический, по Нечипоренко и Зимницкому. Признаки воспаления: наличие белка, эритроцитов, бактерий и большого количества лейкоцитов в урине.
3. Анализ крови. Тревожным звонком для педиатра будет: увеличение СОЭ и повышение уровня нейтрофилов.
4. УЗИ органов мочевыделительной системы. Позволяет оценить состояние тканей и обнаружить аномалии их развития.
5. Ретроградная цистоуретрография. Контрастное вещество вводят через катетер в мочеточник. После производится рентгенография выделительной системы.
6. Урофлоуметрия. Применяется для записи скорости оттока урины. Таким образом выявляются патологии строения мочевыводящих путей или их обструкция.
ВАЖНО! Цисто- и уретроскопия применяются только при хронической форме заболеваний и исключительно в период ремиссии (ослабление патологического процесса, относительная норма функциональности органов).
Дифференциальная диагностика
До постановки окончательного диагноза педиатру необходимо сравнить симптомы и инфекции мочеполовой системы с другими заболеваниями. У разных недугов могут быть общие причины возникновения.
Дифференциальная диагностика воспаления выделительных органов проводится с:
- Заражением паразитами (острицами).
- Острым аппендицитом. Отличительная черта – поражения ЖКТ не связаны с актом мочеиспускания.
- Вульвовагинитом и другими гинекологическими воспалениями у девочек (сходный с циститом).
Лечение
При выявлении инфекции мочевыводящих путей грудничков обычно оставляют в стационаре.
ВАЖНО! Не следует отказываться от госпитализации. Это необходимо для тщательного контроля эффективности терапии и быстрого оказания реанимационной помощи: при пиелонефрите могут отказать почки или развиться сепсис. Оба эти состояния угрожают жизни малыша.
Перечень лекарственных препаратов педиатр подбирает каждому пациенту индивидуально. Детям до 2 лет назначают:
1. Антибиотикотерапию. Медикаменты вводят внутривенно или в мышцу не менее 7 дней. При необходимости длительность курса увеличивается. Изначально применяют препараты широкого спектра действия. После исследования
чувствительности бактерий подбирается лекарство, действующее именно на имеющийся тип возбудителя.
ВАЖНО! Категорически запрещено давать ребёнку антибиотики самостоятельно. Некоторые фармакологические группы препаратов очень нефротоксичны и лишь усугубят состояние младенца.
2. Нестероидные противовоспалительные средства. Устраняют симптомы интоксикации: температуру, отёчность и мышечную слабость.
3. Дезинтоксикационную терапию. Допустим приём фитопрепаратов: отваров из ромашки или бессмертника.
4. Антиоксиданты. Цель — поддержание иммунной системы.
5. Обезболивающее при необходимости.
6. Спазмолитики и диуретики способствуют восстановлению функции почек.
Мамы лежат в отделении вместе с младенцами. Им следует знать принципы лечения:
- Постельный режим ребёнка.
- Частое регулярное кормление (до 5–6 раз в сутки).
- Специальная диета для малыша: сокращение объёма потребляемой жидкости, снижение потребления соли, включение в меню продуктов, богатых белком.
ОСТОРОЖНО! При инфекции мочевыводящих путей рекомендуется исключить из рациона кислую и жареную пищу!
После стихания острейших явлений назначается физиотерапия:
- Электрофорез.
- Лечение постоянным током.
- Аппликация с озокеритом и парафином.
- Ультравысокочастотная терапия (УВЧ).
Профилактика
Рецидивы воспалительных процессов встречаются в 25% случаев. Детский нефролог должен проинструктировать родителей для коррекции образа жизни ребёнка.
Профилактические мероприятия подразумевают:
- Грудное вскармливание как минимум до полугодовалого возраста. Материнское молоко богато элементами, необходимыми в процессе формирования собственного иммунитета новорождённого.
- Правильная гигиена половых органов малышей. А также регулярная смена подгузников.
- Разнообразное детское меню для обогащения организма всеми необходимыми витаминами и минералами.
- Устранение возможных причин инфекции мочеиспускательного канала.
- Организация режима дня младенца. Это поддержит иммунитет.
- Недопущение переохлаждения ребёнка.
- Регулярные медицинские осмотры у педиатра.
- Достаточное питье.
- Обращайте внимание на причины детского плача. Боль при мочеиспускании или натуживание малыша указывает на урогенитальную инфекцию.
</index>Похожие публикации<index>
Инфекция мочевыводящих путей у маленьких детей встречается не реже, чем вирусные респираторные заболевания. Рвоту и тошноту, рези в области живота родители часто списывают на простое отравление. Однако при таких симптомах рекомендуется обращаться к врачу. Если это инфекция мочевыводящих путей, то ее несвоевременная диагностика и лечение приведут к неприятным для грудничка последствиям.
Особенности образования недуга
Инфекция мочевыводящих путей образовывается, когда бактерии начинают с большой скоростью скапливаться в организме. Это вызвано такими микробами, как:
- кишечная палочка,
- золотистый стафилококк,
- синегнойная палочка.
Бактерии попадают в организм по кишечному тракту, распространяются через кровь и вызывают у грудничка частое мочеиспускание, в результате чего он постоянно плачет из-за режущей боли.
Причины недуга
Иногда родители замечают, что моча их ребенка сильно пахнет тухлой рыбой, и запах порой напоминает ацетон. В таких ситуациях первое, что приходит в голову – это цистит. Однако не всегда диагноз может быть верным. Перед тем как приступить к лечению, изучите причины, по которым моча пахнет, как ацетон или тухлой рыбой.
Основные причины:
- хроническая невралгия;
- контакт с другим больным в бассейне (кишечная палочка);
- частое переохлаждение;
- несоблюдение элементарных правил гигиены;
- неправильное использование памперсов;
- отсутствие специальной диеты для маленького ребенка (белок в урине выше требуемого уровня);
- наличие в рационе большого количества копченых и острых продуктов.
Все эти факторы могут спровоцировать развитие недуга. Нужно внимательно следить за состоянием малыша и, когда он плачет без причины, сразу идти к врачу. Если образуются камни, мочеиспускание будет сопровождаться сильными болями.
Симптомы недуга
Организм малыша очень слаб, и иногда иммунитета для борьбы с болезнетворными бактериями недостаточно. Именно по этой причине родители должны внимательно следить, как ведет себя их малыш, беспокоит ли ребенка что-либо. Если есть перечисленные ниже симптомы, необходимо как можно быстрее обратиться за помощью к врачу.
На какие симптомы обращать внимание:
- частое мочеиспускание;
- энурез (непроизвольно выделяется моча во сне);
- кровь в утренних испражнениях малыша;
- отечность ног и под глазами не сходит несколько дней;
- признаки того, что есть кишечная палочка (высокая температура, частая рвота и тошнота);
- режущие боли в области живота (малыш плачет, когда ходит в туалет);
- урина пахнет рыбой (неприятный тухлый запах);
- запах напоминает ацетон.
Диагностика недуга
Как только родители заметили у своего ребенка симптомы инфекции мочевыводящих путей, необходимо незамедлительно обратиться к врачу, чтобы он назначил лечение. Если моча пахнет тухлой рыбой или запах напоминает ацетон, то это плохой знак. Первое действие в данной ситуации – сдать анализы.
Что показывает анализ, если есть инфекция (кишечная палочка или другие):
- белок;
- в некоторых случаях – эритроциты:
- есть ли оксалаты;
- высокий уровень лейкоцитов.
Что показывает кровь, если есть инфекция:
- острофазный белок;
- формула лейкоцитов сдвигается влево.
Иногда сдать только анализ мочи недостаточно, чтобы выявить такие инфекции, как кишечная палочка и подобные.
В такой ситуации требуется дополнительно сдать кровь. Врач изучает полученные результаты и только после этого ставит диагноз, на основании которого назначается лечение.
Бакпосев
Чтобы определить основной возбудитель и то, устойчив ли организм к антибиотикам, необходимо перед началом лечения дополнительно сдать мочу на бакпосев. Анализ делается не дольше, чем 5-6 суток.
Запах мочи, похожий на ацетон – это еще не окончательный диагноз. Бакпосев позволяет четко определить, есть ли угроза поражения почек, имеются ли в моче оксалаты.
Как собирается материал для анализа:
- половые органы ребенка хорошо промываются;
- емкость для сбора анализа стерилизуется;
- собирается утренняя порция мочи, которую затем переливают в подготовленную емкость, после чего последнюю плотно закрывают.
Что такое оксалаты и о чем они говорят
Оксалаты – это те соли, наличие которых в моче показывает анализ. Если их количество отклоняется от нормы в меньшую или большую сторону, стоит обратиться к врачу.
Соли оксалаты отклоняются от нормы в следующих ситуациях:
- мочекаменная болезнь;
- бактерии в детском организме;
- воспалительные процессы в кишечнике.
Если в осадке мочи были обнаружены соли оксалаты и белок, это означает, что режим питания ребенка был неправильным.
Нужно вовремя начать лечение инфекции мочевыводящих путей, чтобы у ребенка не возникли осложнения. Первое, что требуется сделать – добиться того, чтобы соли оксалаты и белок достигли нормального уровня.
Рацион нужно менять, основываясь на простых рекомендациях:
- Больше жидкости для малыша – не менее чем 2 литра в сутки. Причем это должен быть не только чай или сок, но и обычная вода. Только таким образом кровь из мочи уйдет, а белок и необходимое количество соли (оксалаты) восстановятся.
- Чтобы убить бактерии, в организм должно поступать больше магния. Он содержится в таких продуктах, как пшено, овес и рыба.
- Все витамины группы В отлично справляются с тем, чтобы убрать из детского организма бактерии.
Если родители продолжают замечать кровь в урине и не проходит запах, похожий на ацетон, значит, питание не помогло восстановить белок и оксалаты (соли) до нужного уровня. Симптомы указывают на то, что инфекция мочевыводящих путей все еще тревожит ребенка.
Лечение недуга
Когда ребенок плачет, страдают любые родители. Они пытаются сделать все возможное, чтобы улучшить состояние малыша. Однако в том случае, если запах урины напоминает ацетон, самолечение не поможет.
Важно правильно диагностировать недуг, сдать необходимые анализы и только потом делать выводы.
- Если ребенок сильно плачет перед тем, как сходить в туалет, а запах урины напоминает ацетон – это симптомы, похожие на цистит. Своевременное обращение к врачу поможет диагностировать недуг на том этапе, когда еще будет возможно домашнее лечение. Родители должны знать, что без антибиотиков бактерии не убить, других путей нет. Когда в урине появится кровь, избавиться от цистита будет намного тяжелее. Поэтому главный совет в таком случае – как можно быстрее обратиться к врачу и строго следовать его рекомендациям.
- Пиелонефрит. Если бактерии не были вовремя устранены, развивается пиелонефрит. Данный недуг вылечить самостоятельно не получится, и ребенка придется помещать в стационар под наблюдение врача.
Независимо от диагноза, первое, что делают врачи – восстанавливают белок и оксалаты (соли) в детском организме.
Постоянно сдается кровь на анализ и урина, чтобы следить, прогрессирует ли болезнь или бактерии умирают.
Также обращается внимание на то, пропал ли запах, похожий на ацетон. Если это случилось, значит, состояние ребенка улучшается.
Профилактические меры
Никакие родители не хотят видеть, как плачет их любимый малыш. Чтобы предотвратить инфекцию мочевыводящих путей и другие бактерии, соблюдайте простые меры профилактики.
- Регулярно купайте ребенка в ромашке и череде. Эти травы убивают любые бактерии, способствуют укреплению иммунитета.
- Чтобы поддерживать соли и оксалаты в детском организме в нужном количестве, кормите малыша правильно и не злоупотребляйте вредными продуктами (копчеными, жареными).
- Конечно, для маленького ребенка важно соблюдать правила гигиены. Регулярно меняйте подгузники, умывайте малыша каждый день и следите, чтобы одежда всегда была чистой.
Такие симптомы, как кровь в урине и плохой анализ (повышенный белок, присутствуют соли оксалаты) – это предвестники беды. Чем быстрее вы обратитесь к врачу, тем скорее избавите малыша от неприятных болей.
</index>Используемые источники:
- https://floragaz.ru/zdorovye/mochepolovaya-infekciya-grudnichkov
- https://m.baby.ru/blogs/post/261485802-107793820/
- https://mycistit.ru/vid/imvp-u-grudnichkov
- https://1opochkah.ru/deti/infekcija-mochevyvodjashhih-putej-u-grudnichka.html
- https://grudnichky.ru/lechenie/infekcija-mochevyvodyashhix-putej-u-grudnichkov.html