Гломерулонефрит у детей — одна из самых распространённых почечных патологий. В последнее время это заболевание встречается всё чаще. Оно проявляется неприятными симптомами и может иметь очень серьёзные последствия для здоровья. Родителям важно вовремя распознать заболевание и начать его лечение.
Что такое гломерулонефрит у детей
Гломерулонефрит — приобретённое поражение почек с вовлечением в процесс клубочков вследствие инфекционных, иммунных, аллергических процессов. Гломерулонефрит у детей диагностируется с частотой до 10–20 случаев на 10 тысяч. Патология стоит на 2-м месте в структуре воспалительных заболеваний органов мочевыделения. Мальчики болеют чаще, чем девочки. Осенью и зимой заболеваемость увеличивается. Болеют дети школьного возраста. Заболеваемость у детей младше 2 лет встречается нечасто.
Гломерулонефрит — воспалительное заболевание почек, поражающее их систему фильтрации (клубочки)
Классификация патологии
Гломерулонефрит классифицируют нескольким признакам:
- По причине развития:
- первичный — развивается в почках при воспалении, имеющем иммунный характер;
- вторичный — на фоне другой патологии, чаще инфекции.
- По течению заболевания:
- острый — начинается внезапно и сразу характеризуется яркими симптомами;
- подострый — начинается, как острый, но характеризуется бурным злокачественным течением и плохо поддаётся терапии;
- хронический — прогрессирует медленно, но постепенно вовлекает в воспалительный процесс и другие ткани почки;
- быстропрогрессирующий (составляет 1–2% от всех форм гломерулонефритов) — характеризуется стремительным течением патологии, промедление с началом терапии грозит летальным исходом из-за прекращения функционирования почек.
- По вариантам развития патологии:
- циклический, протекающий с клиникой одного из синдромов:
- нефротического (белок в моче и отёки);
- нефритического (повышение артериального давления, отёки, олигурия — уменьшение количества выделяемой урины);
- мочевого (в моче обнаруживают повышенное количества белка, эритроцитов, лейкоцитов, цилиндров);
- гематурического (появление эритроцитов в моче);
- ациклический, или латентный, — сопровождается незначительными жалобами, мочевой синдром не выражен.
- циклический, протекающий с клиникой одного из синдромов:
Причины и факторы развития гломерулонефрита у детей
При остром гломерулонефрите имеется чёткая взаимосвязь с перенесённой инфекцией за 2–4 недели до появления симптомов патологии:
- стрептококковая, стафилококковая, пневмококковая инфекции, которые протекают в виде:
- ангины;
Последствием ангины у ребёнка может стать гломерулонефрит
- скарлатины;
- стрептодермии;
- эндокардита;
- пневмонии;
- ангины;
- острая респираторная вирусная инфекция;
- инфекционный мононуклеоз;
- цитомегаловирусная инфекция;
- брюшной тиф;
- паразитарные болезни:
- малярия;
- токсоплазмоз.
Хронический гломерулонефрит появляется следом за перенесённым острым. Но чаще бывает как первично-хронический при:
- избыточной антигенной нагрузке на организм (неправильно проведённой вакцинации, введении иммуноглобулинов);
- хронических очагах инфекции и несвоевременной их санации (тонзиллите, кариесе, гастрите);
Кариес — это очаг хронической инфекции, откуда бактерии с током крови могут попасть в любой другой орган
- приёме нефротоксических препаратов;
- врождённых сбоях в работе иммунной системы.
Повлиять на возникновение заболевания могут следующие факторы:
- переохлаждение;
- стресс;
- смена климата;
- физическое перенапряжение;
- длительное нахождение на солнце.
Видео: причины гломерулонефрита
Симптомы заболевания
Симптомы гломерулонефрита начинаются внезапно. Частыми жалобами являются:
- боль в области поясницы, которая обусловлена увеличением размеров почки и сдавлением нервных окончаний;
- снижение диуреза (суточного выделения мочи) из-за уменьшения клубочковой фильтрации;
- артериальная гипертензия — возникает вследствие увеличения синтеза ренина в ответ на уменьшение кровотока в почках;
- отёки в области лица и голеней — появляются из-за задержки жидкости в организме;
- увеличение температуры тела;
- головная боль как следствие повышения внутричерепного давления;
- одышка вследствие нефрогенного отёка лёгких и сердечной недостаточности;
- слабость, утомляемость.
При быстропрогрессирующем гломерулонефрите клиника развивается молниеносно. Быстро снижается функция почек с нарастанием уремии (интоксикации организма продуктами собственности жизнедеятельности) и почечной недостаточности.
При любых жалобах ребёнка, которые дают повод подозревать нарушения деятельности почек, следует немедленно посетить врача (сначала педиатра, затем он направит к урологу или нефрологу) для диагностики и назначения лечения.
Диагностика и дифференциальная диагностика
Диагноз выставляется на основании жалоб, объективного осмотра и дополнительных методов обследования:
- подсчёта выпитой и выделенной жидкости — помогает в диагностике отёков;
- измерения артериального давления;
- результатов общего анализа мочи (обнаруживаются белок, эритроциты, повышается плотность);
- показателей посева мочи (чаще стерильный, иногда показывает присоединение инфекции);
- анализа мочи по Зимницкому (недостаточный объём мочи, уменьшается соотношение дневной/ночной диурез);
С помощью анализа мочи по Зимницкому оценивается способность почек концентрировать и выделять мочу
- клинического анализа крови (признаки воспаления — увеличение количества лейкоцитов, СОЭ, — анемия);
- биохимического анализа крови (повышается креатинин, уменьшается скорость клубочковой фильтрации, обнаруживается белок);
- УЗИ почек (выявляется небольшое увеличение размеров);
- биопсии почек (показана при атипичном течении заболевания с длительно сохраняющейся гипертензией, олигурией — уменьшением объёма мочи, гематурией — обнаружением эритроцитов в моче).
Гломерулонефрит необходимо дифференцировать от патологий со схожей клинической картиной:
- наследственного нефрита;
- геморрагического васкулита;
- острого пиелонефрита;
- ревматизма;
- системной красной волчанки.
Лечение гломерулонефрита у детей
Большая роль в лечении гломерулонефрита у ребёнка отводится:
- Постельному режиму с возможным дальнейшим переводом на полупостельный при улучшении состояния.
- Соблюдению диеты. Продукты тщательно вывариваются и механически обрабатываются. Разрешаются супы на овощном отваре, молочные продукты, тушёные овощи, крупы. При стихании процесса добавляются мясо и рыба, хорошо обработанные.
- Ограничению жидкости, которая назначается из расчёта диуреза предыдущего дня (в среднем 3–4 стакана в день).
- Исключению соли. После увеличения диуреза и нормализации артериального давления разрешается немного подсаливать пищу.
- Ограничению продуктов, содержащих белок (полностью исключаются — мясо, рыба, молочные продукты, яйца). Калорийность пищи сохраняется за счёт углеводов и жиров (отварные овощи, свежие фрукты, молоко в небольшом количестве в кашах или чае).
В случае тяжёлого течения гломерулонефрита у ребёнка (наличия токсинов в крови, пожелтения кожных покровов, запаха ацетона изо рта) назначается процедура гемодиализа — очищения крови на аппарате «искусственная почка».
Видео: продукты, опасные для почек
Медикаментозная терапия
Медикаменты назначаются врачом исходя из формы заболевания и особенностей его течения у конкретного ребёнка:
- кортикостероиды (противовоспалительное действие) назначаются при быстропрогрессирующем варианте течения болезни (Преднизолон);
- антибактериальная терапия (при наличии бактериальной инфекции) препаратами с низкой нефротоксичностью (пенициллины, цефалоспорины, макролиды):
- Пенициллин;
- Эритромицин;
- Эмпиокс;
- препараты, улучшающие кровоток в почках:
- Эуфиллин;
- Пентоксифиллин;
- Курантил;
- гипотензивные препараты (для снижения артериального давления):
- Резерпин;
- Нифедипин;
- мочегонные средства (назначаются только при массивных отёках и выраженной гипертензии):
- Фуросемид;
- Лазикс;
- Верошпирон.
Фотогалерея: препараты при воспалении гломерул у детей
- Преднизолон помогает быстро уменьшить воспалительный процесс
- Курантил улучшает кроснабжение почек
- Фуросемид помогает бороться с отёками
- Каптоприл назначают при повышенном артериальном давлении
- Эритромицин борется с бактериальной инфекцией
Прогноз и осложнения
При остром гломерулонефрите выздоровление наступает в большинстве случаев. В 10% происходит переход патологии в хроническую форму. Редко бывают осложнения:
- острая почечная недостаточность;
- сердечная недостаточность;
- нефротическая энцефалопатия (повреждение головного мозга из-за недостаточной функции почек).
После выздоровления ребёнок находится под наблюдением в течение 5 лет. В первый год он освобождается от занятий физической культурой и вакцинации. Раз в полгода осматривается педиатром, нефрологом, отоларингологом, окулистом, стоматологом, сдаёт анализы крови и мочи. Если по прошествии 5 лет состояние ребёнка не вызывает опасений, он снимается с учёта.
Профилактика
Родителям надо внимательно относиться к здоровью ребёнка и не заниматься самолечением. Необходимо помнить, что даже обычная простуда может дать осложнения на почки. А недолеченная ангина может привести к тому, что возбудитель на какое-то время затаится в организме, а при неблагоприятных факторах активизируется и вызовет осложнения. Соблюдение несложных мероприятий позволит не допустить патологии в почках:
- своевременная санация очагов инфекции при хроническом тонзиллите, кариесе, гастрите;
- адекватная антибактериальная терапия острых инфекционных заболеваний (ангины, пневмонии, стрептодермии), при назначении педиатром противомикробных препаратов важно соблюдение длительности их приёма, исключён самостоятельный выбор лекарств;
- выполнение профилактических прививок, только когда ребёнок здоров, а при аллергии необходима подготовка к вакцинации;
- повышение сопротивляемости организма к инфекциям: закаливание, физическая активность, приём витаминов.
Гломерулонефрит у ребёнка — серьёзное заболевание. Но несмотря на выраженность клинических проявлений, течение его благоприятное. При соблюдении режимных моментов, диеты и рекомендаций по лечению наступает полное выздоровление.
Гломерулонефрит у детей — острое или хроническое заболевание почечных клубочков. Эта патология опасна своими осложнениями. Поэтому нужно знать, что ее вызывает, как она проявляться, чтобы своевременно обратиться к педиатру.
Классификация гломерулонефрита у детей
Формы гломерулонефрита у детей бывают:
- первичный;
- вторичный, когда патология почек, возникает из-за другой болезни;
- неустановленной и установленной этиологии, при котором прослеживается связь между предшествующей инфекцией;
- в зависимости от распространения повреждения бывает очаговый или диффузный гломерулонефрит;
- иммунологически обусловленный и необусловленный;
- в зависимости от течения болезнь может быть острой, подострой и хронической.
От того какие признаки гломерулонефрита преобладают выделяют:
- Латентную форму. Патология протекает скрытно;
- Нефротическая форма гломерулонефрита у детей проявляется пастозностью (нерезко выраженная отёчность, предотёчность) лица после пробуждения и протеинурией;
- Гипертонический синдром. Он сопровождается повышенным артериальным давлением;
- Гематурический синдром при котором в урине повышается число эритроцитов;
- Смешанная форма, при которой отмечаются все признаки гломерулонефрита одновременно.
Причины
Лечение гломерулонефрита у детей зависит не только от формы заболевания, но и причины ее возникновения. Из-за развития патологии мочевыделительная система не может выводить все вредные соединения. Почка не выполняет свою функцию, ее клубочки отмирают, сама она сморщивается. Главные причины гломерулонефрита у детей различные микроорганизмы:
- вирусы герпеса, кори, краснухи, гепатита В;
- грибы рода Candida;
- бактерии, чаще всего гломерулонефрит у детей вызывают стрептококки, реже другие
- грамположительные микроорганизмы;
- паразитарные инфекции, такие как малярия и токсоплазмоз.
Кроме этого, спровоцировать гломерулонефрит у детей могут следующие факторы:
- аллергены;
- прием некоторые медикаментов (противомикробные средства);
- высокотоксические соединения (интоксикация ртутью);
- охлаждение и перегрев организма;
- генетическая предрасположенность.
Чаще всего острый гломерулонефрит у детей развивается через 7—21 день после перенесенной стрептококковой инфекции: воспаления миндалин, горла и легких, скарлатины, гнойных заболеваний кожных покровов. Нередко он возникает после вирусных болезней.
Хронический гломерулонефрит у детей чаще первичный, но иногда он развивается из-за неправильно леченого острого гломерулонефрита.
Главную роль в возникновении этой формы заболевания играет наследственный детерминированный иммунный ответ, который имеется у конкретного человека. У него образуются комплексы антител с антигенами, которые повреждают сосуды, локализованные в почечных клубочках, в результате нарушается микроциркуляция в почках, в них развивается воспаление и дистрофия.
Гломерулонефрит может наблюдаться при различных патологиях соединительной ткани:
- болезнь Лимбана-Сакса;
- воспаление эндокарда;
- аллергическая пурпура;
- болезнь Сокольского-Буйо.
Симптомы гломерулонефрита и клиническая картина
Острая фаза болезни обычно возникает через 1—3 недели после перенесенной инфекции. У ребенка наблюдаются следующие симптомы гломерулонефрита:
- ухудшение общего состояния;
- бессилие;
- отказ от еды;
- гипертензия;
- лихорадка (температура);
- бледность кожных покровов.
Отеки при гломерулонефрите сперва появляются только после пробуждения под глазами, но по мере прогрессирования заболевания отекают руки и ноги.
Уменьшается суточный диурез, в тяжелых случаях развивается анурия. Моча при гломерулонефрите изменяет свой цвет. Она может быть от розоватого до темно-красного, у некоторых пациентов бывает зеленый оттенок. Ребенка тошнит, его беспокоит цефалгия.
Выделяют следующие синдромы острого гломерулонефрита у детей:
- Нефритический. Патология чаще наблюдается у детей в возрасте 5—10 лет. Возникает она через 7 дней после перенесенной инфекции. У ребенка отекает лицо, возникает гипертензия, головная боль, тошнота и рвота, изменяется состав урины. Если болезнь лечить правильно полное выздоровление наблюдается через 2—4 месяца.
- Нефротический. Болезнь протекает тяжело, в большинстве случаев переходит в хроническую форму. В острый период наблюдаются следующие признаки гломерулонефрита: кожные покровы бледные, отеки, ломкость волос, сокращается суточный диурез, наблюдается протеинурия, гематурия и лейкоцитурия не выявляются.
- Изолированный. Для такой формы гломерулонефрита характерны только изменения в урине ребенка. В 50% случаев наблюдается выздоровление, у остальных— хронизация болезни.
- Смешанный. При таком течение заболевания наблюдаются все перечисленные выше симптомы. Прогноз в большинстве случаев при смешанной форме гломерулонефрита не утешительный болезнь становится хронической.
Диагностика
Диагностика гломерулонефрита у детей включает в себя сбор анамнеза, сдачу анализа. Врача интересует недавно перенесенные инфекционные заболевания, наличие генетических патологий почек в роду. При подозрении на гломерулонефрит ребенка должен осмотреть нефролог или уролог.
Чтобы поставить диагноз проводят ряд обследований:
- Клинический анализ мочи, проба Реберга-Тареева и Зимницкого, исследование урины по Нечипоренко. При развитии болезни наблюдается олигурия, снижение скорости клубочковой фильтрации, ночью ребенок в туалет начинает ходить чаще, чем днем. Анализ мочи при гломерулонефрите покажет наличие крови, белка, цилиндров и лейкоцитов в урине, определяется ее удельный вес.
- Клинический и биохимический анализ крови. Они позволяет выявить повышение количества лейкоцитов и СОЭ, титра антител к стрептококку, циркулирующих иммунных комплексов, мочевины, креатинина.
- Сонография почек. При развитии острого гломерулонефрита у детей она позволяет обнаружить небольшое увеличение их размера и эхогенности.
- Радиоизотопное исследование. Оно позволяет оценить функцию почек.
- Изучение глазного дна. Его проводят, чтобы исключить ретинопатию.
- Биопсия почек. Ее назначают с целью определения морфологического варианта гломерулонефрита у детей, она позволяет исключить другие заболевания почек, имеющие схожую симптоматику. Исследование позволят подобрать тактику терапии и оценить прогноз патологии.
- Осмотр стоматолога. Он необходим для выявления и санации очагов хронической инфекции.
Лечение
Лечение острого гломерулонефрита проходит в больнице. Больные гломерулонефритом должны находится в постели пока не пройдет острый период патологии, который длится примерно 1,5 месяца. По истечении этого времени разрешено вставать даже, если отмечается умеренная гематурия.
В острую стадию заболевания назначают антибиотики. Препаратами выбора являются пенициллины. Также прописывают макролиды (эритромицин). Для устранения отечного синдрома назначают диуретики. С целью понизить давление гипотензивные препараты: блокаторы АПФ, медленных кальциевых каналов, ангиотензина II.
Кроме этого, прописывают следующие группы медикаментов:
- глюкокортикоиды;
- иммуносупрессоры, которые выписывают при тяжелом течение патологии;
- медикаменты, понижающие свертываемость крови и склеивание тромбоцитов, их назначают для предупреждения образования тромбов.
Гемодиализ проводят, если уровень азотистых соединений в кровотоке завышен, пациента беспокоит зуд, наблюдается желтушность кожи.
После выписки домой ребенок должен стоять на диспансерном учете у педиатра и нефролога 5 лет, если патология рецидивирует, то всю жизнь. Детям запрещены прививки. Им рекомендовано санаторно-курортное лечение.
Диета
Диета при гломерулонефрите у детей является важным этапом в лечение болезни. Она зависит от формы патологии, ее стадии, общего самочувствия пациента.
В острый период, когда ребенок находится в больнице важно ограничить количество соли, животных белков, жидкости.
После выписки в его рационе должны преобладать молочные и растительные продукты.
Ребенку можно давать:
- молоко, кефир, сметану;
- овощи и фрукты, за исключением цитрусовых, цветной капусту, шпината, бобовые, культур,
- содержащих большое количество щавелевой кислоты;
- яйца;
- сладости, такие как варенье, мармелад, сахар.
Такую диету надо соблюдать минимум 1—2 месяцев. Если все это время самочувствие ребенка было удовлетворительным, давление в норме, не было отеков, патологические изменения в урине незначительные, то ее можно расширить и постепенно вводить в рацион поваренную соль.
Строгая бессолевая диета должна соблюдаться, пока не исчезнут отеки, безбелковая — не нормализуется суточный диурез.
Постепенно в меню можно добавлять варенные мясные и рыбные блюда, творог, белый хлеб, сливочное и растительное масло. Во время расширения рациона ребенку запрещены бульоны на основе мяса, рыбы и грибов, жаренное, конченное, маринованное, острое, клубника, земляника и малина, щавель, чеснок. Нельзя какао и кофе.
Питание должно быть дробным, суточный рацион рекомендуется разделить на 6 приемов.
Больным гломерулонефритом в хронической форме также стоит отказаться от копченых, острых, жирных и пересоленных блюд. Им разрешены постные супы, каши, нежирные бульоны, фрукты. Пищу рекомендуется варить, запекать и готовить в пароварке. Во время рецидива соблюдать меню, рекомендованное при остром гломерулонефрите.
Профилактика
Профилактика гломерулонефрита у детей заключается в соблюдении следующих рекомендаций:
- важно проводить своевременное и грамотное лечение всех инфекционных заболеваний;
- при склонности к аллергии, исключить контакт с аллергенами;
- укреплять организм ребенка, путем закаливания, по согласованию с врачом можно давать поливитамины;
- питание ребенка должно быть сбалансированным и полноценным;
- санировать хронические очаги инфекции в организме.
Если у ребенка уже был гломерулонефрит, чтобы снизить риск рецидива нужно беречь его от охлаждения и перегрева, переживаний и чрезмерного физического труда.
Комаровский о гломерулонефрите у детей
При грамотном лечение острый гломерулонефрит у детей обычно заканчивается выздоровлением. Поэтому при появлении первых признаков патологии не стоит откладывать визит к доктору. Без правильного лечения могут начаться осложнения гломерулонефрита у детей: острая почечная и сердечная недостаточность, инсульт, уремическая нефропатия, мочекровие. Они угрожают жизни пациента. При хроническом гломерулонефрите наблюдается уменьшение почек и развитие ХПН.
Гломерулонефрит или клубочковый нефрит — это патология почек, развивающаяся на фоне инфекционного, аллергического или аутоиммунного заболевания.
Нередко возникает в качестве осложнения стрептококковой инфекции при ангине, ларингите, тонзиллите и других патологиях.
Приводит к тяжелым осложнениям, характеризуется триадой симптомов и в 2% случаев является причиной летального исхода.
Общая информация
Гломерулонефрит развивается у детей в возрасте от 2-х до 9-ти лет, протекает в латентной или в острой форме. Нередко приводит к возникновению специфической симптоматики.
Чаще всего наблюдается острый гломерулонефрит, хронический диагностируется реже, и имеет другие причины возникновения. От патологических процессов в тканях клубочков чаще всего страдают мальчики. У девочек это заболевание диагностируется значительно реже.
В процессе развития патологии нарушается работа клубочков, изменяется размер почек, нарушаются процессы фильтрации. Если своевременно не обратиться к доктору, то патология может стать причиной хронической почечной недостаточности.
Хронический клубочковый нефрит считается патологией почек, он приводит к сморщиванию органа, развитию тяжелых осложнений. В таком случае спасти ребёнку жизнь сможет только трансплантация.
К развитию заболевания может привести гнойник на теле, ангина, или другое заболевание. Но чтобы на фоне инфекции развился гломерулонефрит, необходимо стечение неблагоприятных обстоятельств. Это может быть ослабление иммунитета, переохлаждение или повторное инфицирование стафилококковой инфекцией.
Если болезнь имеет острую форму течения, то ее основные признаки проявляются через 2-3 недели после перенесенной ангины, скарлатины, ларингита или тонзиллита.
Если же клубочковый нефрит носит хроническую форму, то его симптоматика выражена слабо, признаки болезни начинают беспокоить через 15-24 дня с момента начала течения патологических изменений.
Причины возникновения
Немаловажную роль играет наследственность, наличие у ближайших родственников патологий в работе почек.
Помимо наследственной предрасположенности, привести к развитию острой формы клубочкового нефрита может:
- ангина, скарлатина, тонзиллит, ларингит и другие инфекционные заболевания полости рта, горла и гортани;
- иное, хроническое заболевание, приводящее к наличию инфекционного агента в организме (любые воспалительные процессы в тканях);
- аутоиммунные патологии (системная красная волчанка , эндокардит, ревматизм и т. д.);
- аллергические реакции различной этиологии (аллергены раздражают ткани почек, приводят к развитию воспалительных процессов в тканях).
Гломерулонефрит хронической формы у детей развивается:
- при наличии наследственной предрасположенности;
- при наличии аутоиммунных заболеваний (при условии, что антитела наносят повреждения тканям клубочков почек, вызывая характерную симптоматику);
- при аллергических заболеваниях различной этиологии, протекающих без компенсированного лечения;
- как следствие острого клубочкового нефрита, при отсутствии адекватной терапии.
Гломерулонефрит у детей возникает и после перенесенной малярии, но многое зависит от состояния иммунной системы ребенка.
Острый клубочковый нефрит в хроническую форму перетекает редко (1-2 случая из 100). Но если вовремя не принять меры, отказаться от лечения, то велика вероятность рецидива патологии с последующим хроническим течением.
Классификация болезни
Заболевание имеет всего 2 основные формы течения:
- острую;
- хроническую.
Существует еще подострая форма течения, когда признаки болезни выражены слабо, но они проявляются быстрее, чем при хронической форме течения заболевания, но медленнее, чем при острой.
При остром клубочковом нефрите симптомы выражены ярко. Они беспокоят на постоянной основе и приводят к значительному ухудшению состояния ребенка. Болезнь быстро прогрессирует и через несколько дней или недель может привести к почечной недостаточности.
Хроническая форма течения гломерулонефрита развивается медленно, признаки болезни нарастают постепенно, они проявляются время от времени.
Через 15-20 дней значительно усиливаются, возникают симптомы почечной недостаточности, что приводит к значительному ухудшению состояния ребенка.
На фоне основного заболевания проявляются признаки почечной недостаточности, что приводит к смешиванию симптоматики.
Проявление симптомов
Гломерулонефрит имеет ряд специфических признаков и симптомов, которые наблюдается при различных формах течения заболевания.
К характерной симптоматике можно отнести:
- нарушение оттока мочи;
- изменение ее цвета (появление гематурии);
- появление отечности (отекают конечности, лицо, ребенок может прибавить в весе);
- появление боли в области поясницы;
- озноб, сильная слабость;
- тошнота, рвота, сильные головные боли.
При отсутствии адекватной терапии, признаки нарастают, появляется сильная жажда, при этом моча отходит плохо. Появляются сильные отеки на ногах, на руках, потом отекает лицо, ухудшается зрение.
Стадии течения
При острой форме течения симптомы выражены ярко. Они появляются после перенесенного инфекционного заболевания.
Чаще всего больные жалуются на:
- болевые ощущения в области поясничного отдела позвоночника;
- на сильную жажду;
- протеинурию или значительное снижение объема выделяемой мочи;
- появление в урине белка и крови;
- опеки на лице и веках.
В первые дни у ребенка появляется протеинурия, значительно снижается объем выделяемой мочи. Урина меняет цвет, становится бурой, имеет цвет мясных помоев. Это считается характерным признаком развития заболевания.
Хронический гломерулонефрит имеет следующие признаки:
- умеренную гематурию;
- отеки выражены плохо;
- артериальной гипертензии не наблюдается.
Если при острой форме течения заболевания у малыша резко повышается уровень АД, что происходит по причине накопления жидкости в организме. То при хронической форме течения патологии, артериальное давление повышается незначительно.
Еще у детей наблюдается склонность к латентному типу течения клубочкового нефрита. В таком случае, распознать болезнь сразу не удается. А длительное течение патологии приводит к развитию осложнений.
Нефротический синдром
Значительно осложняет течение основного заболевания. Это патологическое состояние, имеющее свою симптоматику, которая включает наличие:
- протеинурии;
- гипоальбуминемии;
- гипопротеинемии.
Нефротический синдром сопровождается сильной отечностью, повышением уровня холестерина в крови. Патологический процесс наблюдается в 20% случаев. У детей возникает редко.
Определить наличие нефротический синдром при гломерулонефрите поможет проведение диагностических процедур. Клубочковый нефрит – не единственное заболевание на фоне, которого развивается это состояние. Оно свойственно многим патологиям почек.
При появлении нефротического синдрома значительно ухудшается состояние пациента, усложняет течение основной болезни.
При нефротическом синдроме отеки могут быть настолько сильными, что ребенок сильно прибавляет в весе. Что свидетельствует о нарушении оттока мочи.
К кому обратится и способы диагностики
Если появились признаки заболевания или просто ухудшилось состояние малыша, необходимо обратиться:
- к педиатру;
- к детскому нефрологу;
- к детскому урологу.
Врач назначит ряд диагностических процедур, которые помогут поставить маленькому пациенту диагноз.
К таким методам можно отнести:
- УЗИ почек;
- биохимический анализ мочи;
- пробу мочи по Нечипоренко;
- пробу Реберга;
- пробу мочи по Зимницкому.
Еще назначают пункцию почек, при значительном снижении суточного диуреза. Пункция позволяет определить состояние органов, верно дифференцировать заболевание. Пункционное исследование проводят редко, только при наличии показаний.
Методы терапии
Лечение гломерулонефрита у детей проводится в несколько этапов, осуществляется в стационаре и требует определенного времени (от 2–3 месяцев).
Традиционное лечение
Для лечения маленького пациента могут потребоваться следующие медикаменты:
- Антибиотики широкого спектра действия: Пенициллин, Ампициллин, Эритромицин приводят к гибели патогенных микроорганизмов и купируют воспалительные процессы в тканях, применяются в лечении заболеваний мочеполовой системы.
- Диуретики (мочегонные средства): Фуросемид, Спиролактон, улучшают отток мочи, помогают избавиться от застойных явлений, выводят мочу, но при длительном применении приводят к развитию деминерализации организма.
- Кортикостероидные препараты (что погасить воспалительный процесс), чаще всего применяют Преднизолон, он оказывает комплексное действие на организм помогает справиться с воспалением, аллергией, выступает в качестве иммуностимулирующего препарата.
Лечение проводится в несколько этапов, начинается с соблюдения следующих правил:
- стоит полностью отказаться от соли;
- пить в сутки не больше 1 литра воды;
- соблюдать постельный режим на весь период лечения.
Еще назначают плазмоферез, диализ. Но проведение подобных процедур допустимо только в том случае, если значительно снижена функция почек. При поражении обоих органов и развитии тяжелых осложнений принимается решение о проведении трансплантации.
Народная медицина
При наличии клубочкового нефрита народные средства принимают только с разрешения врача. Они выступают в качестве вспомогательной терапии и направлены на уменьшение выраженности специфической симптоматики.
Больным не запрещается давать:
- Настой боярышника, готовят его по следующей схеме: 25гр сухого сырья заливают стаканом кипятка и настаивают 2 часа, после применяют по назначению.
- Сок черноплодной рябины: сок выжимают из свежих плодов, можно разбавить концентрат незначительным количеством воды.
- Отвар из коры дуба: 15 гр. сухого сырья измельчают в кофемолке, заливают 200 мл кипятка, 15 минут томят на водяной бане, процеживают и принимают порционно.
- Настой из плодов шиповника: сухие ягодки измельчают в блендере или кофемолке заливают кипятком (на 25гр. порошка потребуется 250-300 мл воды) потом процеживают и принимают порционно на протяжении всего дня.
Если врач разрешит, то отвары трав можно давать ребенку на протяжении длительного периода времени. Что поможет компенсировать его состояние.
Осложнения
К основным осложнениям стоит отнести ряд патологических состояний, которые возникают на фоне течения клубочкового нефрита.
К таковым можно отнести:
- хроническую почечную недостаточность;
- сморщивание почек, уменьшение их в размерах.
Неспецифические осложнения, развивающиеся на фоне длительного течения гломерулонефрита:
- отек легких;
- отек мозга.
При неблагоприятных факторах жидкость, скопившаяся в организме, может стать причиной отека легких или мозга.
В таком случае прогноз относительно дальнейшего состояния ребенка врачи делают неохотно, поскольку велика вероятность летального исхода.
Профилактические меры
В качестве профилактических мер, доктора советуют вовремя лечить различные инфекционные заболевания.
При хроническом типе течения болезни и наличии инфекционного агента в организме необходимо 1 раз в 6 месяцев делать УЗИ почек и сдавать мочу на анализ.
Гломерулонефрит – тяжелое заболевание почек, развивающееся на фоне инфекционного или воспалительного процесса, протекающего в организме. Даже после излечения болезни и восстановление функции почек ребенок остается у нефролога и уролога на учете еще 5 лет.
Гломерулонефрит у детей — это синдром гетерогенных заболеваний, поражающих клубочки почек или нефроны, которые являются основным строительным блоком этого органа. Проявляется гематурией, протеинурией, отеком лица и проблемами с мочеиспусканием. Заболевание может возникнуть в острой или хронической форме. Рассмотрим, что такое гломерулонефрит, симптомы и лечение у детей.
Что такое гломерулонефрит у детей?
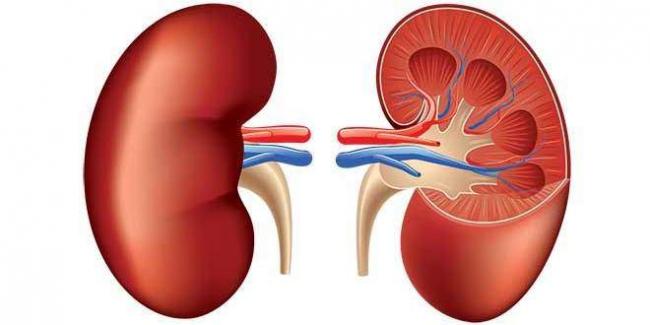
Почки — это парный орган, отвечающий за выведение отходов, воды и электролитов (калия, натрия, кальция) с мочой из организма. Их острое или хроническое повреждение приводит к временному или постоянному ухудшению активности.
Основным звеном почек, отвечающим за фильтрационную активность (очистку), являются гломерулы (клубочки почек). Основным компонентом клубочков является их мембрана, которая предназначена для фильтрации крови и удаления скопившихся веществ и воды в мочу. В случае нормальной функции почек фильтрующая мембрана сохраняет в крови человека все необходимые ингредиенты, включая белок, поэтому нормального белка в анализе мочи не наблюдается.
Гломерулонефрит представляет собой группу заболеваний, в основе которых лежит повреждение клубочковой фильтрационной мембраны, которая начинает пропускать белок и эритроциты в мочу. Это может быть следствием вирусных или бактериальных инфекций. Заболевание также может иметь генетический фон. Это может происходить острым, кратковременным образом, обычно связанным с инфекциями (например, после стрептококкового фарингита) или хроническим образом, что в некоторых случаях приводит к необратимому повреждению почек.
Виды гломерулонефрита
Выделяют следующие виды данной болезни:
- гематурический — наблюдается гематурия и артериальная гипертензия;
- нефротический — появляется гидроторакс, выраженные отеки;
- гипертонический — наблюдается повышенное давление;
- сочетанный — сочетает все симптомы вышеописанных форм;
- скрытый (латентный) — с отсутствием симптомов.
Латентная форма болезни является более опасной, так как ее бессимптомное течение может длиться 10–15 лет. Ее обнаружение возможно либо случайно по анализу мочи, либо при развитии осложнений. Имеет благоприятный прогноз при своевременном лечении. Гематурический гломерулонефрит у детей, а также нефротический вид болезни имеют относительно неблагоприятный исход. При острой форме и ранней диагностике и адекватной терапии возможно полное выздоровление. Если в течение полугода не проводить никаких медицинских мероприятий либо применять неправильную схему лечения, процесс переходит в хроническую форму. Стандарты лечения острого гломерулонефрита у детей различаются с методами терапии, используемыми при хронической форме болезни. В последнем случае терапия будет более продолжительной, сложной и дорогой, а прогноз — менее утешительным.
Что такое острый гломерулонефрит и каковы его причины?

По сравнению со взрослыми дети чаще страдают острым гломерулонефритом. Патология встречается чаще у мальчиков, чем у девочек. Пик заболеваемости приходится на школьный возраст (7-10 лет), дети до 3 лет болеют редко. Острый гломерулонефрит составляет около 10-15% всех видов гломерулонефрита и встречается в количестве 2-5 случаев на 100 000 детей в год.
Наиболее распространенному острому гломерулонефриту предшествует инфекция верхних дыхательных путей или кожи. Основную роль в формировании острого вида болезни играют иммунные комплексы (реакция организма на инфекцию), которые повреждают фильтрационную мембрану клубочков, что приводит к появлению белка и эритроцитов в моче.
Как проявляется острый гломерулонефрит
Чаще всего заболевание начинается с появления отеков, расположенных на лице (опухшие глаза после сна) или вокруг лодыжек на ногах, а также гематурии. Моча может быть красной или темно-коричневой. Дети обычно не температурят в этот период. Эти изменения появляются через 5-21 день после воспаления горла и верхних дыхательных путей или через 3-4 недели после дерматита. Отек встречается практически у всех пациентов. Он может сохраняться до двух недель после начала заболевания и связан с задержкой воды и натрия в организме. Ребенок жалуется на боли в животе, рвоту, головную боль, появляется апатия, ухудшается аппетит. Эти изменения часто сопровождаются гипертонией.
В редких случаях при значительно повышенном кровяном давлении могут возникать так называемый гипертонический криз с судорогами. В некоторых случаях происходит значительное уменьшение количества мочи, вплоть до возникновения острой почечной недостаточности, включая анурию. Если цвет мочи меняется, появляется отек лица или лодыжки, немедленно обратитесь к врачу для постановки правильного диагноза и лечения гломерулонефрита у детей.
Как врач ставит диагноз?

Лабораторные исследования:
Основным лабораторным тестом является анализ мочи, который всегда следует проводить при подозрении на острый гломерулонефрит. Характерные отклонения в этом исследовании:
- микроскопическое кровотечение (то есть наличие красных кровяных клеток в моче в количестве, не видном невооруженным глазом, но обнаруживаемое при микроскопическом исследовании), которое является постоянным симптомом заболевания;
- протеинурия — количество белка, потерянного с мочой в течение дня, обычно не превышает 3 г;
- присутствие лейкоцитов (наблюдается редко).
Анализ крови показывает:
- снижение компонента комплемента C3 и гемолитической активности комплемента (CH50);
- увеличение титра АСО (антистрептолизин О) выше 200 МЕ;
- умеренно тяжелая анемия;
- в половине случаев повышение концентрации иммуноглобулина IgG.
При наблюдении вышеперечисленных отклонений в исследованиях у детей с гломерулонефритом, лечение и диспансеризация проводятся под наблюдением врача нефролога.
При подозрении на острый гломерулонефрит в условиях стационара следует измерять артериальное давление, а затем повторять наблюдение за его скачками 3-4 раза в день. При ультразвуковом сканировании почек обычно не наблюдается характерных изменений. В подавляющем большинстве случаев нет необходимости в биопсии почки. Биопсия проводится только при длительном выделении из организма небольшого количества мочи для дифференциации с острой почечной недостаточностью или быстро прогрессирующим гломерулонефритом.
Лечение острого гломерулонефрита у детей
Лечение острой формы болезни является симптоматическим и проводится обычно в стационаре. Необходимо обеспечение пациенту покоя и отдыха. Лечение у детей гломерулонефрита заключается также в избавлении от артериальной гипертонии и диуретической гипертонии.
Антибиотикотерапия показана при развитии острого гломерулонефрита при фарингите, тонзиллите, поражениях кожи, особенно при положительных результатах посевов с зева или при высоких титрах антистрептококковых антител в крови.
Лечение острого постстрептококкового гломерулонефрита у детей проводят антибиотиками из группы пенициллинов, цефалоспоринами в течение 10 суток.
Если протеинурия велика, ребенку вводят 20% раствор человеческого альбумина. Когда ребенок не мочится в течение длительного времени и отеки увеличиваются, врачи могут рассмотреть возможность заместительной почечной терапии (диализа). После выписки из больницы следует проходить (раз в две недели) периодическое исследование мочи. В случае длительного наблюдения изменений в моче (гематурия, протеинурия), необходимо, связаться с детским нефрологом.
Можно ли полностью вылечиться?
Острый гломерулонефрит — серьезное заболевание, но с хорошим прогнозом. Большинство симптомов полностью исчезают в течение нескольких недель или месяцев. При правильном лечении острого гломерулонефрита у детей рецидивы заболевания редки. Однако, следует помнить о периодических анализах мочи (раз в квартал) и измерениях артериального давления. В течение как минимум одного года после острого гломерулонефрита ребенок должен находиться под наблюдением нефролога.
Что такое хронический гломерулонефрит и каковы его причины
Причиной хронических форм гломерулонефрита являются нарушения иммунного механизма ребенка. В результате реакции организма на инфекцию образуются антитела против клубочковых антигенов и иммунологических отложений, которые накапливаются в сосудах или почках и повреждают мембрану. Хронический гломерулонефрит может быть первичным заболеванием (касается только почек) или вторичным по отношению к поражениям в других органах (например, вирусный гепатит, системные заболевания, рак). В детском возрасте преобладает хронический гломерулонефрит. У детей симптомы, причины, лечение заболевания очень разнообразны и зависят от типа клубочкового воспаления. У большинства больных наблюдается протеинурия, гематурия и отеки. В некоторых случаях возникает рецидив заболевания, например, вызванный инфекцией верхних дыхательных путей.
Диагноз определенных видов гломерулонефрита зависит только от проведенной биопсии почки. Это важно, потому что разные типы болезни могут протекать с похожими симптомами, а специфическое лечение заболевания зависит от его формы.
Как проявляется хронический гломерулонефрит?
Гломерулонефрит чаще всего проявляется протеинурией и отеками, иногда с гематурией. Начало болезни может быть скрытным без каких-либо видимых клинических симптомов. Ребенок может быть апатичным, жаловаться на отсутствие аппетита. Постепенно могут появиться отеки на лице возле глаз, особенно после сна, на голенях вокруг лодыжек или отеки, видимые по всему телу ребенка. Ребенок быстро набирает вес, несмотря на плохой аппетит. Отек можно обнаружить, нажав на ногу ребенка вокруг лодыжки. Когда она опухшая, остается после давления «ямочка» — маленькая при незначительном отеке и более глубокая с большой отечности.
У детей от 1 до 12 лет наиболее распространенным типом болезни является так называемый идиопатический нефротический синдром. Он происходит с частотой 2-7 случаев в год на 100 000 детей. У детей младшего возраста вероятность появления болезни у мальчиков в 2-3 раза выше, чем у девочек. Большинство случаев регистрируется до шести лет. Типичной особенностью идиопатического нефротического синдрома является его рецидив. При возникновении отеков (например, трудности в надевании обуви, быстрое увеличение веса) необходимо срочно обратиться к врачу для постановки правильного диагноза, а в случае подтверждения гломерулонефрита у детей — лечение в соответствии с типом болезни должен назначить именно врач.
Диагностика

Основное исследование — анализ мочи. Если белок обнаружен в моче, необходимо повторить анализ еще раз через 1-2 дня, чтобы оценить, растут ли потери белка. По назначению врача, может потребоваться ежедневный сбор мочи. Это делается путем сбора каждой порции мочи 24 часа в сутки и выливания в контейнер, чтобы оценить, сколько белка теряет ребенок. Если обнаружится, что экскреция белка превышает 50 мг/кг/день, наблюдается нефротическая протеинурия. В анализах крови должна оцениваться концентрация альбумина, общего белка, мочевины, креатинина, кальция, холестерина. Систему свертывания крови также следует оценивать как начало нефротического синдрома, предрасполагающего к тромбозу, что может привести к эмболии в кровеносных сосудах.
Базовое обследование — биопсия почки
Биопсия почки включает забор небольшой части пораженной почки. У детей старшего возраста (от 6 до 7 лет) процедура проводится под местной анестезией под контролем ультразвукового исследования. Ребенок должен проходить ее на голодный желудок. Перед процедурой необходимо провести исследование на свертываемость крови. Биопсию можно проводить только у детей, вакцинированных гепатитом В (после титрования антител). Если титр антител ниже защитного, родители должны вакцинировать ребенка против гепатита В. В случае детей младшего возраста (до 6 лет) необходимо выполнить анестезию для иссечения кусочка ткани из почки.
Перед проведением теста на биопсию родителей ребенка просят согласиться на предлагаемое обследование. Как и любая инвазивная процедура, биопсия почки в небольшом проценте отягощена осложнениями, в основном кровотечением и образованием гематомы вокруг почки. После биопсии ребенок должен лежать на спине в течение следующих 12 часов, чтобы снизить риск возникновения гематомы.
У большинства детей при первом проявлении нефротического синдрома нет необходимости выполнять биопсию почки. Это означает, что под микроскопом структура почки может выглядеть правильно, без наличия отклонений.
Кроме того, существуют показания для биопсии, когда:
- атипичный возраст ребенка на момент заболевания (младше 1 года или старше 12 лет);
- резистентный к лечению нефротический синдром;
- необходимость проверки изменений паренхимы после длительного лечения и при ухудшении функции почек.
Лечение хронического гломерулонефрита у детей

Начало лечения обычно проводится в больнице. В случае нефротического синдрома с большим отеком внутривенно вводят глюкокортикостероиды (метилпреднизолон). Перорально используется преднизон, если потеря белка невелика и не сопровождается сильным отеком.
Широко признанным стандартом лечения нефротического синдрома первой линии является 6-месячный курс глюкокортикоидной терапии в уменьшающихся дозах. Эти схемы модифицируются в случае стероидной зависимости или резистентности. Как в случаях рецидива, стероидной зависимости, так и резистентности у детей с гломерулонефритом, в лечении препараты изменяют на другие такие, как «Циклофосфамид» — до 3 месяцев, «Хлорамбуцил» — вводят на срок до 3 месяцев, циклоспорин-А используют годами или микофенолят мофетил — не менее одного года.
В дополнение к основному лечению (глюкокортикостероидами) проводится симптоматическое лечение для устранения нарушений, возникающих в результате сильной протеинурии. В случае значительных потерь белка при снижении концентрации альбумина в крови вводят внутривенные инфузии 20% раствора альбумина с диуретической терапией (фуросемидом). Диуретическое лечение проводится у пациентов с отеками с выравниванием кальция в крови, снижением уровня холестерина (статинов), антикоагулянтной профилактикой и лечением гипертонии, если она обнаружена. При пониженном количество кальция вводится кальций и витамин D3. После исчезновения симптомов протеинурии дальнейшее лечение можно проводить в домашних условиях.
Клинические рекомендации лечения гломерулонефрита у детей:
- Уменьшение дозы лекарства или его полное прекращение (без предварительного согласования с врачом) может быть чрезвычайно вредным. Это может привести к рецидиву, повторной госпитализации и внутривенному лечению. Это относится преимущественно к преднизолону, циклоспорину А или мофетил микофенолата.
- Основным правилом лечения детей с гломерулонефритом, нуждающихся в длительной терапии, является абсолютное соблюдение рекомендаций врача.
Дети должны проходить специализированную нефрологическую помощь с периодическим контролем в амбулаторном отделении нефрологии. Во время лечения гломерулонефрита у детей в домашних условиях требуется периодический анализ мочи (общий осмотр). Если у вас появятся новые отеки, немедленно проверьте мочу, оцените протеинурию и обратитесь к врачу или в детский лечебный центр. Следует помнить, что даже банальная инфекция может спровоцировать рецидив нефротического синдрома (включая нелеченные зубы при воспалении), то есть повторное появление отека и уменьшение количества мочи. Затем необходимо ограничить подачу жидкости для предотвращения отечности.
Детям во время лечения высокими дозами глюкокортикоидов и иммуносупрессивной терапии следует избегать всевозможных инфекций. В случае прививок не забывайте использовать препараты, содержащие живые микроорганизмы. Использование высоких доз глюкокортикоидов и иммунодепрессантов может снизить эффективность вакцины, а сама вакцинация может вызвать рецидив. Внедрение базового календаря вакцинации затруднено и каждый раз требует консультация у нефролога.
Большинство осложнений, возникающих в ходе нефротического синдрома, связаны с длительным лечением глюкокортикоидами (невысокий рост, ожирение, диабет, катаракта, изменения плотности кости) или являются результатом значительной потери белка в моче (гиперкоагуляция, гипокальциемия, гиперхолестеринемия).
Ремиссии и рецидивы
У 90% детей ремиссия болезни (моча без белка) наблюдается при первичном нефротическом синдроме. У 20% этих детей рецидивов нет, 40% рецидивы редки, а у 30% часты рецидивы болезни (стероидная зависимость). У 10% детей диагностируется резистентность к стероидам. Прогноз при течении нефротического синдрома зависит главным образом от реакции на лечение. Устойчивость к стандартному лечению и дозировке препаратов у детей с гломерулонефритом, является фактором риска развития почечной недостаточности. При тяжелом течении важно ожидать, что нефротический синдром будет сопровождать больного на протяжении всей жизни. У некоторых детей (в зависимости от типа болезни) может развиться хроническая болезнь почек и примерно у 25% до терминальной стадии почечная недостаточность с необходимостью лечения диализом или трансплантации почки.
Гломерулонефрит — генетически детерминированное заболевание
Гломерулонефрит также может быть врожденным заболеванием. Иногда оно является тяжелым и появляется сразу после рождения. Дети обычно рождаются недоношенными, с большим животом и слабостью мышц. В результате очень больших потерь белка в моче развивается усиленный отек и возрастает риск тромботических осложнений и инфекций. Если невозможно контролировать потерю белка, необходимо удалить обе почки и начать лечение с диализа (обычно перитонеального диализа). После достижения веса 7-8 кг может быть выполнена пересадка почки. В некоторых случаях генетически обусловленных нефротических синдромов течение не столь драматично. Симптомы могут проявляться в разных возрастах и сходны с симптомами, обнаруживаемыми при других типах гломерулонефрита, то есть отек, протеинурия и т. д. Общей чертой генетического нефротического синдрома является устойчивость к применяемому причинному лечению.
Теперь вы знаете, как протекают симптомы и лечение гломерулонефрита у детей, и каковы могут быть последствия неправильно проведенной терапии для больного.
Используемые источники:
- https://creacon.ru/bolezni-pochek/glomerulonefrit-u-detey-simptomy-i-lechenie.html
- https://vospitulya.ru/razvitie-detey/zdorovye/glomerulonefrit.html
- https://urohelp.guru/pochki/glomerulonefrit/y-detey.html
- https://fb.ru/article/449265/glomerulonefrit-lechenie-u-detey-simptomyi-diagnostika-metodyi-lecheniya







