 Гломерулонефрит – это группа заболеваний почек, которые сопровождаются поражением клубочкового аппарата почек с участием аутоиммунных механизмов. При этом нарушается фильтрационная функция, что приводит к развитию характерной клинической картины.
Гломерулонефрит – это группа заболеваний почек, которые сопровождаются поражением клубочкового аппарата почек с участием аутоиммунных механизмов. При этом нарушается фильтрационная функция, что приводит к развитию характерной клинической картины.
Именно гломерулонефрит является основной причиной возникновения хронической почечной недостаточности, которая требует пересадки почки или проведения сеансов гемодиализа. Но какие формы заболевания наиболее часто встречаются в популяции? Какая его клиническая картина? И какие признаки дает гломерулонефрит почек на УЗИ? Об этом всем в нашей статье.
Содержание
Что такое гломерулонефрит
Гломерулонефрит – это совокупность различных заболеваний почек, которых объединяет то, что происходит поражение клубочкового аппарата. Независимо от причины патологии, в процессе активно принимает участие иммунная система. Появляются специфические формы антител, белки системы комплемента и цитотоксических клеток, которые поражают эпителиальную стенку клубочкового аппарата. Это приводит к нарушению фильтрационной функции, из-за чего в первичную мочу попадают молекулы белка и даже форменные элементы крови (преимущественно эритроциты).
Обычно это заболевание является двухсторонним процессом – происходит поражение обоих органов. Именно поэтому без надлежащей диагностики и лечения быстро развивается симптоматика почечной недостаточности.
Сейчас международные рекомендации включают гломерулонефрит в хроническую болезнь почек. Это позволяет более четко определить степень почечной недостаточности, и подобрать максимально эффективную стратегию ведения пациента.
Причины развития гломерулонефрита
Среди причин развития этой патологии необходимо выделить следующие:
- генетическую предрасположенность пациентов (носительство генов NPHS, ACTN4, INF2 и других);
- перенесенные бактериальные инфекции, где возбудителями были стафилококк или стрептококк (тонзиллит, фарингит, фурункулез, инфекционный эндокардит);
- длительное применение нефротоксических медицинских средств (пеницилламина, интерферона, препаратов золота, анаболиков);
- вирусные инфекционные процессы, которые приводят к нарушению функционирования иммунной системы (гепатит, герпес-вирусы, парвовирусы);
 системные аутоиммунные процессы, которые сопровождаются поражением клубочковой системы почек (волчанка, васкулиты, гранулематоз Вегенера);
системные аутоиммунные процессы, которые сопровождаются поражением клубочковой системы почек (волчанка, васкулиты, гранулематоз Вегенера);- попадания в организм токсических веществ из загрязненной окружающей среды;
- инъекционный прием наркотиков;
- развитие онкологических или гематологических патологий.
Формы гломерулонефрита
Современная классификация гломерулонефритов базируется не на клинической картине, а на данных биопсии почек с последующим цитологическим исследованием. Именно это позволило определить следующие формы заболевания:
- Болезнь Бергера (IgA-нефропатия). В крови появляются специфические антитела Gd-IgA1, которые поражают клубочковые мембраны почек.
- Гломерулонефрит с минимальными морфологическими изменениями. При биопсии практически нет отклонений от нормы. Считается наиболее доброкачественной формой заболевания. Встречается у детей.
- Синдром тонкой базальной мембраны. Ключевой клинический симптом – развитие массовой гематурии (большое количество эритроцитов в мочи)
- Синдром Алпорта – врожденная форма заболевания. Кроме поражения почек также можно обнаружить проблемы со зрением и слухом.
- Постинфекционный клубочковый нефрит. Возникает через несколько недель после перенесенной стафилококковой или стрептококковой инфекции.
- Быстропрогрессирующий тип. Прогностически неблагоприятная форма патологии. В биоптате выявляют «полулунные» клетки. Быстро развивается почечная недостаточность.
- Фокально-сегментарный гломерулонефрит. Характерным для этой формы является развитие процессов замещения клубочков соединительной тканью (нефросклероза).
- Мембранозный гломерулонефрит. Происходят серьезные изменения строения мембран клубочков с функциональными изменениями.
- Мембранопролиферативный ГН. Наблюдается активная пролиферация эпителия, что постепенно снижает его проницаемость.
- С3-гломеропатия. Особенная форма патологии, при которой С3-белок системы комплемента поражает клубочковый аппарат почек.
Клиническая картина гломерулонефрита
Выраженной клинической симптоматики зависит от формы заболевания. Однако принято выделять несколько групп ведущих синдромов, которые встречаются наиболее часто:
- Почечная недостаточность. Сопровождается уменьшением объема суточной мочи, развитием периферических отеков (а также асцита, гидроторакса или анасарки), выраженной интоксикацией и вторичным поражением других органов и систем.
- Артериальная гипертензия. Из-за нарушения функционирования ренин-альдостероновой системы возникает повышение давления, которое плохо поддается медикаментозной терапии.
- Дизурические явления. Сюда включают изменения цвета мочи, ее консистенции, частоты мочеиспускания.
- Воспалительные явления. Возможно повышение температуры тела (особенно на фоне бактериальных инфекций).
- Выраженная апластическая анемия.
- Симптоматика электролитных нарушений (сердечные аритмии, мышечная слабость, судороги).
Что важно знать о заболевании можно узнать из этого видео.
УЗИ признаки гломерулонефрита
Ультразвуковая диагностика почек является обязательной при подозрении на гломерулонефрит. Она позволяет быстро провести дифференциальную диагностику с другими патологиями, которые сопровождаются развитием сходных симптомов (пиелонефритом, мочекаменной болезнью, врожденными аномалиями развития, злокачественными опухолями).
Особой подготовки перед исследованием (если проводится исключительно УЗИ почек) не нужно. Методика выявления гломерулонефрита на УЗИ сохраняет свою информативность также в период беременности, и не вредит развитию плода.
Гломерулонефрит на УЗИ почек не приводит в начальной стадии к изменению их размеров. Также стандартными остаются размеры лоханок. В их просвете также не удается обнаружить конкрементов, или деформаций стенок. Это позволяет исключить пиелонефрит и мочекаменную болезнь.
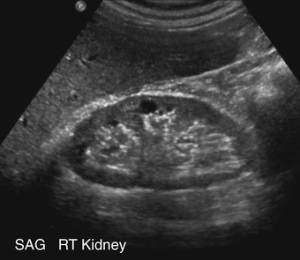
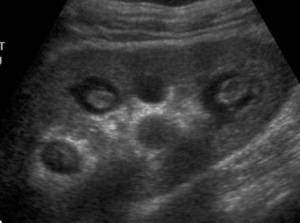
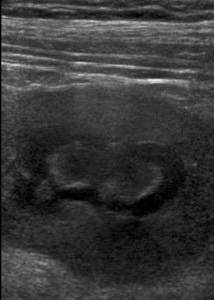
Какие особенные признаки гломерулонефрита на УЗИ? Обязательно обращают внимание на структуру паренхимы. Степень выраженности ее изменений зависит от активности воспалительного процесса. Изменяется эхогенность (особенно при разрастании соединительной ткани).
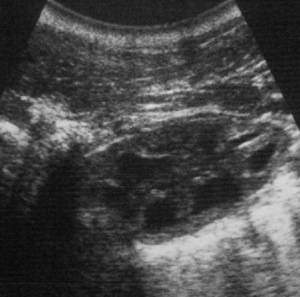
Становится невозможным определение границы между корковым и мозговым слоями почек, которая становится размытой из-за отека и воспаления. В определенных случаях появляются выступающие пирамиды, которые своей гипоэхогенностью хорошо выделяются на общем плане. Пример можно увидеть на следующем фото.
Если проводить УЗИ почек при хроническом гломерулонефрите в терминальной стадии, то картина изменяется. Происходит резкое уменьшение размеров почек, их внешняя поверхность становится неровной (с «морщинами»). Эхогенность резко уменьшается. Обычно пациенты с таковой УЗИ картиной гломерулонефрита уже находятся на гемодиализе и требуют трансплантации.<index>
Часто почечную недостаточность и другие проблемы с почками выявляют посредством проведения стандартного общего анализа мочи. К лабораторной диагностике может добавиться и анализ крови. Более сложные инструментальные методы диагностики применяются лишь для того, чтобы отследить динамику изменения структуры почек. Так, к примеру, гломерулонефрит на УЗИ в зависимости от формы патологии может вообще не давать видимых изменений. О том, как формируется патология и что при этом видно при ультразвуковом исследовании, в материале ниже.
Гломерулонефрит: общая картина болезни и причины её возникновения
Гломерулонефрит — это нарушение работы клубочков фильтрации в почках. При этом, как правило, страдают сразу обе почки. В результате снижения работоспособности клубочков снижается объем мочи и её качество. То есть, формируется почечная недостаточность.
Чаще всего причиной начала болезни выступают инфекционные заболевания типа ангины, скарлатины, тонзиллита или гнойночковой инфекции кожи. Во всех этих случаях возбудителем является стрептококковая бактерия. Процесс начала гломерулонефрита в этом случае выглядит так:
- Больной переболевает вышеназванными инфекциями. По прошествии 10-14 дней наступает видимое полное выздоровление.
- Однако в период болезни организм человека начинает внутреннюю борьбу, которая выражается в аллергической реакции. В результате вырабатываются антитела, которые впоследствии связывают болезнетворные клетки микробы и носят их по организму вместе с кровотоком.
- Далее связанные клетки бактерии оседают в клубочковых аппаратах почек, которые отвечают за фильтрацию крови. Таким образом, начинается гломерулонефрит.
Кроме того, причинами начала болезни могут стать:
Рекомендуем к прочтению:Симптомы лекарственного поражения почек и лечение
- Банальное и длительное переохлаждение в воде;
- Перенесенные болезни типа малярии или туберкулёза;
- Также провокатором гломерулонефрита может стать проведенная вакцинация (если организм ослаблен);
- Аллергическая реакция на некоторые группы медикаментов или на токсины, попавшие в организм.
Формы гломерулонефрита и их симптомы
Течение болезни врачи-нефрологи делят на две формы — хроническую и острую. В первом случае пациента может практически ничего не беспокоить. Лишь изредка слабость и головная боль, а также потеря аппетита и усталость будут сопровождать больного. Но чаще всего такие симптомы списываются на усталость, авитаминоз и стрессы. Выявить болезнь на этой стадии можно только через общий анализ мочи.
Важно: именно поэтому необходимо регулярно сдавать мочу на общий анализ, чтобы вовремя диагностировать возможные патологические изменения.
Если же гломерулонефрит проявляется в острой форме, то здесь все симптомы уже будут налицо. Так, общая картина при обострении почечной недостаточности будет такой:
- Тянущая длительная боль в области поясницы.
- Сокращение суточного объема мочи.
- Утренняя отечность, которая сходит к обеду.
- Окрашивание мочи в красноватый оттенок. Причем моча может иметь как еле видимый цвет красноты, так и иметь вид мясного сока.
- Возможны тошнота, рвота, снижение аппетита.
- Также проявляются головная боль и повышение температуры тела до 37,5 градусов.
Важно: при появлении таких симптомов необходимо безотлагательно отправляться в стационар для получения дальнейшего лечения. Поскольку острый гломерулонефрит оказывает негативное действие на сердечнососудистую систему и головной мозг.
Диагностика гломерулонефрита: анализы крови и мочи, УЗИ
Для того чтобы подобрать максимально эффективную тактику лечения, необходимо выявить природу заболевания (инфекционная/неинфекционная) и установить тяжесть его течения (насколько почки не справляются со своей функцией). Основными лабораторными исследованиями при диагностике гломерулонефрита являются:
- Общий анализ мочи. Здесь специалисты выявят уровень белка, что будет свидетельствовать о воспалительном процессе в мочевыводящей системе. Также в ходе проведения анализа лаборант определит концентрацию эритроцитов в моче больного. Их наличие свидетельствует о том, что имеется потеря крови вместе с мочой. Причем красные кровяные тельца можно как видеть невооруженным глазом в моче (макрогематурия), так и рассмотреть лишь под микроскопом (микрогематурия). Определение концентрации в моче белка и эритроцитов позволяют лечащему врачу скорректировать диету больного при гломерулонефрите. Диета будет направлена на снижение количества соли и белка, а также на коррекцию питьевого режима.
Важно: в течение острого периода болезни больной должен обязательно находиться на постельном режиме. Это позволит снять спазм сосудов и снизить давление. В результате нанизка на почки будет минимальной, и объем мочи увеличится. Это в свою очередь, нейтрализует отёки.
- Общий анализ крови при воспалительных процессах покажет повышенную СОЭ (скорость оседания эритроцитов).
- Кроме того, для диагностики природы заболевания будет выполнен биохимический анализ крови. И если будет установлено, что провокатором патологии стал стрептококк, то для лечения больного используют антибактериальную терапию.
УЗИ-диагностика гломерулонефрита
Проведение ультразвукового исследования, как правило, не является особо информативным методом диагностики. В этом случае удаётся лишь выявить структурные изменения почек и их расположение. При этом стоит знать, что если гломерулонефрит пребывает в хронической форме, то особых изменений на УЗИ специалист не увидит. Структура почек и их форма будет неизменной.
Рекомендуем к прочтению:Причины опущенной почки: симптомы и лечение
Если же гломерулонефрит пребывает в острой форме, то на УЗИ почек можно отметить такие изменения:
- Утолщение паренхимы обеих почек;
- Изменение контуров почек на нечеткие;
- Также возможно выявление повышенной эхогенности, а на её фоне может отмечаться наличие гипоэхогенных пирамидок;
- Также если проводится ультразвуковая ангиография, то сосудистый рисунок будет объединен;
- Если же выполняется доплерография, то в аркуатных артериях будет отмечен сниженный индекс периферического сопротивления. В это же время в артериях сегментарных и междолевых показатели индекса сопротивления будут в норме.
Важно: все полученные данные специалист-нефролог использует для назначения максимально эффективного лечения гломерулонефрита.
Рекомендации пациентам с гломерулонефритом
Чтобы полностью излечиться от заболевания, необходимо чётко придерживаться всех рекомендаций лечащего врача. Поскольку часто именно диетотерапия и постельный режим на протяжении 2-5 недель являются залогом успешного лечения. Медикаментозная терапия в этом случае снимает лишь симптоматику болезни (нормализует давление, снижает отечность, увеличивает объем мочи).
После успешного лечения пациентам, перенесшим гломерулонефрит, как минимум на два года противопоказаны активные виды спорта, тяжелый физический труд, переохлаждение и перегрев, купание в водоёмах и работа с химикатами. По возможности показано санаторно-куррортное лечение.
</index>
Посмотрите все лекции для врачей удобным списком (Изранов, Большаков, УЗИ диагностика…)
16 апреля 2018
Название и адрес медицинского центра
_______________________________________________________
Ультразвуковое исследование
Контрон СИГМА 210, ирис. Электронные линейный датчик 7,5 МГц и конвексный — 3,5 МГц (название ультразвукового оборудования)
Врач ______________________________________
Пациент
Исследование № ____________
Исследуемый орган______________________
Протокол ультразвукового исследования почек
(образец протокола УЗИ ультразвукового описания патологии почек)
| Правая почка | Левая почка |
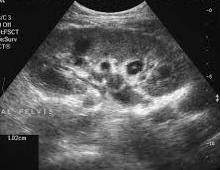
Правая почка 77 х 38 мм, положение и форма типичные, контуры неровные, нечеткие, паренхима толщиной 13 — 14 мм, однородная, диффузно повышенной эхогенности, кортико-медуллярная дифференцировка не выражена, ЧЛС не расширена.
Левая почка 78 х 38 мм, положение и форма типичные, контуры неровные, нечёткие, паренхима толщиной 12 — 14 мм, однородная, диффузно повышенной эхогенности, кортико-медуллярная дифференцировка не выражена, ЧЛС не расширена.
Заключение
Эхографические признаки двухстороннего хронического гломерулонефрита со сморщиванием почек.
Ультразвуковая диагностика не является основным методом и требует подтверждения диагноза другими методами обследования.
Посмотреть все образцы протоколов УЗИ норма
Посмотреть все образцы протоколов УЗИ патология
Атлас УЗИ — реальная помощь в заполнении протоколов!
Атлас УЗИ 2017г.
Атлас УЗИ
100% гарантия! Оплата книги при получении на «Почте России»!
Атлас УЗИ иллюстрирован 980 эхограммами (сканограммами), сопровождающимися поясняющими графическими рисунками и текстами описания ультразвуковых признаков нормы и патологии, включающими также варианты краткого описания эхограмм.
Описание ультразвукового исследования заболеваний каждого отдельного органа предваряется кратким изложением его нормальной эхографической анатомии.
Материал собран автором за тридцатилетнюю практику в результате более 150 тысяч проведённых им ультразвуковых исследований в условиях центральных клиник, что позволяло сверять данные ультразвуковых заключений с полученными результатами оперативных вмешательств, лабораторных и морфологических исследований.
Купить атлас УЗИ 2017г. Атлас УЗИ “Ультразвуковая диагностика. Атлас.” (учебно-практическое пособие) Автор: Аллахвердов Ю. А
Атлас УЗИ состоит из 15 разделов ультразвукового исследования нормы и патологии органов:
1 — щитовидной железы;
2 — молочных желез;
3 — печени;
4 — желчного пузыря;
5 — поджелудочной железы;
6 — селезенки;
7 — надпочечников;
8 — почек;
9 — мочеточников;
10 — мочевого пузыря;
11 — предстательной железы;
12 — органов мошонки;
13 — матки с придатками;
14 — беременности;
15 — разное: ультразвукового исследования мягких тканей, лимфатических узлов, брюшной полости и забрюшинного пространства. Также в разделы атласа включены «Введение» и «Итоговые тестовые сканограммы».
Содержание книги «Ультразвуковая диагностика. Атлас.” (учебно-практическое пособие)»
Термины и понятия
Ультразвуковая характеристика патологических структур
Таблица эхографических признаков патологических структур
Плоскости эхографических срезов на примере почки
Щитовидная железа
Вид спереди и сзади. Положение пациента и датчика
Эхоструктура в норме
Топографическая эхоанатомия
Аномалии развития
Щитовидная железа в норме и при диффузных изменениях
Диффузные изменения
Гипертрофия щитовидной железы
Тиреоидиты
Тиреоидиты. Спонтанный гипотиреоз
Диффузный зоб
Очагово-узловые изменения
Узловой зоб
Диффузно-узловой зоб
Дополнительные образования
Доброкачественные образования
Кистозная дегенерация узла аденомы
Злокачественные образования
Возможные диагностические ошибки
Лимфатическая система. Паращитовидные железы
Тестовые сканограммы
Посмотреть примеры сканограмм щитовидной железы
Молочные железы
Эхоанатомия
Сканирование
Эхоструктура в норме
Возрастная норма
Изменения в менструальном цикле
Гипертрофия
Диффузная форма дисгормональной гиперплазии
Узловая форма дисгормональной гиперплазии
Кисты
Атипичные кисты
Мастит
Доброкачественные образования
Злокачественные образования
Возможные диагностические ошибки
Тестовые сканограммы
Посмотреть примеры сканограмм молочных желез
Печень
Сканирование
Доли. Секторы. Сегменты
Эхоанатомия
Диффузные изменения:
жировой гепатоз
острый гепатит
хронический гепатит
цирроз
Сосудистые изменения
Кисты
Эхинококковая киста
Поликистоз
Абсцесс. Гематома. Кальцификаты
Доброкачественные образования
Злокачественные образования
Возможные диагностические ошибки
Тестовые сканограммы
Посмотреть примеры сканограмм печени
Жёлчный пузырь
Сканирование
Эхоанатомия
Аномалии положения и строения
Аномалии формы
Острый холецистит
Хронический холецистит
Желчнокаменная болезнь
Железистый полип. Папиллома.
Холестериновый полип. Полипоз. Холестероз
Злокачественные образования
Определение сократительной способности
Тестовые сканограммы
Посмотреть примеры сканограмм желчного пузыря
Поджелудочная железа
Сканирование. Эхоанатомия
Топографическая эхоанатомии
Эхоанатомия в норме
Возрастная норма
Острый и хронический панкреатит
Кисты
Гигантская киста. Абсцесс. Пенетрирующая язва
Доброкачественные образования
Злокачественные образования
Тестовые сканограммы
Посмотреть примеры сканограмм поджелудочной железы
Селезёнка
Сканирование. Топографическая эхоанатомия
Эхоанатомия в норме
Аномалии развития
Спленомегалия
Кисты
Гематома. Инфаркт. Рубец на месте разрыва
Спленит. Абсцесс. Гиперплазия лимфоузлов
Доброкачественные и злокачественные образования
Тестовые сканограммы
Посмотреть примеры сканограмм селезенки
Надпочечники
Топография. Сканирование
Эхоструктура в норме
Гиперплазия. Киста. Новообразование.
Посмотреть примеры сканограмм надпочечников
Почки
Сканирование
Топографическая эхоанатомия
Эхоанатомия в норме
Аномалии положения
Аномалии количества
Аномалии величины
Аномалии формы
Аномалии структуры:
поликистоз,
мультикистозная почка, губчатая почка, мультилокулярная киста
Нефроптоз. Методика определения подвижности почек
Простые кисты
Множественные кисты. Нагноившаяся киста. Эхинококковая киста
Гематома
Острый пиелонефрит
Хронический пиелонефрит
Гломерулонефрит
Изменения при атеросклерозе, диабете, туберкулёзе
Мочекаменная болезнь:
камни почек
камни мочеточников
камни мочевого пузыря и уретры
Эктазия чашечно-лоханочной системы
Гидронефроз
Доброкачественные образования
Злокачественные образования
Возможные диагностические ошибки
Тестовые сканограммы
Посмотреть примеры сканограмм почек
Мочеточники
Эхоанатомия в норме
Стриктура лоханочно-мочеточникового сегмента. Стент. Камень
Мегауретер. Уретероцеле. Папиллярный рак
Посмотреть примеры сканограмм мочеточников
Мочевой пузырь
Строение. Сканирование
Эхоанатомия в норме
Эхоструктура в норме. Микроцист. Склероз шейки
Нейрогенный мочевой пузырь
Дивертикулёз
Гипертрофия стенки
Кровь в мочевом пузыре
Кристаллы соли. Стент. Деформация стенки
Камни мочевого пузыря
Доброкачественные образования
Злокачественны образования
Тестовые сканограммы
Посмотреть примеры сканограмм мочевого пузыря
Предстательная железа
Топографическая анатомия
Сканирование
Эхоанатомия в норме
Застойная железа. Кальцификат. Очаг фиброза
Острый простатит
Хронический простатит
Кисты
Аденома
Аденома и сопутствующая патология
Злокачественные образования
Тестовые сканограммы
Посмотреть примеры сканограмм предстательной железы
Органы мошонки
Топографическая анатомия. Сканирование
Эхоструктура в норме
Аномалии развития
Гематома оболочек
Гематома яичка
Вены семенного канатика в норме
Варикоцеле
Кисты придатка яичка
Кисты яичка
Острый эпидидимит
Хронический эпидидимит
Острый орхит
Хронический орхит
Орхоэпидидимит
Гидроцеле
Дополнительные образования в яичках
Злокачественные образования
Мошоночная грыжа. Кальцификат. Состояние после энуклеации
Возможные диагностические ошибки
Тестовые сканограммы
Посмотреть примеры сканограмм органов мошонки
Матка
Топографическая анатомия. Сканирование
Эхоструктура в норме
Возрастные изменения
Изменение в менструальном цикле
Положение
Аномалии строения: двурогая матка.
Аномалия развития: гипоплазия.
Внутриматочные контрацептивы (ВМК)
Эндометрит. Метроэндометрит
Варикозное расширение вен
Внутренний эндометриоз
Гиперплазия эндометрия
Доброкачественные образования эндометрия: полипы.
Доброкачественные образования миометрия: миомы.
Злокачественные образования
Послеоперационные изменения
Возможные диагностические ошибки
Посмотреть примеры сканограмм матки
Яичники и маточные трубы
Эхоструктура в норме
Гидросальпинкс. Гематосальпинкс. Пиосальпинкс.
Тубоовариальный абсцесс. Серозоцеле. Параовариальная киста.
Возрастные изменения
Изменения в менструальном цикле
Аднексит
Поликистоз
Кисты
Злокачественные образования
Возможные диагностические ошибки
Тестовые сканограммы
Беременность
Сканирование. Биометрия
Фетометрия
Нормальная маточная беременность в 1-ом триместре
Нормальная маточная беременность в 2-ом триместре
Нормальная маточная беременность в 3-ем триместре
Осложнённая беременность в 1-ом триместре
Осложнённая беременность в 1-ом и 2-ом триместрах
Осложнённая беременность в 3-ем триместре
Плацента в норме. Степени зрелости плаценты
Степени зрелости плаценты
Положение плаценты по отношению к внутреннему зеву шейки матки
Многоплодная беременность
Околоплодные воды
Определение пола плода
Внематочная беременность
Сочетанная патология
Трофобластическая болезнь
Фетометрия:
Таблица № 1. Определения срока беременности по диаметру плодного яйца
Таблица № 2. Определение срока беременности по копчико-теменному размеру плода
Таблица № 3. Определение срока беременности по бипариетальному размеру головки
плода, среднему диаметру живота плода, длине бедренной кисти плода
Таблица № 4. Средние биометрические показатели плодов
во время беременности двойней
Таблица № 5. Определение веса плода по размеру длины плода
Ультразвуковой оценки степени зрелости плаценты (таблица № 6)
Тестовые сканограммы
Посмотреть примеры сканограмм беременности
Разное
Гиперплазия лимфатических узлов
Метастатическое поражение лимфатических узлов
Подкожная гематома
Инфильтрат, атерома, липома подкожного слоя
Асцит. Гидроторакс
Патология брюшной полости и забрюшинного пространства
Опухоли брюшной полости и забрюшинного пространства
Саркома бедра
Тестовые сканограммы
Посмотреть примеры сканограмм раздела «Разное» атлас УЗИ “Ультразвуковая диагностика. Атлас.” (учебно-практическое пособие)
Итоговые тестовые сканограммы
- Кисты молочной железы
- Железисто-кистозная гиперплазия эндометрия
- Острый гепатит
- Гематома печени
- Пузырный занос
- Рак почки
- Острый метроэндометрит
- Рак тела матки
Рецензенты Атласа ультразвуковой диагностики.
Н. Ю. Неласов, доктор медицинских наук, профессор, заведующий кафедрой лучевой
диагностики Ростовского государственного медицинского университета.
В. В. Красулин, доктор медицинских наук, профессор кафедры урологии
Ростовского государственного медицинского университета.
П. И. Чумаков, доктор медицинских наук, профессор, заведующий кафедрой урологии
Ставропольского государственного медицинского института.
Л. Л. Маликов, кандидат медицинских наук, заведующий отделением хирургии и гинекологии МБУЗ КДЦ «Здоровье» г. Ростова-на-Дону.
Просмотреть отрывок из книги УЗИ “Ультразвуковая диагностика. Атлас.” без паролей, CMC и регистрации
Купить атлас УЗИ 2017г. Атлас УЗИ “Ультразвуковая диагностика. Атлас.” (учебно-практическое пособие) Автор: Аллахвердов Ю. А
<sng>Посмотреть и купить книги по УЗИ Медведева:Пренатальная эхография: дифференциальный диагноз и прогноз» М.В. Медведев»Скрининговое ультразвуковое исследование в 18-21 неделю» М.В. Медведев»Скрининговое ультразвуковое исследование в 11-14 недель беременности» М.В. Медведев»Основы допплерографии в акушерстве» Автор: М.В. Медведев»Основы объемной эхографии в акушерстве» Автор: М.В. Медведев»Основы ультразвуковой фетометрии» М.В. Медведев»Основы ультразвуковой фетометрии» М.В. Медведев»Основы эхокардиографии плода» автор М.В. Медведев»Ультразвуковая диагностика в гинекологии: международные консенсусы и объемная эхография» автор М.В. Медведев
Посмотрите все лекции для врачей удобным списком (Изранов, Большаков, УЗИ диагностика…)
Интернет-магазин медицинских книг с доставкой почтой
Сотрудничество авторам и издательствам
Продвижение и реклама услуг медицинского учебного центра
</sng></p>
У врачей есть поговорка, что «нефрит не болит». К сожалению, болезни почек, часто являющиеся осложнениями ОРВИ, ангины, скарлатины, и других инфекций, протекают стерто или бессимптомно. Особенно опасен гломерулонефрит — клубочковый нефрит, приводящий к инвалидности.
Прием уролога — 1000 руб. Комплексное УЗИ почек — 1000 руб. Прием по результатам анализов — 500 руб. (по желанию)
Что такое гломерулонефрит
Гломерулонефрит (ГН) — воспаление почек, затрагивающее почечные клубочки (гломерулы), канальцы и интерстициальную (соединительную) ткань почек. Это иммунное заболевание, поэтому очень сложно поддается лечению.
гломерулонефрит
» data-medium-file=»//i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/glomerulonefrit.png?fit=450%2C300&ssl=1?v=1572898626″ data-large-file=»//i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/glomerulonefrit.png?fit=827%2C550&ssl=1?v=1572898626″ class=»alignnone wp-image-7210 size-full» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/glomerulonefrit.png?resize=898%2C597″ alt=»гломерулонефрит» srcset=»//i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/glomerulonefrit.png?w=898&ssl=1 898w, //i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/glomerulonefrit.png?w=450&ssl=1 450w, //i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/glomerulonefrit.png?w=768&ssl=1 768w, //i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/glomerulonefrit.png?w=827&ssl=1 827w» sizes=»(max-width: 898px) 100vw, 898px» data-recalc-dims=»1″ />
Гломерулонефрит бывает самостоятельным заболеванием или связанным с системными заболеваниями — инфекционным эндокардитом, геморрагическим васкулитом, красной волчанкой и др.
Болезнь долго течет бессимптомно. Когда больной понимает, что с почками что-то не так, и обращается к врачу, оказывается, что пораженные органы не справляются со своей функцией. Ситуация приводит к инвалидности, обрекая человека на пожизненную привязку к аппарату «искусственная почка» или ожиданию донора для пересадки органа. Этого можно избежать, если после перенесенной инфекции посетить уролога, сдать анализы и сделать УЗИ почек.
Группа риска
Острый гломерулонефрит поражает людей любого возрасто, но чаще болезнь встречается у молодых пациентов до 40 лет. Заболевание занимает 2 место среди осложнений инфекций мочевыводящих путей у детей.
По статистике гломерулонефрит — самая частая причина ранней инвалидизации из-за развития почечной недостаточности.
Особенно тяжело болезнь протекает у беременных. Поскольку при беременности мочевыделительная система несет повышенную нагрузку, женщинам, планирующим завести ребенка, рекомендуется пройти УЗИ почек для исключения скрыто протекающего нефрита.
Почему возникает гломерулонефрит: причин много
Причина гломерулонефрита — острые или хронические стрептококковые и др. инфекции: ОРВИ, пневмония, корь, ангина, скарлатина, тонзиллит, стрептодермия (инфекция кожи), ветряная оспа. Если первичная инфекция дополняется переохлаждением или нахождением в сыром климате (окопный нефрит), то вероятность тяжелого осложнения повышается в несколько раз. Это связано со сбоем иммунологических реакций, приводящим к нарушению кровоснабжения почек.
Урологи отмечают связь гломерулонефрита с токсоплазмозом (Toxoplasma gondii), менингитом (Neisseria meningitidis), стафилококком (Staphylococcus aureus). После вспышки стрептококковой инфекции гломерулонефрит возникает через 1-3 недели у 10-15% пациентов. Особенно часто его вызывают нефритогенные штаммы b-гемолитического стрептококка А.
В ответ на внедрение в организм чужеродных микроорганизмов организм вырабатывает вещества для их уничтожения. Но иногда по непонятным причинам иммунная система дает сбой, принимая на чужеродные вещества почечные клетки. Возникает воспалительный процесс, сопровождающийся поражением тканей и нарушением фильтрации мочи. Внутри почечных сосудов образуются микроскопические тромбы.
В моче появляется кровь (гематурия). Иногда ее бывает так много, что урина становится похожей на мясные помои. Но чаще, крови выделяется мало, и обнаружить ее можно только с помощью лабораторных методов.
Симптомы гломерулонефрита
Различают две формы болезни: острую и хроническую. Острый гломерулонефрит дает более яркие симптомы, хронический долгое время практически незаметен. Урологи отмечают, что ярче недуг проявляется у детей, чем у взрослых.
Острый гломерулонефрит
Острая форма дает как минимум три группы симптомов:
- проблемы с мочеиспусканием (микро- или макрогематурия, олигурия);
- отеки;
- гипертонические признаки.
Возможны два варианта течения: типичный (циклический) с яркой симптоматикой и латентный (ациклический) гломерулонефрит выражается постепенным началом и стертыми симптомами. Ациклический опасен из-за позднего диагностирования. Именно он чаще перетекает в хронический гломерулонефрит.
При острой форме болезни у больного повышается температура, появляется слабость, тошнота и боль в пояснице. Характерный симптом болезни – отёчность, особенно в области лица и шеи. Отек проявляется по утрам и постепенно проходит в течение дня. Уменьшается количество выделяемой мочи, которая приобретает красноватый оттенок.
Но, чаще всего симптомы болезни остаются смазанными. Небольшое повышение температуры и слабость люди списывают на недавно перенесенное заболевание. Отёчность тоже не всегда бывает выражена. Прибавление 3-4 кг взрослый человек, особенно страдающий лишним весом, часто не замечает, а слабовыраженный красноватый оттенок мочи тоже не вызывает подозрений.
Нефрит не вызывает интенсивных болей, лишь небольшую тяжесть в пояснице. Поэтому люди часто не обращаются к врачу, и болезнь переходит в хроническую форму.
У 60% больных начинает периодически повышаться давление, не сбивающееся обычными антигипотензивными препаратами. А у 85% наблюдаются проблемы с работой сердца и сосудов. Поэтому больные чаще приходят не к урологу, а к кардиологу или терапевту. Нефрит выявляется только после назначения анализов и УЗИ почек.
Хронический гломерулонефрит
Хронический гломерулонефрит дает 2 группы симптомов:
- нефротические признаки (нарушения мочеиспускания);
- гипертонические симптомы.
Не редкость смешанный тип синдромов — гипертонический плюс нефротический.
Также, как и при острой форме, возможно латентное течение и гематурический тип болезни, когда в моче содержатся эритроциты, а остальные симптомы практически незаметны.
Все формы гломерулонефрита рецидивируют, особенно часто в весеннее-осенний период после перенесенной стрептококковой инфекции.
Осложнения и прогноз на излечение
В тяжелых случаях нефрит быстро прогрессирует, вызывая почечную недостаточность, сопровождающуюся сильнейшими отеками. Нарушение работы почек приводит к отравлению организма невыведенными шлаками. Возникают проблемы с работой других органов – сердца, печени, головного мозга.
Вовремя не диагностированный и нелеченый гломерулонефрит переходит в хроническую форму и приводит к почечной недостаточности. Почки сморщиваются, уменьшаясь в размерах, и не могут полноценно выполнять свою функцию.
Если болезнь не лечить, можно получить:
- острую почечную недостаточность (в 1% случаев);
- острую сердечную недостаточность (2-3%);
- внутримозговое кровоизлияние и нарушения зрения;
- преэклампсию, эклампсию (острая почечная энцефалопатия);
- хронический гломерулонефрит.
При своевременном обращении к опытному урологу, симптомы острого гломерулонефрита — отеки, и артериальная гипертензия — проходят уже через 2-3 недели. Для полного выздоровления придется лечиться минимум 2 месяца.
Как диагностируется гломерулонефрит
Диагноз «острый гломерулонефрит» ставится на основании нескольких факторов:
- Перенесенное инфекционное заболевание в анамнезе;
- Клинические проявления — повышенное давление, отеки, нарушения мочеиспускания;
- Данные лабораторных исследований.
Уролог оценивает мочевой, отечный и гипертонический синдромы.
Больные сдают:
- Анализы мочи (пробы Зимницкого и Реберга), в которых обнаруживают белок и следы крови. В анализе находят цилиндры-сгустки, состоящие из свернувшегося белка и других компонентов. Это своеобразные «слепки» канальцев почек, вымытые уриной. Важный симптом — микро- или макрогематурия, когда моча меняет цвет почти черный. Па первом этапе болезни в моче обнаруживаются свежие эритроциты, далее – выщелочные. Проба Зимницкого показывает никтурию, снижение диуреза и высокую относительную плотностью мочи.
- Кровь из пальца, в которой диагностируется повышение уровня лейкоцитов и ускорение СОЭ. Эти изменения указывают на воспалительный процесс.
- Биохимию крови. При гломерулонефрите обнаруживается резкое повышение остаточного азота, свидетельствующее о слабой работе почек. Диагностируются увеличение концентрации холестерина, креатинина, АЛТ и АСТ.
Уролог назначает УЗИ почек и УЗДГ почечных сосудов. Для подтверждения диагноза может назначаться биопсия почки.
Что показывает УЗИ почек при гломерулонефрите
Ультразвук показывает начинающуюся картину почечного склероза — контуры почек теряют четкость, а их ткань из-за воспаления становится плотной. Пирамидки, через которые выделяющаяся моча поступает в чашечно-лоханочную систему, выглядят слишком темными (гипоэхогенными).
При прогрессировании болезни почки сморщиваются. В норме их размер составляет:
- длина – 10,5-11 мм;
- ширина – 4,5-5 мм;
- толщина паренхимы – вещества, из которого состоит орган – 1,5-2,5 см.
При дистрофических изменениях, сопровождающих гломерулонефрит, почечная ткань съеживается. Почка становится неровной с участками втяжений. Вокруг пирамидок, фильтрующих урину, откладывается слой солей кальция, выглядящий на УЗИ, как белый ободок.
Чем дольше протекает болезнь, тем меньше становятся почки Их контуры окончательно «размываются» и органы становится тяжело распознать на фоне окружающей клетчатки. Внутренние почечные структуры становятся полностью неразличимы.
Нарушается и кровоснабжение органа, видимое на УЗИ и доплере, как обеднение сосудистого рисунка и общее снижение кровотока.
Лечение гломерулонефрита
Болезнь, особенно поздно диагностированная, лечится долго и тяжело. Больному назначают противовоспалительные препараты, антибиотики, гормоны. Во время лечения важно соблюдать строгую бессолевую диету. Показателем успешности лечения служат улучшение общего состояния, нормализация лабораторных показателей и исчезновение на УЗИ признаков острого воспаления.
К сожалению, гломерулонефрит, особенно хронический, часто рецидивирует после очередной простуды или просто в межсезонье. Поэтому страдающим им людям нужно периодически сдавать анализы и проходить УЗИ почек и надпочечников.
Если ультразвук покажет, что дистрофические изменения в почках приостановились, можно считать, что человек поборол неприятную болезнь.
Где пройти УЗИ почек и провериться на гломерулонефрит в СПБ
В Санкт-Петербурге такое обследование выполняют в специализированной урологической клинике Диана. Стоимость УЗИ почек и надпочечников составляет всего 1000 руб. УЗ-диагностика выполняется на экспертном аппарате последнего поколения. Здесь же можно получить консультацию опытного уролога и сдать любые анализы.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
</ul>
</ul></ul>
</ul>
</ul>
</ul>
Поделиться ссылкой:
Почечная недостаточность — это неспособность почек удалять отходы из крови. Начальные признаки — боли в пояснице или животе, тошнота, рвота, анемия, головные боли. Позже нарушается мочеотделение — полиурия, олигурия или анурия. В моче могут появиться лейкоциты, бактерии, гной, кровь, белок. В крови повышены калий, мочевина и креатинин.
При острой почечной недостаточности резко снижается функция почек. Главные причины ОПН: острое нарушение гемодинамики; резкое снижение почечного кровотока; остро возникшая двусторонняя обструкция мочевыводящих путей; токсическое воздействие, реже – острый воспалительный процесс в почках. Прогноз при ОПН зависит от того, как быстро был восстановлен нормальный почечный кровоток. При ОПН почка может быть нормального размера или увеличена, эхогенность паренхимы часто повышена.
Хроническая почечная недостаточность нарастает медленно и необратимо. Частые причины ХПН: инфекции, диабет, гипертоническая болезнь, сосудистые, врожденные и наследственные болезни, токсическая нефропатия, обструктивная нефропатия. На ранних стадия ХПН протекает без видимых симптомов. Позже появляется недомогание, усталость, пониженный аппетит, тошнота, артериальная гипертензия. В анализах крови повышен калий, мочевина и креатинин. Из-за низкой продукции эритропоэтина больными почками нарастает анемия. При ХПН изначально обе почки увеличены, но позже значительно уменьшаются.
При подозрении на почечную недостаточность с помощью УЗИ нужно оценить размеры и эхоструктуру почек. Подробнее смотри Нормальная почка. Следует искать признаки непроходимости, опухоли, камни, анатомические нарушения, инфекции. Чтобы проверить проходимость почечных сосудов используйте доплер. Подозрительные доплер-сигналы: высокий систолический пик скорости, низкий уровень или отсутствие диастолического потока, турбулентность и tardus-parvus эффект. Подробнее смотри Доплер сосудов почки.
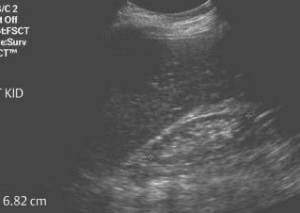
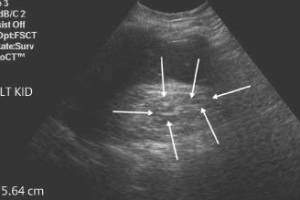
| Фото. Хроническая почечная недостаточность на УЗИ: А — У пациента с ХПН почка маленького размера, гиперэхогенна, сглажена кортикомедулярная дифференциация, паренхима истончена. Б, В — У пациентов в терминальной стадии почечной недостаточности очень маленькие (6,8 и 5,6 см) гиперэхогенные почки трудно разыскать в забрюшинной клетчатке. Их можно опознать по движению при дыхание. | ||
Важно!!! Высокий риск развития почечной недостаточности при гидронефрозе, остром гломерулонефрите, папиллярном некрозе, стенозе почечной артерии, остром тубулярном некрозе, почечной и других инфекциях.
Острый и хронический гломерулонефрит на УЗИ
Острый гломерулонефрит — это двустороннее воспаление почечных клубочков. Воспаление и склероз клубочков нарушает функции почек и в конечном итоге может привести к почечной недостаточности. Гломерулонефрит возникает как позднее осложнение инфекции глотки. Чаще встречается у детей, чем у взрослых.
Могут быть жалобы на недавнюю температуру, боль в горле и суставах, отеки лица и лодыжек, мутная моча, олигурия, повышенное давление. В крови анемия, высокие мочевина и креатинин. В моче эритроциты, белок, снижение скорости клубочковой фильтрации.
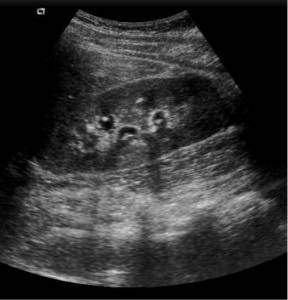
Острый гломерулонефрит не имеет никаких специальных узи-признаков. Можно заметить небольшое двустороннее увеличение почек, почечные пирамиды хорошо визуализируются, эхогенность корковой зоны несколько повышена. При хроническом гломерулонефрите на УЗИ небольшие, ровные, гиперэхогенные почки.
Некроз почечных сосочков на УЗИ
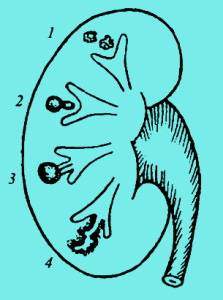
Сосочки — это конусовидные верхушки пирамид почек. Они обращены к синусу и состоят из собирательных трубочек нефронов. Строение почки смотри здесь. Частые причины некроза почечных сосочков
- Нарушение кровоснабжения почечного сосочка вследствие отёка, воспаления и склеротических изменений в почке;
- Нарушение оттока мочи — моча скапливается в лоханке, растягивает её и сдавливает почечную ткань;
- Гнойно-воспалительные процессы в мозговом веществе почки;
- Воздействие токсинов на почечную паренхиму;
- Нарушение текучести крови.
Некроз сосочков обычно двусторонний. Существует две формы заболевания: папиллярная и медуллярная форма некроза сосочков пирамид. Пациенты с сахарным диабетом, серповидноклеточной анемией более подвержены некрозу сосочков почечных пирамид. Женщины страдают заболеванием в 5 раз чаще, чем мужчины.
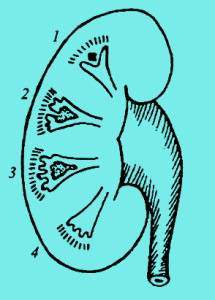
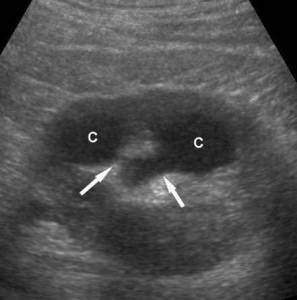
| Фото. А – Папиллярный некроз сосочков почечных пирамид: 1 – сосочек не изменен, секвестрации нет; 2 – у основания сосочка образуется канал — это начало секвестрации; 3 – после полного отторжения сосочка кольцо вокруг него замыкается; 4 – отторгнутый сосочек выделился из чашечки в лоханку, на его месте небольшая полость с зазубренной поверхностью. Б — Отторгнутый папиллярный сосочек. В – Медуллярный некроз сосочков почечных пирамид: 1 — очаговые инфаркты во внутренней мозговой зоне; 2 – участки некротической ткани во внутренней мозговой зоне, слизистая оболочка сосочка не нарушена; 3 – слизистая оболочка у верхушки сосочка нарушена, часть некротических масс извергается в чашечку; 4 – продолжается выделение некротических масс в чашку и лоханку, полость в области пирамиды расширяется. Г — При медуллярном некрозе на месте отторгнутых некротических масс гипоэхогенные полости (С) с неровным краем, которые сообщаются с ЧЛК и ограничены дугообразными артериями. Легко спутать с гидронефрозом. Обратите внимание, при гидронефрозе увеличены все чашечки, а при медуллярной форме папиллярного некроза лишь некоторые значительно выделяются на общем фоне. | |||
| Фото. Медулярный некроз сосочков на УЗИ: А, Б, В — Во внутренней мозговой зоне почек формируются полости, некротические массы (стрелки) окружены гипоэхогенным кольцом. | ||
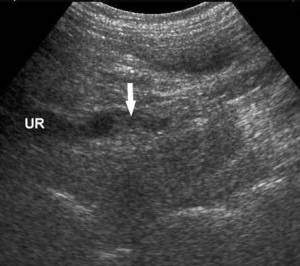
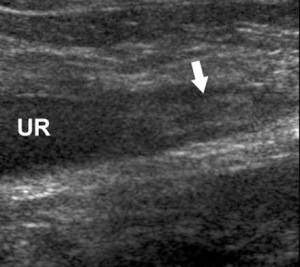
Жалобы при некрозе сосочков неспецифичны: температура, боли в пояснице или животе, высокое давление (от ишемии почек), нарушение мочеиспускания. В ОАМ протеинурия, пиурия, бактериурия, гематурия, низкий удельный вес мочи. У 10% больных с мочой выделяются некротические массы — серые, мягкой консистенции, слоистого строения, нередко содержат комочки солей извести. Это указывает на значительный деструктивный процесс в мозговом веществе почки. Нередко отвалившиеся сосочки закупоривают чашечки или мочеточники, что приводит к непроходимости и развитию гидронефроза.
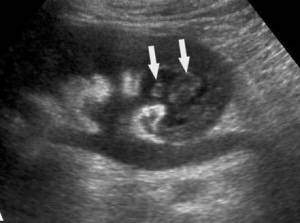
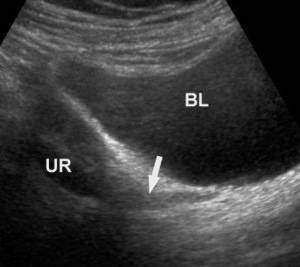
| Фото. При папиллярном некрозе в просвете мочеточников (UR) можно увидеть гипер- или нормэхогенные образования без акустической тени, которые нарушают отток мочи и приводят к расширению дистальных отделов, — это некротические массы отторгнутых сосочков (стрелка). А — Верхняя треть мочеточника. Б — Средняя треть мочеточника. В — Нижняя треть мочеточника. | ||
При своевременном лечении прогноз благоприятный. После отхождения некротических масс раневая поверхность эпителизируется, функции почек восстанавливаются. В почечных пирамидах на месте исчезнувших сосочков формируются округлые или треугольные кисты. Если некротические массы отходят не полностью, то идет их кальцификация, и вокруг почечного синуса в области сосочков появляется гиперэхогенные включения. В некоторых случаях папиллярный некроз может привести к смерти вследствие острой почечной недостаточности.
| Фото. Папиллярный некроз на УЗИ. А — Пациент после трансплантации почки перенес некроз сосочков пирамид. На месте исчезнувших сосочков сформировались кисты. Б — У пациента перенесшего папиллярный некроз небольшие кисты по периферии синуса, которые содержат гиперэхогенные включения с акустической тенью. В — Папиллярный некроз у пациента с серповидно-клеточной анемией: на УЗИ в мозговом веществе почки множественные округлые и треугольные полости, которые сообщаются с ЧЛК; лоханка не расширена. | ||
Случаи из жизни
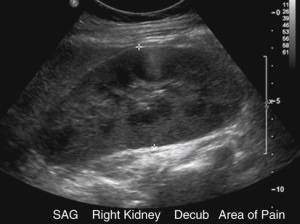
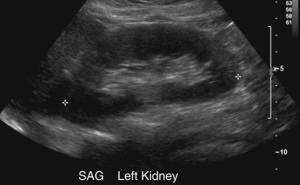
| Фото. Молодую женщину с высокой температурой и острой болью в животе направили на УЗИ брюшной полости. В ОАК повышены лейкоциты. В ОАМ — белок, лейкоциты, эритроциты. На УЗИ: А — Продольный срез правой почки: паренхима повышенной эхогенности, корковомозговая дифференцировка сглажена. Почечный синус просматривается, но он заметно сужен. Б — Продольный срез левой почки без патологических изменений. Что это может быть? | |
Смотри еще Нормальная почка на УЗИ (лекция на Диагностере), Патология почек на УЗИ (лекция на Диагностере), Доплер сосудов почки на УЗИ (лекция на Диагностере)
Используемые источники:
- https://uzi.guru/zhivot/poch/diagnos-pch/glomerulonefrit-pochek-uzi.html
- https://lecheniepochki.ru/zabolevaniya/glomerulonefrit/glomerulonefrit-na-uzi.html
- https://shopdon.ru/blog/ekhograficheskie-priznaki-dvukhstoronnego-khronicheskogo-glomerulonefrita-so-smorshchivaniem-pochek-shablon-primer-blank-protokola-uzi/
- https://medcentr-diana-spb.ru/urologiya/glomerulonefrit-proverte-pochki/
- http://diagnoster.ru/uzi/lektsii/pochechnuyu-nedostatochnost-na-uzi/